Bài viết Làm thế nào để cải thiện đồng bộ bệnh nhân – máy thở Phân tích dạng sóng và tối ưu hóa cài đặt thông khí được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc: How to improve patient-ventilator synchrony
Cơ bản
Sự không đồng bộ là một vấn đề thường gặp ở bệnh nhân thông khí. [1] Chúng biểu hiện sự không phù hợp giữa thời gian hít vào và thở ra của bệnh nhân và máy thở, và do đó không thể cung cấp cho bệnh nhân thở máy với sự hỗ trợ tối ưu. Điều này dẫn đến thông khí cơ học kéo dài, khó cai máy thở, giảm sự thoải mái của bệnh nhân, tăng nguy cơ tổn thương cơ hoành, và tăng khả năng mắc bệnh và tử vong.[2-6]
Trong vài năm qua, đã có sự quan tâm ngày càng tăng trong sự không đồng bộ và các bác sĩ ICU đã học cách phát hiện chúng bằng cách nhìn vào dạng sóng của máy thở. [7,8] Mục đích của bài báo này là để mô tả hiện tượng không đồng bộ bằng cách nhìn vào sinh lý bệnh, tác động lâm sàng và các khả năng quản lý khác nhau, bao gồm việc áp dụng các bộ kích hoạt tự động mới được thực hiện trong máy thông khí ICU hiện đại.
Phân loại
Có một số phân loại khác nhau của không đồng bộ bệnh nhân máy thở, mỗi cách phân loại trong số đó xem xét một khía cạnh khác nhau của hiện tượng: [9,10]
Phân loại pha
Không đồng bộ có thể được phân loại là hít vào hoặc thở ra, tùy thuộc vào giai đoạn hô hấp bị ảnh hưởng; các không đồng bộ hít vào bị chậm kích hoạt (delayed triggering), các nỗ lực không hiệu quả (ineffective efforts) và tự động kích hoạt (autotriggering), trong khi các đồng bộ thở ra là chu kỳ trễ (late cycling) và chu kỳ sớm (early cycling), và kích hoạt kép (double-triggering).
Phân loại độ liên quan
Không đồng bộ có thể được phân loại là chính hoặc phụ (major or minor), tùy thuộc vào loại hỗ trợ được cung cấp bởi máy thở. Nếu không có mối quan hệ nào giữa yêu cầu của bệnh nhân và hỗ trợ máy thở (tức là bệnh nhân bắt đầu thở nhưng máy thở không cung cấp bất kỳ hỗ trợ nào), không đồng bộ được gọi là chính (major), trong khi máy thở hỗ trợ bệnh nhân để đáp ứng với yêu cầu của họ, nhưng sự hỗ trợ là không thích hợp (trì hoãn hoặc không đủ), sự không đồng bộ được gọi là phụ (minor). Mojoli et al. gần đây đã lưu ý rằng các đồng bộ nhỏ có thể có tác động lớn hơn so với các không đồng bộ chính trên bệnh nhân ICU thông khí. [11]
Phân loại nguyên nhân
Một số không đồng bộ thường được kết hợp với một kiểm soát trung khu hô hấp thấp (low respiratory drive) của bệnh nhân và/hoặc hỗ trợ máy thở quá nhiều (nỗ lực không hiệu quả, chu kỳ trễ, autotriggering, kích hoạt ngược); những loại khác được kết hợp với một kiểm soát trung khu hô hấp cao (high respiratory drive) và hỗ trợ máy thở thấp, chẳng hạn như đi chu kỳ sớm và kích hoạt kép. [12]
Liên quan lâm sàng
Khía cạnh đầu tiên cần xem xét là sự phổ biến của các đồng bộ; chúng rất phổ biến trong quá trình thông khí, không chỉ ở các chế độ được hỗ trợ mà còn ở các chế độ điều khiển. Năm 1997, Chao et al.[13] quan sát thấy 200 bệnh nhân trong khi cai máy thở từ thông khí cơ học và thấy rằng 10% trong số họ đã có những nỗ lực không hiệu quả; hiện tượng này liên quan đến cai máy thở kéo dài và khó khăn. Đây là nghiên cứu lớn đầu tiên tập trung vào sự không đồng bộ của máy thở bệnh nhân. Trong những năm tiếp theo, đã có sự quan tâm ngày càng tăng trong chủ đề; các nghiên cứu khác khẳng định tỷ lệ không đồng bộ cao ở bệnh nhân ICU và cũng chứng minh tác động lâm sàng của chúng. Không đồng bộ bắt đầu được coi là không chỉ là một nguyên nhân gây khó chịu cho bệnh nhân14, mà còn là nguyên nhân của thở máy kéo dài[15], chấn thương cơ6 , yêu cầu an thần cao hơn,16 và cuối cùng tăng tử vong.[4]
Các bác sĩ lâm sàng áp dụng các công cụ giám sát khác nhau để phát hiện các đồng bộ (áp lực thực quản, hoạt động điện thế màng) và các nhà sản xuất giới thiệu các phương thức thông khí mới nhằm đáp ứng tốt hơn các yêu cầu của bệnh nhân. Các bác sĩ lâm sàng dần dần học cách phát hiện các đồng bộ bằng mắt thường bằng cách nhìn vào các dạng sóng của máy thở ở cạnh giường và cách điều chỉnh các thiết lập thông khí phù hợp với nhịp thở. Ngoài ra, họ nhận ra rằng thời gian cần thiết cho việc quản lý như vậy không tương thích với thực hành lâm sàng hàng ngày trong ICU. Trong thực tế, sự tương tác giữa bệnh nhân và máy thở rất khác nhau giữa các bệnh nhân khác nhau và cũng có thể thay đổi ở cùng một bệnh nhân tại các thời điểm khác nhau.[4] Hơn nữa, gần đây đã gợi ý rằng các cụm không đồng bộ ngắn (brief clusters of asynchronies), có nghĩa là, tần số lớn hơn tần số trung bình của không đồng bộ, được kết hợp với các kết cục kém (poor outcome). [17] Tuy nhiên, không thể ở bên cạnh giường 24/7 chờ đợi sự không đồng bộ xảy ra và sau đó thay đổi cài đặt của máy thở theo các dạng sóng. Trong bối cảnh này, các nhà nghiên cứu và nhà sản xuất nỗ lực phát triển các công nghệ mới có thể hỗ trợ các bác sĩ bằng cách tự động phân tích dạng sóng của máy thở và phát hiện hoạt động hô hấp của bệnh nhân theo cùng cách mà bác sĩ sẽ làm.
Phân tích dạng sóng
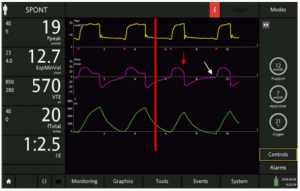
Thì hít vào của bệnh nhân có thể được phát hiện bằng cách nhìn vào biểu đồ sóng lưu lượng và áp lực đường thở: thông thường, khi bệnh nhân bắt đầu thở, có thể nhìn thấy độ lệch âm trên đường cong áp lực (Hình 1), trong khí đó trên đường cong lưu lượng độ lệch dương có thể được phát hiện, ngay cả khi lưu lượng vẫn còn âm (Hình 2). Những thay đổi về lưu lượng và áp lực tương quan với áp lực thực quản, do đó chúng đủ để phát hiện hoạt động hô hấp của bệnh nhân trong hầu hết các trường hợp[13,7,6] Với các quy tắc đơn giản này, hoạt động hô hấp của bệnh nhân có thể được phát hiện ngay cả khi nó không được phát hiện hoặc hỗ trợ bởi máy thở. Nói cách khác, dạng sóng của máy thở có thể tiết lộ nỗ lực của bệnh nhân để kích hoạt máy thở không thành công, cụ thể là một nỗ lực không hiệu quả (Hình 3).
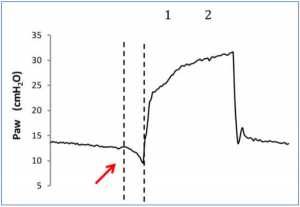
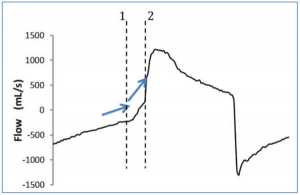
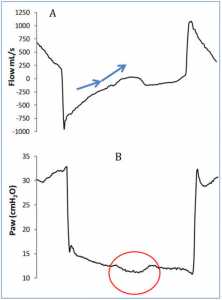
Sự bắt đầu sự thở ra của bệnh nhân có thể được phát hiện trên biểu đồ sóng lưu lượng và sóng áp lực là rất tốt. Về mặt sinh lý, nó tương ứng với một điểm trong thời gian giữa điểm thấp nhất của đường cong áp lực cơ (muscular pressure curve) và trở về đường cơ sở (the baseline); thời điểm này thay đổi từ bệnh nhân này đến bệnh nhân khác tùy thuộc vào cơ học hô hấp và kiểu thở, nhưng có thể được xem như xấp xỉ thư giãn bán phần (half relaxation). Nếu không có đường cong áp lực cơ, các dấu hiệu gián tiếp của thư giãn có thể được phát hiện trên sóng lưu lượng và sự xuất hiện của chúng sẽ thay đổi tùy theo sự trợ giúp của máy thở.
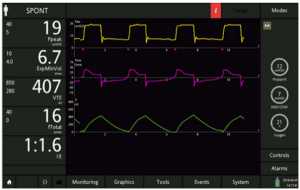
Có ba trường hợp có thể xảy ra: chu kỳ trễ, chu kỳ sớm và chu kỳ tối ưu. Trong trường hợp đầu tiên, máy cung cấp không khí lâu hơn mức nhu cầu của bệnh nhân và các cơ hô hấp của bệnh nhân sẽ thư giãn trong giai đoạn hít vào của máy thở, gây ra sự thay đổi đột ngột từ tốc độ giảm nhanh đến giảm chậm lưu lượng hít vào như trong Hình 4. Điều này thường dẫn đến bơm phồng quá mức, gây ra các mất đồng bộ khác như nỗ lực không hiệu quả và chậm kích hoạt trong các nhịp thở sau.[18] Hiện tượng này gọi là chu kỳ muộn là điển hình của bệnh nhân COPD và được thúc đẩy bởi một mức hỗ trợ áp lực cao. Đôi khi, bệnh nhân phản ứng với việc chu kỳ muộn với những nỗ lực thở ra chủ động trong khi giai đoạn bơm vào của máy thở đang tiếp tục, gây ra sự lệch pha dương của sóng áp lực.
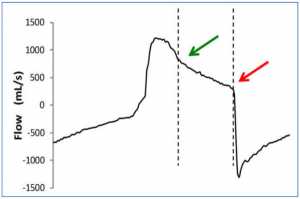
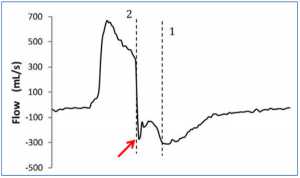
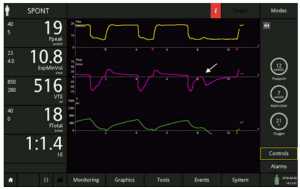
Trong trường hợp thứ hai, máy thở ngừng cung cấp không khí khi các cơ hít vào của bệnh nhân vẫn còn co thắt, do đó lưu lượng khí thở bị chậm lại do hoạt động hít vào của bệnh nhân vẫn tiếp tục sau khi mở van thở ra. Điều này thường ảnh hưởng đến lưu lượng đỉnh thở ra, xuất hiện bị cắt, bị trễ hoặc “tăng gấp đôi” (Hình 5). Một kết quả có thể có khác của việc chu kỳ sớm đến thở ra là kích hoạt kép: tiếp tục hoạt động của bệnh nhân sau khi van thở đã mở có thể kích hoạt lại kích hoạt, khiến máy thở truyền nhịp thở khác ngay sau lần trước, mà không thở ra sinh lý ở giữa.
Trong trường hợp thứ ba, máy thở kết thúc hỗ trợ chính xác khi cơ bắp của bệnh nhân thư giãn; giảm lưu lượng hô hấp trở nên nhanh hơn và nhanh hơn, thay đổi trực tiếp vào lưu lượng thở với một đỉnh ngay lập tức và sau đó giảm theo cấp số nhân chậm.
Tối ưu hóa cài đặt thông khí
Khi bác sĩ đã xác định hoạt động của bệnh nhân và không đồng bộ bằng cách nhìn vào dạng sóng của máy thở, có một số biện pháp can thiệp có thể giải quyết vấn đề một cách hiệu quả. Thứ nhất, bất kỳ nguồn nhiễu bên ngoài nào cũng phải được loại bỏ (ví dụ, rò rỉ mạch, dịch tiết, tắc ống và ngắt kết nối), vì chúng có thể dẫn đến thay đổi dạng sóng và do đó giải thích sai. Thứ hai, các bác sĩ lâm sàng phải xem xét các tác động của các cài đặt thông khí trên sự phát triển của sự không đồng bộ và điều chỉnh chúng cho phù hợp để thúc đẩy đồng bộ hóa. Ví dụ về thay đổi cài đặt và hiệu ứng của chúng trên tương tác với máy thở được hiển thị bên dưới, thu được từ một bệnh nhân được mô phỏng (ASL 5000 Threat Simulator, IngMar Medical) thông khí trong phương thức hỗ trợ áp lực với máy thở HAMILTON-G5 (Hamilton Medical, AG).
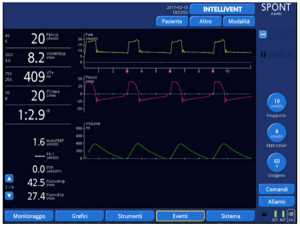
Cài đặt kích hoạt hít vào thích hợp tạo điều kiện cho việc bắt đầu nhịp thở và giảm công thở của bệnh nhân. Kích hoạt lưu lượng được coi là tốt hơn kích hoạt áp lực bởi vì nó nhạy cảm hơn với nỗ lực của bệnh nhân và không yêu cầu áp lực âm được tạo ra trong hệ thống dây máy thở để kích hoạt máy thở; chỉ cần một lượng nhỏ của lưu lượng khí vào tác động lên van hít vào là đủ. Điều này dẫn đến kích hoạt thoải mái hơn. Tuy nhiên, kích hoạt áp lực trên máy thở hiện đại đã được cải thiện và sự khác biệt giữa kích hoạt lưu lượng và kích hoạt áp lực ngày nay thường rất nhỏ. [1] Theo nguyên tắc chung, độ nhạy của trigger phải được đặt ở giá trị cao nhất (ngưỡng lưu lượng thấp nhất) để tránh tự động kích hoạt và do đó tối ưu hóa sự thoải mái của bệnh nhân.
Mức hỗ trợ áp lực (Pressure support level)
Sự hỗ trợ quá mức có thể gây ra sự không đồng bộ cũng như teo cơ; do đó, mức độ hỗ trợ áp lực quá mức phải được tránh. Sự hỗ trợ áp lực quá mức có thể làm tăng căng phồng phổi, dẫn đến khó kích hoạt (chậm trễ kích hoạt và nỗ lực không hiệu quả) và đi chu kỳ trễ chuyển sang thở ra. Khi các mất đồng bộ này được phát hiện trên dạng sóng của máy thở, bác sĩ nên xem xét giảm mức hỗ trợ áp lực.
Độ dốc (Ramp)
Độ dốc biểu diễn tốc độ lưu lượng để đạt được lưu lượng đỉnh hít vào (peak inspiratory flow). Như một quy tắc chung, với cùng độ nhạy kích hoạt thở ra, độ dốc nhanh hơn dẫn đến đi chu kỳ sớm hơn, trong khi độ dốc chậm hơn dẫn đến chu kỳ trễ. Do đó, độ dốc nhanh có thể tạo điều kiện đồng bộ hóa thở, đặc biệt là ở bệnh nhân COPD, trong khi độ dốc chậm chậm làm tăng thời gian cần thiết để đạt được lưu lượng thấp hơn, do đó hay bị chu kỳ muộn chuyển sang thở ra.
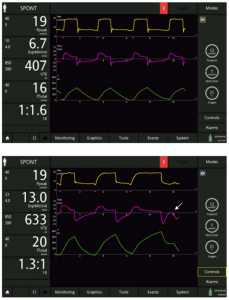
Độ nhạy kích hoạt thở ra (Expiratory trigger sensivity)
Độ nhạy kích hoạt thở ra (ETS) là tỷ lệ phần trăm của lưu lượng đỉnh hít vào kiểm soát việc mở van thở ra và chuyển chu kỳ từ hít vào sang thở ra. Nó có thể được cài đặt thủ công từ các giá trị tối thiểu là 5% đến tối đa 60% –70% lưu lượng đỉnh hít vào; cài đặt mặc định thường ở mức 25% lưu lượng đỉnh hít vào.
Cài đặt ETS một cách thích hợp là điều cần thiết để đồng bộ hóa.[9,20,21] Không có cấu hình nào “phù hợp với tất cả”: Mỗi bệnh nhân cần một cài đặt tùy chỉnh, dựa trên cơ học hô hấp và kiểu thở hiện tại. Nếu ETS quá thấp, máy thở sẽ tiếp tục bơm phồng phổi của bệnh nhân ngay cả sau khi các cơ hít vào đã thư giãn; nói cách khác, một số lượng nhất định của giai đoạn hô hấp sẽ thụ động, mà không có cơ bắp của bệnh nhân tham gia. Ngược lại, nếu ETS quá cao, máy thở sẽ ngừng cung cấp không khí ngay cả khi các cơ hô hấp vẫn còn co thắt; sự co thắt “pliometric” hoặc “lập dị” này có thể làm hỏng trực tiếp cơ hoành[5,22,23] và có thể dẫn đến kích hoạt kép, thở gấp (breath-stacking) và tổn thương phổi. Một thiết lập ETS tối ưu có thể ảnh hưởng tích cực đến giai đoạn kích hoạt, cho phép thở ra thụ động, thở ra sinh lý, giảm thiểu căng phổi động và cuối cùng tạo điều kiện kích hoạt cho nhịp thở sau.
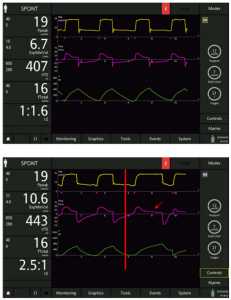
Do thực tế là bệnh nhân COPD dễ bị chu kỳ muộn, trong khi bệnh nhân bị bệnh phổi hạn chế có thể đi chu kỳ sớm, cách tiếp cận hợp lý cho thiết lập ETS ban đầu là 25% cho bệnh nhân có cơ chế bình thường (RCexp 0.4–0.8 s), 10% cho bệnh nhân bị bệnh phổi hạn chế (RCexp <0,4 s) và 50% cho bệnh nhân COPD (RCexp> 0,8 s). Sau đó, giải thích tại giường dựa vào dạng sóng thông khí có thể được sử dụng để tinh chỉnh ETS.
An thần
Hầu hết bệnh nhân thở trong các chế độ hỗ trợ cần ít thuốc an thần, ít nhất là dung nạp được ống nội khí quản,[24] nhưng thuốc an thần quá mức có liên quan đến việc khó kích hoạt được máy thở và nỗ lực không hiệu quả, chủ yếu cho giảm kích hoạt trung khu điều khiển hô hấp và giảm áp lực cơ bắp.[15] Tối ưu hóa thuốc an thần là bắt buộc đối với quản lý chính xác tương tác bệnh nhân –máy thở. Một kế hoạch an thần nhẹ hơn thúc đẩy hoạt động cơ hô hấp của bệnh nhân và giảm không đồng bộ, cũng cho phép giảm mức độ hỗ trợ áp lực.
Phân tích dạng sóng thời gian thực liên tục
Trong mười năm qua, nỗ lực đáng kể đã được thực hiện để phát triển các chương trình phần mềm có thể phát hiện hoạt động hô hấp của bệnh nhân và tính toán dữ liệu này với đầu ra của máy thở để xác định các không đồng bộ. Hầu hết phần mềm giám sát này chỉ có thể làm việc trực tuyến trong một thời gian ngắn, thường từ vài phút đến vài giờ, và trong thực tế, các chương trình hoạt động chủ yếu dưới dạng máy phân tích không đồng bộ ngoại tuyến, tập trung chủ yếu vào các không đồng bộ. [25,26,27]
Cách hiệu quả để theo dõi sự tương tác của bệnh nhân – máy thở trực tuyến tại giường vẫn là phân tích dạng sóng được thực hiện bởi chuyên gia lâm sàng, cho phép phát hiện các không đồng bộ và tối ưu hóa đồng thời các cài đặt máy thở. Tuy nhiên, phân tích dạng sóng chắc chắn có những yêu cầu và chi phí nhất định. Đầu tiên, đào tạo cụ thể là cần thiết, vì nó đã được chứng minh rằng chuyên môn lâm sàng nói chung và kinh nghiệm không tương quan với khả năng của các bác sĩ lâm sàng để phát hiện không đồng bộ bằng phân tích dạng sóng.[28,29,30] Hơn nữa, thực hiện phân tích dạng sóng tại giường là tốn thời gian và yêu cầu tối ưu hóa lại mỗi khi bệnh nhân thay đổi kiểu thở của họ hoặc hệ thống hô hấp, sức cản đường thở và/hoặc độ giãn nở bất kỳ vì lý do nào (ví dụ, co thắt phế quản, tăng căng chướng phổi, tăng hoặc giảm tràn dịch màng phổi).
Trong bối cảnh này, có một nhu cầu lâm sàng thực sự cho các công nghệ mới có thể tự động phân tích các dạng sóng thông khí liên tục trong thời gian thực (từng nhịp thở). Phần mềm lý tưởng sẽ có thể xác định bất kỳ hoạt động hô hấp nào của bệnh nhân, phân biệt giữa đầu và cuối mỗi hành động hô hấp, và nó có thể hoạt động trực tuyến như một kích hoạt để kiểm soát mở và đóng van hít vào theo nỗ lực của bệnh nhân. Gần đây, các nhà sản xuất đã giới thiệu một số hệ thống đầy hứa hẹn cho thị trường, triển khai chúng thành các máy thông khí ICU hiện đại; bài viết này tập trung vào một trong những công nghệ này, IntelliSync+ từ Hamilton Medical.
IntelliSync+
Một trong những tính năng thú vị nhất của IntelliSync+ là cách nó được hình thành ban đầu: Ý tưởng ban đầu là tạo ra một mô hình toán học cho cách tư duy của bác sĩ khi xem dạng sóng thông khí. Tất cả các biến thể có thể có trong hình dạng và độ dốc của đường cong thông khí được thực hiện trong một phương trình phức tạp và biến thành tín hiệu điện tử, sau đó được thiết lập để giao tiếp với máy thở.
Kể từ khi nguyên mẫu đầu tiên, nhiều cải tiến đã được thực hiện và IntelliSync+ hiện có thể hoạt động hiệu quả như là một kích hoạt cho hít vào, thở ra hoặc cả hai.
Vào năm 2016, chúng tôi đã thử nghiệm IntelliSync+ trên một nhóm nhỏ các bệnh nhân ICU thông khí với PSV,[31] so sánh hiệu quả của nó trong việc tối ưu hóa chấm dứt chu kỳ so với cài đặt mặc định của máy thở (ETS 25%) và với các cài đặt được điều chỉnh bởi một bác sĩ chuyên khoa ở tại giường. Hai mức hỗ trợ áp lực khác nhau đã được thử nghiệm: mức độ được thiết lập lâm sàng (cơ bản) và tăng 50% (+50).
Nghiên cứu nhỏ này đã chứng minh không chỉ hiệu quả của phân tích dạng sóng tại giường và tối ưu hóa cài đặt máy thở được thực hiện bởi các chuyên gia trong cải thiện sự tương tác của bệnh nhân – máy thở, mà còn cần phải tái xác định lại một khi mức hỗ trợ áp lực đã được tăng lên. Nói cách khác, các tác dụng có lợi của tối ưu hóa tại giường không được duy trì trong suốt quá trình thông khí; thay vào đó, điều chỉnh là cần thiết mỗi khi cài đặt khác hoặc thay đổi kịch bản lâm sàng. Tuy nhiên, việc kích hoạt bộ kích hoạt tự động hoạt động tốt về mặt đồng bộ hóa và vẫn hiệu quả ngay cả sau khi hỗ trợ áp lực tăng lên. Điều này có nghĩa là khi IntelliSync+ hoạt động, các bác sĩ có thể quản lý thông khí mà không cần phân tích dạng sóng mỗi lần thay đổi, bởi vì phần mềm thích nghi với các thay đổi bên ngoài dựa trên việc diễn giải dạng sóng, chứ không phải ngưỡng đặt trước.
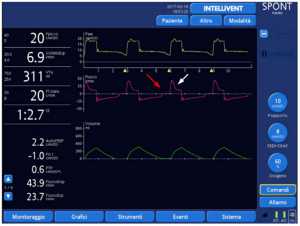
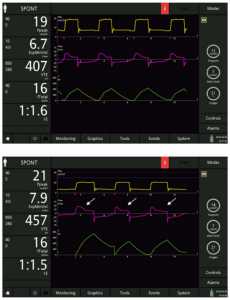
Những con số dưới đây thể hiện rõ ràng chức năng của IntelliSync+, di chuyển từng bước thông qua thiết kế nghiên cứu trên một bệnh nhân được mô phỏng bị tắc nghẽn nặng (resistance 20 cmH2O/l/s, độ giãn nở (Cpl) 90 ml/cmH2O).
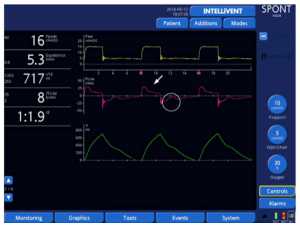
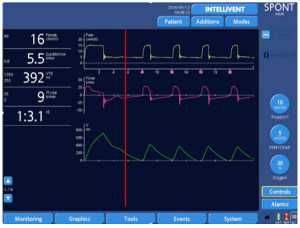
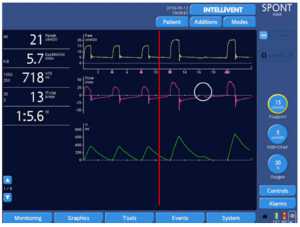
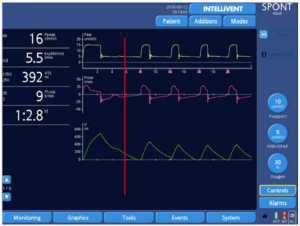
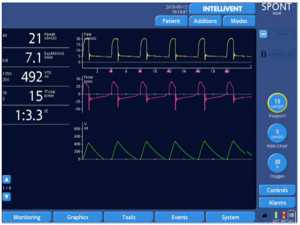
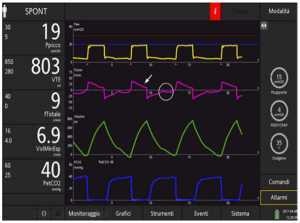
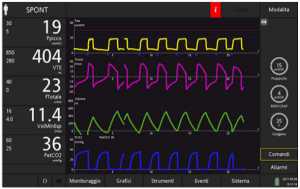
Một đặc tính đáng chú ý khác của IntelliSync+ được minh chứng bằng ví dụ sau: Có khả năng phân tích hoạt động hô hấp của bệnh nhân liên tục, nó cũng tuân theo những thay đổi nhỏ trong mô hình hô hấp xuất hiện nhịp thở. Nói cách khác, với IntelliSync+ mỗi nhịp thở có thể khác nhau, tùy thuộc vào các tính năng của từng nỗ lực của bệnh nhân. Đây là một khả năng rất thú vị, dường như đưa công nghệ này tiến lên một bước trước nguồn nhân lực.
Kết luận
Sẽ rất có lợi cho bệnh nhân thông khí khi họ được theo dõi và tương tác của họ với máy thở được tối ưu hóa, và phân tích dạng sóng đã trở thành cần thiết để quản lý thông khí chất lượng cao. Việc thừa nhận sự không đồng bộ đòi hỏi kiến thức tốt về chủ đề và đào tạo cụ thể. Nó cũng cần có thời gian để thực hiện một phân tích tại giường của dạng sóng, đặc biệt là trong những trường hợp tương tác thở máy thở bệnh nhân là khó khăn.
Một giải pháp có thể là tự động hóa, và một số công nghệ thú vị có khả năng tối ưu hóa đã được giới thiệu ra thị trường. Trong số này, IntelliSync+ có các tính năng độc đáo bởi vì nó được thiết kế để tái tạo cách suy nghĩ của con người khi tiếp cận một dạng sóng thông khí. Nó đã chứng minh hiệu suất tốt trong các thiết lập thông khí khác nhau, duy trì hiệu quả của nó trong thời gian thông khí cơ khí.





