Bài viết Thở máy và loạn sản phế quản phổi được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc: Mechanical Ventilation and Bronchopulmonary Dysplasia
Nội dung chính
- Thông khí cơ học (MV) là một yếu tố nguy cơ cho sự phát triển của loạn sản phế quản phổi (BPD).
- Hiệu quả của sử dụng hỗ trợ hô hấp không xâm lấn làm giảm nguy cơ thương tích phổi.
- Huy động phổi và tránh tình trạng thể tích khí lưu thông (VT) quá mức là những yếu tố chính trong chiến lược thông gió phổi.
- Tránh các áp lực oxy hóa, các phương pháp ít xâm lấn hơn của việc dùng surfactant, và thông khí tần số cao (HFV) cũng là những yếu tố quan trọng trong phòng ngừa thương tích phổi.
GIỚI THIỆU
MV chắc chắn là một trong những tiến bộ quan trọng trong chăm sóc sơ sinh. Ngay cả trong thời đại hỗ trợ hô hấp không xâm lấn này, MV vẫn còn tồn tại lâu dài trong điều trị ở trẻ sơ sinh rất non. Dữ liệu từ “the Neonatal Research Network” cho thấy 89% trẻ sơ sinh cực kỳ nhẹ cân (ELBW) được điều trị với MV trong ngày đầu tiên của cuộc đời. [1] Trong số những trẻ sống sót, gần 95% bệnh nhân được điều trị thông khí tại chỗ trong thời gian nằm viện.
Trong thử nghiệm “the Surfactant, Positive Pressure, and Oxygenation Randomized Trial” (SUPPORT), 85% trẻ sơ sinh ELBW ban đầu được chỉ định hỗ trợ không xâm lấn cần đặt nội khí quản và MV ở một số thời điểm. [2] Trẻ được đưa vào nghiên cứu được dùng CPAP hoặc đặt NKQ, ở trẻ sơ sinh từ 25 đến 28 tuần tuổi thai chỉ khi họ có đủ nỗ lực hô hấp lúc sinh, nhưng ngay cả trong nhóm này, 46% trẻ sơ sinh được chỉ định hỗ trợ không xâm lấn cần phải đặt nội khí quản và MV. [3] Mặc dù thường cứu sống được bệnh nhân, MV có nhiều tác động bất lợi.
Mặc dù bài báo này tập trung vào những ảnh hưởng bất lợi của MV đối với phổi, MV kéo dài cũng liên quan chặt chẽ với kết cục thần kinh bất lợi. [1] Trong loài vượn sinh non, 5 ngày MV chọn lọc gây ra tổn thương não lớn hơn so với MV trong 1 ngày. [4] Số liệu thuần tập từ “the Neonatal Research Network” cho thấy mỗi tuần MV liên quan đến sự gia tăng đáng kể khả năng phát triển thần kinh suy giảm. [1] Ngoài ra, ống nội khí quản hoạt động như một vật lạ, nhanh chóng đóng vai trò như một cổng lây truyền các mầm bệnh, làm tăng nguy cơ viêm phổi liên quan đến thở máy và nhiễm trùng huyết muộn. [5] Vì những lý do này, việc tránh dùng MV để hỗ trợ hô hấp không xâm lấn được coi là bước quan trọng nhất trong dự phòng bệnh suất sơ sinh.
BPD ban đầu đã được Northway và các đồng nghiệp mô tả cách đây hơn 45 năm đối với những đứa trẻ sanh non mực độ vừa phải khi sống sót qua MV. Do đó, BPD luôn gắn liền với việc sử dụng MV, nhưng nhiều yếu tố khác đóng một vai trò quan trọng trong quá trình sinh bệnh của BPD (hình 1).
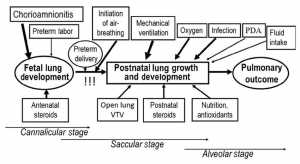
BPD cổ điển, được gọi là BPD cũ xảy ra như là hệ quả của việc hỗ trợ hô hấp không chuyên nghiệp ở trẻ sơ sinh bị thiếu chất surfactant và được đặc trưng bởi sự xơ hoá, tăng mô kẽ, thay đổi ở đường thở, và bệnh lý đường thở phản ứng. [7] BPD mới, được đặc trưng bởi cấu trúc phổi đơn giản do hậu quả của việc ngưng phát triển phổi, xảy ra ở trẻ sơ sinh còn non tháng hơn, được điều trị thay thế surfactant và có thể đã được điều trị bằng steroid trước khi sinh. [8] Tuy nhiên, có sự chồng chéo đáng kể giữa hai hình thức, và BPD cũ không hề bị mất đi ở các NICU.
TỔN THƯƠNG PHỔI LIÊN QUAN THỞ MÁY LÀ GÌ?
Số lượng bài báo xuất bản rất lớn kể từ lần đầu tiên mô tả tổn thương phổi do thở máy (VALI, ventilator-associated lung injury) làm nổi bật tầm quan trọng của nó và sự hiểu biết chưa đầy đủ về chủ đề phức tạp này. Vai trò trung tâm của MV và tiếp xúc với oxy trong VALI và sự phát triển BPD sau đó đã được công nhận kể từ giai đoạn đầu của y khoa sơ sinh. Vào năm 1975, Alistair Philip mô tả nguyên nhân của BPD là “oxy cộng thêm áp lực” (“oxygen plus pressure plus time.”) [9] Mặc dù khái niệm này về cơ bản vẫn còn, nhưng nó đã được điều chỉnh bằng cách thừa nhận rằng thể tích quá nhiều, chứ không phải là áp lực, là yếu tố quan trọng nhất góp phần vào VALI, một khái niệm đã chậm được chấp nhận hoàn toàn, mặc dù có bằng chứng mạnh mẽ ủng hộ nó.
Nhiều thuật ngữ đã được đặt ra để mô tả cơ chế tổn thương phổi trong VALI.
- Barotrauma đề cập đến thiệt hại gây ra bởi áp lực. Việc thuyết phục rằng áp lực là yếu tố quyết định chính cho tổn thương phổi đã thúc đẩy sự “sợ áp lực” sâu đậm, khiến các bác sĩ lâm sàng tập trung vào việc hạn chế áp lực đẩy, đôi khi đến mức không đủ thông khí. Có bằng chứng thuyết phục, khi dùng áp lực cao nhưng không đạt thể tích cao tương ứng, sẽ không gây tổn thương phổi.
- Thay vào đó, thương tích liên quan đến áp lực đẩy cao là trung gian thông qua tình trạng căng mô do VT quá mức. Dreyfuss và cộng sự [10] đã chứng minh hơn 20 năm trước rằng tổn thương phổi cấp tính nghiêm trọng xảy ra ở những con vật nhỏ được thông khí với VT lớn, bất kể thể tích đó đã được tạo ra bởi áp lực đẩy dương hay âm. Ngược lại, những con vật bị phơi nhiễm với áp lực đẩy cao như nhau nhưng được dán băng keo đàn hồi trên ngực và bụng để hạn chế việc cung cấp VT, vì vậy có tổn thương phổi ít hơn nhiều. Hernandez và các đồng nghiệp [11] tương tự cho thấy rằng động vật bị phơi nhiễm áp suất cao đến 45 cm H2O không cho thấy có dấu hiệu chấn thương phổi cấp tính khi ngực và bụng của họ được bao bọc.
- Volutrauma đề cập đến chấn thương do quá căng (overdistention) và quá căng mô (excessive stretch of tissues) dẫn tới sự phá vỡ biểu mô đường thở nhỏ và phế nang, dẫn đến chứng phù cấp tính; tràn ngập dịch giàu protein; và giải phóng protease, cytokine, và chemokine, dẫn đến sự kích hoạt các đại thực bào và sự xâm nhập của bạch cầu đa nhân trung tính hoạt hóa. Nói chung, quá trình phức tạp này được gọi là biotrauma.
- Một khái niệm quan trọng khác là atelectrauma, hoặc tổn thương phổi gây ra bởi sự thông khí khi có xẹp phổi. [12] Atelectrauma gây tổn thương phổi thông qua một số cơ chế. Phần phổi vẫn xẹp đã làm tăng bề mặt chất hoạt động bề mặt và tăng áp lực mở tới hạn. Có những lực cắt tại ranh giới giữa các phần có thông khí và phần bị xẹp của phổi, dẫn đến thiệt hại về cấu trúc. Việc thông khí phổi bị tổn thương không sử dụng PEEP dẫn đến kết quả là xẹp và nở phế nang lặp đi lặp lại (RACE, repeated alveolar collapse and expansion), dẫn đến tổn thương phổi nhanh chóng.
- Có lẽ điều quan trọng nhất là khi một phần lớn phổi bị xẹp, bất kỳ VT nào cung cấp cho phổi thì sẽ đi vào phần còn thông khí của phổi, điều này dễ dàng hơn so với phần phổi bị xẹp với áp suất mở tới hạn rất cao (theo định luật Laplace). Sự phân bố sai của VT dẫn đến sự thừa thãi thông khí của phần phổi còn thông khí và gây ra volutrauma khu vực. Do đó, rõ ràng là nguy cơ bị tổn thương phổi do MV là đa dạng và không thể liên kết với bất kỳ yếu tố đơn thuần nào.
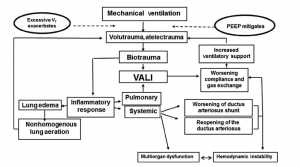
Khái niệm chủ chốt liên quan đến VALI là sự kiện khởi đầu là chấn thương sinh lý do căng mô quá mức, dẫn đến biotrauma và bắt đầu sự phức tạp của việc chấn thương phổi và sửa chữa (hình 2). Tuy nhiên, điều quan trọng là phải thừa nhận rằng VALI chỉ là một trong vài cơ chế mà cuối cùng có thể dẫn đến BPD. Mặc dù trẻ sơ sinh bị bệnh phổi sơ sinh nặng có nhiều khả năng phát triển BPD nghiêm trọng, nhưng cũng biết rằng BPD cũng làm ảnh hưởng đến trẻ sơ sinh chỉ cần hỗ trợ hô hấp tối thiểu trong những tuần đầu tiên của cuộc đời. Sự tiếp xúc với tình trạng viêm trong tử cung gây ra sự tăng trưởng phổi nhanh chóng trong thời gian ngắn nhưng cuối cùng trực tiếp gây ra biotrauma, tạo ra các tổn thương và sửa chữa dẫn đến sự phát triển của BPD vừa hoặc nặng. [14-16]
LÀM GIẢM BỚT TỔN THƯƠNG PHỔI DO THỞ MÁY
Bởi vì một số mức độ suy giảm phát triển phổi bình thường có thể không tránh khỏi khi một thai nhi cực non đột ngột phải tiếp xúc với oxy nồng độ cao và bắt đầu thở máy lúc phổi chưa được phát triển. Nếu tránh được MV, hoàn toàn có thể ngăn ngừa sự suy giảm cấu trúc phổi và chức năng. Tuy nhiên, chăm sóc hỗ trợ hô hấp và chăm sóc tổng quát tối ưu có thể làm giảm tối đa tổn thương phổi do thở máy gây ra và tăng cường sự phát triển và phục hồi phổi.
TẦM QUAN TRỌNG CỦA GIỜ VÀNG ĐẦU TIÊN
Thời gian ngay sau khi sinh khi thở không khí được bắt đầu ở phổi thiếu surfactant, có cấu trúc chưa đủ tuổi, đã được công nhận như là một thời điểm quan trọng có thể nhanh chóng bắt đầu quá trình thương tích và sửa chữa phổi. Để đạt được một cuộc chuyển đổi thành công sang cuộc sống ngoài tử cung, trẻ sơ sinh phải nhanh chóng thông khí phổi, làm sạch dịch từ khoang khí, và duy trì dung tích cặn chức năng (FRC), cuối cùng tạo điều kiện cho sự gia tăng đáng kể lượng máu lưu thông qua phổi. Một trẻ sơ sinh khỏe mạnh toàn phần có thể đạt được sự chuyển đổi đáng chú ý nhanh chóng và hiệu quả, [17] nhưng thường thì không phải như vậy ở trẻ rất non tháng. Trẻ sơ sinh non tháng có thể không thể tạo ra áp lực mở tới hạn để đạt được sự nở phổi đầy đủ vì sức cơ giới hạn, thành ngực đàn hồi quá mức, lượng surfactant giới hạn và sự phát triển phổi không đầy đủ. Ngoài ra, đàn hồi thành ngực quá mức của chúng làm cho không thể duy trì bất kỳ thể tích phổi nào có thể đã đạt được nhờ thở tự phát hoặc thông khí áp suất dương. Họ cũng có thể không tạo ra đủ áp lực âm để di chuyển dịch phổi từ khoảng khí đến mô kẽ, hệ bạch huyết và tĩnh mạch. Do đó, ở nhịp thở tiếp theo, cho dù thở tự nhiên hoặc tạo ra bởi thông khí áp suất dương, xảy ra trong phổi vẫn còn chứa một phần dịch và một phần bị xẹp. Tình trạng này dẫn đến sự phân bố VT một cách sai lệch đến một phần của phổi non, dẫn đến volutrauma ngay cả khi VT ở trong phạm vi sinh lý an toàn.
ÁP DỤNG PEEP TRONG PHÒNG SINH
Việc sử dụng áp lực dương cuối cùng thở ra (PEEP)/áp suất dương liên tục (CPAP) trong quá trình ổn định ban đầu của trẻ sơ sinh non tháng, làm giảm ảnh hưởng của tình trạng độ đàn hồi quá mức của thành ngực và thiếu chất surfactant, thông qua việc ổn định phế nang trong giai đoạn thở ra và được chứng minh là giúp thiết lập FRC. Siew và cộng sự [18] đã chứng minh được những ảnh hưởng có ích của PEEP bằng cách sử dụng chụp X quang có cản quang ở những con thỏ sinh non, cho thấy hầu như không thiết lập được FRC sau vài phút khi PPV mà không có PEEP. Ngược lại, FRC đã được nhanh chóng thành lập khi PEEP 5 cm H2O được áp dụng. Cả “Neonatal Resuscitation Program” và “International Liaison Committee on Resuscitation guidelines” đều khẳng định “PEEP có thể có lợi trong quá trình ổn định ban đầu của trẻ sơ sinh non tháng ngưng thở và nên sử dụng nếu có thiết bị phù hợp.” [19,20] Lý lẽ sinh lý và các bằng chứng thực nghiệm từ nghiên cứu tiền lâm sàng rất thuyết phục rằng thực tiễn này đã trở thành tiêu chuẩn chăm sóc ở nhiều nước phát triển. Tuy nhiên, chỉ cần cung cấp áp lực thở cuối, có thể không hoàn toàn giải quyết được sức cơ không đủ của trẻ sơ sinh non tháng hoặc giúp thoát dịch trong phổi đủ nhanh để tránh tình trạng volutrauma và atelectrauma ở khu vực, có thể xảy ra trong vài phút.
SUSTAINED INFLATION
Do chất lỏng có độ nhớt lớn hơn không khí, việc thoát dịch các đường thở nhỏ cần áp lực cao hơn việc thoát khí, làm cho hằng số thời gian cần thiết để làm sạch dịch từ đường thở kéo dài hơn. Việc công nhận những yếu tố này ủng hộ quan niệm rằng việc bơm căng giữ (sustained inflation) kéo dài sau khi sinh hiệu quả hơn bơm căng giữ ngắn trong việc thanh thải dịch phổi trong những phút đầu tiên của cuộc đời. Về mặt lý thuyết, đảm bảo việc huy động phổi hiệu quả và thậm chí phân bố VT thật tốt ngay sau khi sinh sẽ làm giảm VALI.
Mặc dù có rất nhiều bằng chứng ủng hộ những lợi thế lý thuyết của sustained inflation ở trẻ sơ sinh non tháng, [21] bằng chứng cho thấy biện pháp này có thể làm giảm đáng kể VALI vẫn chưa kết luận. [22-24] Thêm vào đó, cách thức thích hợp nhất để sustained inflation là không rõ ràng. Do đó, thủ thuật này hiện không được khuyến cáo ngoài các thử nghiệm lâm sàng được kiểm soát tốt.
TỔN THƯƠNG DO TIẾP XÚC VỚI NỒNG ĐỘ OXY CAO
Trẻ sơ sinh non tháng có hệ thống chống oxy hóa chưa trưởng thành, làm cho chúng dễ bị stress oxy hoá hơn do tình trạng tăng oxy máu tương đối hoặc tuyệt đối. Một số nghiên cứu về hỗ trợ hô hấp sớm ở phòng sinh đã đánh giá liệu việc giảm nồng độ oxy làm tăng kết cục hô hấp. Một thử nghiệm lâm sàng ngẫu nhiên đơn trung tâm (RCT) ở trẻ nhỏ sinh ra ở tuần thai từ 24 đến 28 tuần cho thấy khi ít stress do oxy hoá, mức cytokine tiền viêm thấp hơn, và tỷ lệ BPD thấp hơn (15,4% so với 31,7%, P <0,05) ở trẻ sơ sinh hồi sức với FIO2 là 30% so với 90, và sau đó điều chỉnh để đạt được độ bão hòa oxy đích được đo bằng mức độ oxy hoá xung (SpO2). [25] Kapadia và các đồng nghiệp [26] so sánh tỷ lệ BPD ở trẻ sơ sinh tuổi thai 24 đến 34 tuần ngẫu nhiên nhận được oxy từ 21% đến 100%, sau đó được điều chỉnh để đạt được “Neonatal Resuscitation Program” đề xuất mục tiêu SpO2 từ 85% đến 94%. Tỷ lệ BPD thấp hơn ở trẻ sơ sinh được thở bằng khí phòng (7% so với 25%, P <.04). Ngược lại, thử nghiệm “Room-Air Versus Oxygen Administration for Resuscitation of Preterm Infants” cho thấy không có sự khác biệt về tỷ lệ BPD giữa trẻ non tháng được điều trị với khí phòng mặc dù ngẫu nhiên có trên 1000 trẻ sơ sinh. [27] Điều này có thể là một phần bởi vì việc bắt đầu hồi sức với khí phòng ở trẻ rất non tháng thường dẫn đến phản ứng không thích hợp và tăng nhanh đến 100% oxy. Do đó, cách tiếp cận tốt nhất có thể là khởi động hỗ trợ với FIO2 là 0,30 và tránh sự gia tăng nhanh chóng, thừa nhận rằng cần vài phút để SpO2 đạt 90%.
Mặc dù việc tránh stress oxy hóa là mong muốn, nó đã trở thành một vấn đề phức tạp hơn nhiều so với những gì ban đầu đã nghĩ. Một loạt các RCT so sánh các mục tiêu SpO2 thấp hơn so với cao hơn (SUPPORT, Canadian Oxygen Trial, and Benefits of Oxygen Saturation Targeting II) không cho thấy sự giảm BPD đáng kể và bất ngờ cho thấy tỷ lệ tử vong cao hơn ở nhóm mục tiêu thấp SpO2. [28-30] Một phân tích gộp gần đây của những thử nghiệm này đã khẳng định sự gia tăng đáng kể về tử vong và viêm ruột hoại tử, và giảm tỉ lệ mắc bệnh võng mạc ở trẻ non tháng ở trẻ có độ bão hòa oxy mức thấp so với trẻ có độ bão hòa oxy mức cao. [31] Không có sự khác biệt về sinh lý học BPD, chấn thương não, hoặc còn ống động mạch giữa các nhóm. Dựa trên những kết quả này, những khuyến cáo dứt khoát về các mục tiêu bão hòa trong quá trình chăm sóc tiếp theo của trẻ non tháng rất khó thực hiện. Tuy nhiên, có vẻ như khôn ngoan khi nhắm đến mục tiêu SpO2 chức năng ở 90% đến 95% ở trẻ sơ sinh có tuổi thai dưới 28 tuần cho đến 36 tuần tuổi thai. Hầu hết các NICU đã sửa đổi các mục tiêu bão hòa của họ để ở gần phạm vi cao hơn này, với các giới hạn báo động hơi rộng hơn, hoặc khoảng 88% đến 97%. Thay đổi này một lần nữa làm tăng nguy cơ bệnh võng mạc đáng kể ở trẻ non tháng.
HỖ TRỢ HÔ HẤP KHÔNG XÂM NHẬP
Không có nghi ngờ gì về việc tránh MV làm giảm tổn thương phổi do thầy thuốc. Mặc dù các so sánh CPAP với MV trước đây cho thấy giảm đáng kể nguy cơ BPD, [32] một loạt các RCT gần đây cho thấy một lợi ích khiêm tốn hơn nhiều khi tránh MV. Một phân tích meta của 4 nghiên cứu RCT gần đây [2,3,33,34] đã ghi nhận gần 2800 trẻ non tháng cho thấy rằng tỷ lệ BPD không giảm đáng kể do sử dụng các loại CPAP mũi khác nhau (32,4% so với 34,0%). [35] Tuy nhiên, lợi ích khi sử dụng CPAP đã được chứng minh cho kết cục kết hợp tử vong hoặc BPD với mức giảm khoảng 10% (RR 0,91; 95% CI, 0,84-0,99); với thêm 1 trẻ sơ sinh còn sống đến 36 tuần không có BPD trên 25 trẻ sơ sinh được điều trị bằng CPAP mũi ở phòng sinh thay vì đặt nội khí quản. Phát hiện thứ hai này quan trọng hơn bởi vì tử vong và BPD là những kết quả cạnh tranh và do đó cần được đánh giá kết hợp. Cũng có sự giảm đáng kể về thời gian của MV và không giảm thời gian tiếp xúc oxy có ý nghĩa đối với thở CPAP sớm trong 2 thử nghiệm lớn nhất. [2,3]
Thở máy không xâm lấn qua mũi cho trẻ sinh non có thể giúp tăng cường nỗ lực hô hấp mà không có các biến chứng liên quan đến đặt nội khí quản. [36] Về lý thuyết, cách tiếp cận này mang lại lợi ích của việc tránh sử dụng ống nội khí quản, làm giảm tỷ lệ mắc VALI và VAP và tránh phản ứng viêm tạo điều kiện cho sự phát triển của BPD. [37] Mặc dù một phân tích gộp của một số nghiên cứu trung tâm nhỏ đã kết luận rằng việc thở máy không xâm nhập qua mũi tốt hơn CPAP, một nghiên cứu RCT gần đây ở trẻ sơ sinh có trọng lượng khi sinh dưới 1000 g không chứng minh được những lợi ích này, trên tỉ lệ BPD, tử vong, hoặc kết cục kết hợp. [39]
ĐIỀU TRỊ SURFACTANT ÍT XÂM NHẬP
Theo truyền thống, tránh được đặt nội khí quản và MV và việc sử dụng hỗ trợ hô hấp không xâm lấn có nghĩa là sự cân bằng giữa lợi ích của phương pháp này và lợi ích của liệu pháp thay thế surfactant. Các thử nghiệm surfactant sớm cho thấy sử dụng surfactant dự phòng tốt hơn so với sử dụng surfactant cứu hộ [40]; do đó, một số bác sĩ lâm sàng vẫn đặt nội khí quản cho trẻ sơ sinh rất non tháng trong phòng sinh với mục đích duy nhất là dùng surfactant. Tuy nhiên, cần phải nhận ra rằng hầu hết các RCTs dùng surfactant đã được thực hiện cách đây nhiều năm ở một nhóm dân số khác nhau và với cách tiếp cận ít phức tạp hơn đối với việc ổn định phòng sinh. Một phân tích gộp gần đây so sánh việc sử dụng surfactant dự phòng so với chọn lọc trong thời kỳ hiện đại kết luận rằng một phương pháp tiếp cận dự phòng có liên quan với tăng nguy cơ BPD (RR 1,13, 95% CI, 1,00-1,28). [41]
Trong những năm gần đây, nhiều cách tiếp cận đã được đề xuất để bảo vệ lợi ích của việc tránh đặt nội khí quản trong khi vẫn cung cấp liệu pháp surfactant. Các phương pháp này bao gồm phương pháp intubation-surfactant-extubation approach (INSURE) và một số phương pháp sử dụng surfactant thông qua các catheter nhỏ dưới hình ảnh nội soi thanh quản trực tiếp. [33,42-45] Mặc dù các kỹ thuật này không đặt nội khí quản, nhưng vẫn cần phương pháp nội soi thanh quản trực tiếp, thông thường vẫn phải dùng thuốc an thần và do đó vẫn xâm lấn. Việc sử dụng surfactant khí dung trong thở CPAP là một phương pháp tiếp cận tiềm năng hấp dẫn hiện đang được điều trthử nghiệm. [46]
CHIẾN LƯỢC THÔNG KHÍ BẢO VỆ PHỔI
Có rất nhiều phương thức của MV và ít bằng chứng chất lượng cao để hướng dẫn các bác sĩ lâm sàng lựa chọn phương pháp tối ưu. Một cuộc thảo luận chi tiết về các kỹ thuật này nằm ngoài phạm vi của bài báo này; độc giả quan tâm được giới thiệu đến một số đánh giá gần đây về chủ đề này. [47,48] Các nguyên tắc chính của chiến lược bảo vệ phổi, được nêu ra dưới đây.
Thở máy mục tiêu thể tích
Thông khí kiểm soát áp suất (PCV) đã trở thành phương thức thông khí tiêu chuẩn ở trẻ sơ sinh vì những nghiên cứu trước đây khi thở có kiểm soát bằng thể tích đã không hiệu quả ở trẻ nhỏ non tháng sử dụng thiết bị có sẵn vào thời điểm đó. PCV vẫn là phương thức thông khí được chấp nhận ở ICUs ở trẻ sơ sinh vì tính đơn giản, khả năng thông khí mặc dù có rò rỉ qua nội khí quản, và sự phân bố khí trong phổi tốt hơn do mô hình lưu lượng giảm. [49,50]
Có lẽ điều quan trọng nhất là các BS tiếp tục giữ niềm tin rằng cần kiểm soát trực tiếp áp suất đỉnh hít vào là rất quan trọng. Nguy cơ sử dụng PCV là VT thay đổi tùy theo độ giãn nở của phổi. Việc cải thiện nhanh chóng độ giãn nở có thể xảy ra trong thời kỳ sau sinh ngay sau khi tái hấp thu dịch phổi, huy động thể tích phổi tối ưu và điều trị thay thế surfactant, dẫn đến sự tăng thông khí và volutrauma từ VT quá lớn. Không đủ VT có thể do giảm độ giãn nở phổi, tăng sức cản đường thở, tắc nghẽn đường thở, bẫy không khí, và/hoặc làm giảm nỗ lực tự thở. VT giảm không thích hợp sẽ dẫn đến tăng CO2, thở nhanh, tăng công thở và tiêu thụ oxy, kích động, mệt mỏi, xẹp phổi/atelectrauma, và có thể tăng nguy cơ xuất huyết não thất (IVH) và do đó cũng nên tránh. VT thấp cũng dẫn đến sự trao đổi khí không hiệu quả do tăng khoảng chết, tăng tỉ lệ VD/VT. Những yếu tố này cho thấy việc kiểm soát chặt chẽ việc cung cấp VT trong suốt MV là rất cần thiết và là lý do mà thông khí được kiểm soát bằng thể tích vẫn là tiêu chuẩn hỗ trợ hô hấp ở người lớn và trẻ em.
Có rất nhiều cách để điều chỉnh việc cung cấp VT trong suốt MV. Mặc dù có những điểm khác biệt quan trọng trong cách nhắm mục tiêu theo thể tích được thực hiện nhưng có thể lợi ích chính của việc thông khí hướng tới thể tích (VTV, volume-targeted ventilation) nằm ở khả năng điều chỉnh VT, bất kể mục tiêu đó đạt được như thế nào. Khi VT là biến số điều khiển chính, áp lực đẩy giảm xuống vì độ giãn nở của phổi và nỗ lực của bệnh nhân tăng lên. Quá trình này dẫn đến việc cai máy trong thời gian thực, trái ngược với việc giảm áp suất bằng tay theo thời gian tương ứng với kết quả khí máu, tránh volutrauma, giảm CO2, và rút ngắn thời gian MV. VTV được giới thiệu vào những năm 1990 như là một lựa chọn trong máy thở Babylog (Draeger Medical, Telford, Pennsylvania) là hình thức nghiên cứu kỹ lưỡng nhất của VTV và thuật toán điều khiển cơ bản ngày càng được các nhà sản xuất máy thở khác chấp nhận. [48]
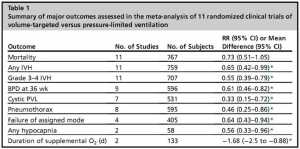
Trong số những lợi ích được đưa ra trong 2 phân tích gộp gần đây, bao gồm nhiều phương thức khác nhau của VTV, giảm đáng kể kết cục kết hợp tử vong hoặc BPD, nguy cơ tràn khí màng phổi, thời gian ngắn hơn của MV, và giảm tỷ lệ xuất huyết não quanh não thất (IVH) nặng và thoái hóa chất trắng quanh não thất (PVL) (bảng 1). [51,52] Mặc dù khuyến khích, những phân tích gộp này không thể cung cấp bằng chứng dứt khoát về tính ưu việt của VTV vì các thử nghiệm lâm sàng trong các phân tích này rất nhỏ và sử dụng các thiết bị khác nhau và một số kết quả chính được báo cáo trong phân tích gộp không được xác định. Trong một số nghiên cứu, các biến số khác ngoài so sánh thể tích và áp lực cũng khác nhau. Tất cả các nghiên cứu bao gồm tập trung vào kết quả sinh lý ngắn hạn hơn là BPD. Chỉ có 1 nghiên cứu cung cấp một số kết cục về phổi và phát triển lâu dài, nhưng điều này chỉ dựa trên bảng câu hỏi của cha mẹ. Tuy nhiên, đây là bằng chứng nhiều hơn so với hiện tại cho bất kỳ cách tiếp cận khác nhau của MV.
Tầm quan trọng của chiến lược phổi mở
Những lợi ích của VTV không thể được thực hiện đầy đủ trừ khi VT được phân bố đều trong một phổi mở, tránh được chứng ứ đọng. PEEP đầy đủ được công nhận rộng rãi như một phương tiện để giảm thiểu tổn thương phổi. Lời khuyên của Burkhard Lachmanmore hơn 20 năm trước “OPEN THE LUNG và KEEP IT OPEN!” [53] đã bị nhiều người bỏ qua trong MV truyền thống bất chấp cơ sở vật lý và chứng cứ thực nghiệm mạnh mẽ. Caruso và các cộng sự [54] đã chứng minh rằng khi sử dụng PEEP của 0 cm H2O, tổn thương phổi ở chuột không bị giảm khi sử dụng VT thấp, so với VT cao. Tsuchida và các đồng nghiệp [55] đã chỉ ra rằng với sự có mặt của xẹp phổi, phổi không phụ thuộc (tức là có thông khí) là khu vực bị tổn thương nặng nhất. Điều này là do, nếu như một phần phổi bị xẹp, VT chỉ xâm nhập vào các phế nang mở, chắc chắn sẽ dẫn đến việc mở rộng phần phổi tương đối khỏe mạnh này với volutrauma/biotrauma ngay cả khi VT ở trong phạm vi bình thường. Ngoài ra, xẹp phổi dẫn đến xuất tiết dịch giàu chất đạm, với tăng bất hoạt surfactant và giải phóng các chất trung gian gây viêm. Các lực cắt và áp suất không đồng đều ở các khu vực phổi xẹp và phổi quá căng sẽ gây ra tổn thương. Do đó, khái niệm phổi mở (OLC, open lung concept), [56] đảm bảo rằng VT được phân bố đều trong suốt phổi, là một thành tố cơ bản của bất kỳ chiến lược thông khí bảo vệ phổi nào.
Về mặt thực tế, phổi mở ra bằng cách áp dụng PEEP đầy đủ. [57] Một trong số những trở ngại quan trọng nhất để tối ưu hóa cách truyền thống của MV là sự tồn tại của “sợ PEEP” (“PEEP-o-phobia”), sự sợ hãi của việc sử dụng mức độ đầy đủ của PEEP. Điều này có thể là một phần vì OLC đã không được đánh giá trong bối cảnh lâm sàng rộng rãi. [58] Không có mức PEEP tối ưu duy nhất. Mức PEEP phải được điều chỉnh phù hợp với mức độ tổn thương phổi (nghĩa là độ giãn nở phổi). Đối với trẻ sơ sinh có phổi khoẻ và do đó độ giãn nở bình thường, PEEP 3 cm H2O có thể thích hợp; PEEP 6 cm H2O có thể dẫn đến việc quá căng phổi gây giảm chức năng tuần hoàn và tăng áp suất tĩnh mạch trong não. Mặt khác, xẹp phổi có độ giãn nở phổi kém, có thể đòi hỏi mức PEEP từ 8 đến 10 cmH2O trở lên để đạt được sự huy động phổi phù hợp và tối ưu hóa tỷ lệ thông khí/tưới máu. Vì trẻ sơ sinh có phổi bình thường ít khi được thông khí, PEEP ít hơn 5 cm H2O là không phổ biến.
Thông khí tần số cao (High-frequency Ventilation)
Ngược lại với thông khí thông thường, tầm quan trọng của việc tối ưu hóa bơm căng phổi đã được ghi nhận từ những ngày đầu của sử dụng HFV, nơi mà chiến lược về thể tích phổi tối ưu trở thành phương pháp chuẩn và được hiểu là rất quan trọng đối với sự thành công của nó. [59,60] HFV bao gồm một số phương thức thông khí, bao gồm thở rung tần số cao (HFOV, high-frequency oscillatory ventilation), thông khí phụt tần số cao (HFJV, high- frequency jet ventilation), và thông khí vỗ tần số cao (HFPV, high-frequency percussive ventilation), đã được sử dụng trong sơ sinh từ những năm 1980. Lợi ích của HFV được cho là giảm áp suất và sự thay đổi về thể tích truyền tới vùng ngoại vi phổi. Để có hiệu quả tối ưu, phổi cần phải được huy động và sau đó ổn định với áp suất đường thở trung bình thấp nhất có thể có.
Một số nghiên cứu trên động vật ban đầu đã chứng minh được lợi ích ngắn hạn của HFOV với chiến lược thể tích phổi tối ưu. [61] Gần đây hơn, Yoder và các đồng nghiệp so sánh hiệu quả của việc thở HFOV kéo dài và thở máy thông thường với VT thấp bằng cách sử dụng mô hình vượn non tháng trong tần suất xuất hiện BPD, cho thấy việc sử dụng HFOV kéo dài đã cải thiện đáng kể chức năng phổi sớm với sự cải thiện bền vững trong cơ học phổi đến 28 ngày sống và viêm phổi ít hơn trong giai đoạn phục hồi RDS của nó. Một số RCT của HFOV và HFJV cho kết quả tốt hơn, bao gồm giảm BPD và/hoặc thời gian của MV, [63-67] trong khi các thử nghiệm khác cho thấy không có cải thiện. Việc giải thích các RCTs của HFV là một thách thức lớn hơn bởi thực tế là hầu hết đã được thực hiện nhiều năm trước ở những nhóm bệnh nhân khác biệt rõ rệt so với trẻ sơ sinh được điều trị ngày hôm nay và so sánh HFV với các phương thức CMV ít phức tạp hơn (nguy hiểm hơn) so với những người đang sử dụng ngày nay. [58]
Các thử nghiệm HFV chỉ cho thấy lợi ích là những thử nghiệm sử dụng chiến lược thể tích phổi tối ưu. Do đó, có 2 điểm khác biệt chính giữa các chiến lược nghiên cứu và kiểm soát: tần suất cao và sử dụng OLC, và tần suất thấp hơn với áp suất căng thấp hơn. Thứ hai có thể là sự khác biệt quan trọng hơn. HFOV sử dụng mà không có chiến lược phổi mở thì không hiệu quả trong việc làm giảm tổn thương phổi [73] và một số nghiên cứu trên động vật cho thấy thông khí thông thường khi sử dụng với OLC có thể đạt được mức độ bảo vệ phổi tương đương như HFOV, cho thấy rằng tối ưu hóa lượng phổi, hơn là tần số, là nhân tố then chốt. [74-76] Tuy nhiên, áp dụng lâm sàng OLC với thông khí thông thường có thể không phải là một nhiệm vụ dễ dàng và chưa được đánh giá rộng rãi trong các thử nghiệm lâm sàng. [77]
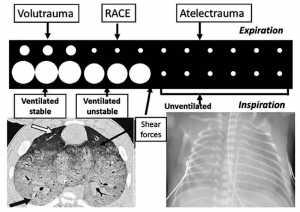
”Mặc dù bệnh lý phổi ở trẻ sơ sinh RDS thường được nghĩ là đồng nhất, dựa trên chụp X quang tư thế trước sau (góc dưới bên phải), phổi không đồng nhất do ảnh hưởng của trọng lực, như nhìn thấy trên CT scan (góc dưới bên trái). Điều này dẫn đến 2 quần thể phế nang có áp suất mở tới hạn khác nhau, được minh hoạ dưới hình thức hoạt hình ở phần trên. Từ luật của Laplace, người ta biết rằng vùng phổi thông khí (mũi tên trắng) có áp suất mở thấp hơn; do đó, khí xâm nhập vào phần phổi này dễ hơn, gây ra sự quá căng (mũi tên màu đen ở hình góc dưới bên trái). Điều này dẫn đến volutrauma thậm chí với VT bình thường, trong khi đó phần phổi xẹp cũng bị hư hỏng do tràn chất dịch giàu đạm làm mất hoạt tính surfactant. Các phế nang thông khí nhưng không ổn định bị xẹp và giãn nở lặp lại (RACE) và các lực cắt tại ranh giới giữa phổi có khí và không thông khí gây ra hư hỏng thêm. Việc huy động thể tích phổi đầy đủ và giữ cho phổi mở trong suốt chu trình hô hấp thậm chí có thể phân bố VT và giảm thiểu tất cả các yếu tố liên quan đến VALI.”
Với việc đưa ra các thử nghiệm lâm sàng gần đây phản ánh những tiến bộ trong chiến lược thông khí thông thường, tác dụng bảo vệ của HFOV ít rõ ràng hơn những nghiên cứu trước đó. [78] Một phân tích gộp gần đây về dữ liệu bệnh nhân cá nhân từ một số RCTs không chứng minh được sự vượt trội của HFOV so với các chiến lược thông khí thông thường. Phân tích cũng không hỗ trợ lựa chọn một nhóm phụ cụ thể của trẻ sơ sinh non tháng có thể được hưởng lợi duy nhất từ HFOV dựa trên tuổi thai, cân nặng khi sinh, độ nặng của bệnh ban đầu, hoặc tiếp xúc với corticosteroid trước khi sinh. Tuy nhiên, theo dõi bệnh phổi dài hạn từ “United Kingdom Oscillation Study”, cho thấy những bất thường về phổi không nặng nhưng kéo dài trong nhóm HFOV, cho thấy kết quả chênh lệch giữa BPD và không phải BPD là công cụ để đánh giá những lợi ích có thể có của chiến lược thông khí phổi này. [80]
ĐỂ TẤT CẢ CHÚNG CÙNG NHAU
Dựa trên các khái niệm chính được thảo luận trước đây, một số nguyên tắc chung cho việc sử dụng MV có thể được xây dựng. Mục tiêu bao quát là hỗ trợ trao đổi khí một cách đầy đủ với giảm thiểu tối đa các tác động bất lợi lên phổi, huyết động học, và não của trẻ sơ sinh. Thời gian thở máy dài hơn có liên quan đến sự gia tăng nguy cơ bệnh phổi mãn tính, nhiễm trùng huyết muộn và suy giảm thần kinh; do đó, cần rút ống thành công trong thời gian sớm nhất có thể. Các chiến lược thông khí phải được cá nhân hoá để xác định tình trạng cụ thể của từng bệnh nhân, nhưng tối ưu hóa thể tích phổi và ngăn ngừa xẹp phổi, cải thiện độ giãn nở của phổi, giảm thiểu nhu cầu oxy, tránh sự bất hoạt surfactant và thậm chí phân bố VT tối ưu, vẫn là những mệnh lệnh cơ bản. Yếu tố quan trọng thứ hai của chiến lược bảo vệ phổi là tránh VT quá lớn, giúp giảm tối đa volutrauma và hypocapnia, [2] các thành phần tiềm ẩn khả năng bị tổn thương phổi và não. Điều này được thực hiện tốt nhất bằng cách sử dụng một trong các chế độ nhắm mục tiêu theo thể tích có sẵn trên hầu hết các máy thở được sử dụng rộng rãi. Khi áp lực đẩy và áp lực đỉnh cáo là cần thiết để đạt được những mục tiêu này, HFV là một lựa chọn hợp lý.
Sự tăng thán khí cho phép nhẹ và tối thiểu FIO2 để đạt được độ bão hòa ôxy nói chung được xem là thích hợp, nhưng PCO2 lớn hơn 60 mm Hg nên tránh trong 3 ngày đầu tiên của cuộc đời do tăng nguy cơ IVH. Không có bằng chứng để hỗ trợ việc sử dụng thuốc an thần thường xuyên, và do đó trẻ sơ sinh nên được cho phép tự thở một cách tự nhiên. Nên tránh hút đàm định kỳ vì nó dẫn đến tình trạng xẹp phổi, thiếu oxy máu tạm thời, và làm xáo trộn huyết động học trong não. Chỉ khi các chất tiết được phát hiện bởi sự nghe phổi hoặc do nhiễu loạn của dạng sóng lưu lượng, chỉ định hút nhanh nhẹ nhàng mà không cần bơm nước muối. Nếu không có bằng chứng cuối cùng từ RCT, sự lựa chọn SIMV) hoặc A/C vẫn là vấn đề sở thích cá nhân và thực tiễn. Có sự khác biệt nhỏ giữa hai giai đoạn, giai đoạn cấp của suy hô hấp khi đó bệnh nhân ít hoặc không có nỗ lực hô hấp nhưng nổ lực hô hấp sẽ rõ rệt hơn trong giai đoạn cai máy, đặc biệt ở những trẻ nhỏ với ống nội khí quản hẹp. Thở máy kéo dài với tần số SIMV thấp nên tránh ở những trẻ sơ sinh này, vì nó gây ra tăng công thở không mong muốn. SIMV cũng có kết quả VT lớn hơn so với A/C, bởi vì trẻ non tháng non thường không tạo ra VT tự phát dẫn đến một tỷ lệ VD:VT cao. Ở một mức độ đáng kể, vấn đề này có thể được khắc phục bằng cách thêm thông khí hỗ trợ áp suất (PS) vào hơi thở tự phát trong SIMV. [81] Mặc dù cách tiếp cận này có hiệu quả nhưng nó có thêm tính phức tạp và dường như không có bất kỳ thuận lợi nào đối với A/C hoặc PS được sử dụng một mình miễn là tránh được xẹp phổi bằng cách sử dụng mức PEEP đầy đủ. Ngoài ra, điều quan trọng là phải nhận ra rằng tính năng nhắm mục tiêu theo thể tích chỉ được áp dụng cho các nhịp thở SIMV khi sử dụng SIMV + PS hoặc với VG.
TÓM LƯỢC
Mặc dù thậm chí với việc chăm sóc hô hấp tối ưu cũng có thể gây một số tổn thương phổi ở trẻ ELBW rất khác nhau, sự thay đổi về tỉ lệ BPD gợi ý rằng MV và các thực hành lâm sàng khác là những yếu tố nguy cơ có thể điều chỉnh được. Mặc dù các bằng chứng để hướng dẫn các chiến lược hỗ trợ hô hấp vẫn còn chưa đầy đủ, các khái niệm chính được phác thảo trong bài tổng quan này dựa trên các bằng chứng tốt nhất và lý do sinh lý và có thể tạo cơ hội để giảm thiểu các kết quả hô hấp bất lợi ở trẻ nhẹ cân cần hỗ trợ hô hấp.





