Ngoài các phương pháp điều trị y tế có sẵn cho mụn trứng cá đã được giới thiệu trong chương trước, nhiều tia laser và các thiết bị tương tự laser đã được chứng minh có giá trị lâm sàng đáng kể trong điều trị tình trạng phổ biến này. Các thiết bị và kỹ thuật được mô tả trong chương này hiện đã được ghi nhận về hiệu quả lâm sàng và an toàn, và có thể được sử dụng một mình hoặc, để có kết quả tốt nhất thì nên sử dụng đồng thời với các thuốc điều trị y tế.
Laser hồng ngoại sóng trung
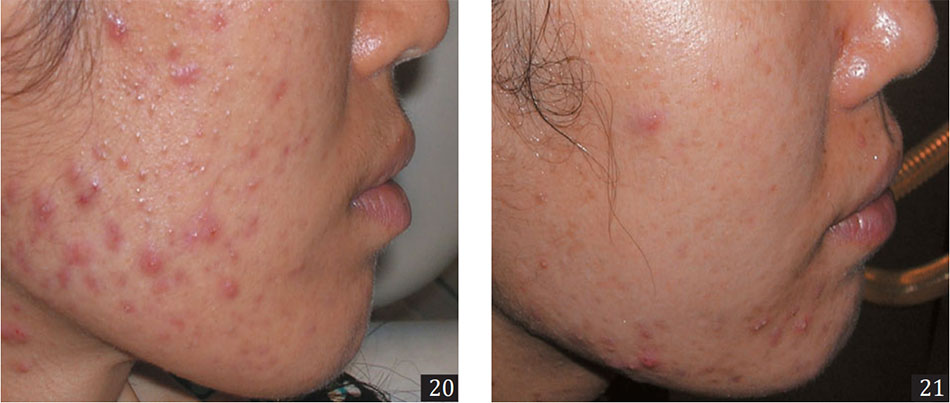
Ban đầu được sử dụng cho công nghệ trẻ hóa da không xâm lấn, một số laser hồng ngoại sóng trung sau đó đã được phát hiện là có ứng dụng đáng kể trong điều trị của mụn trứng cá (20, 21) và sẹo mụn (sẽ được Hình 20,21. Mụn trứng cá viêm ở bệnh nhân Châu Á. Hình 20 trước khi điều trị. Hình 21 sau hai buổi điều trị với laser 1320-nm. 20 21 thảo luận trong chương tiếp theo).
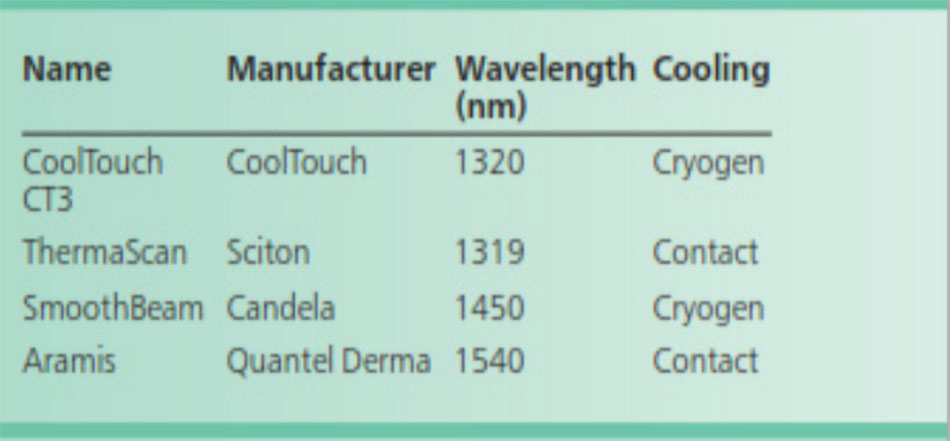
Bao gồm các laser neodymium: yttri-nhôm-garnet 1320-nm (Nd: YAG) (CoolTouch CT3, CoolTouch Corp, Roseville, CA, USA), laser diode 1450nm (SmoothBeam, Candela Corp, Wayland, MA, Hoa Kỳ), và ytterbium-erbium 1540nm: thủy tinh phốt phát, còn được gọi là laser erbium: thủy tinh (Er: thủy tinh) (Aramis, Quantel Derma GmbH, Erlangen, Đức) (Bảng 2).
Cơ chế hoạt động
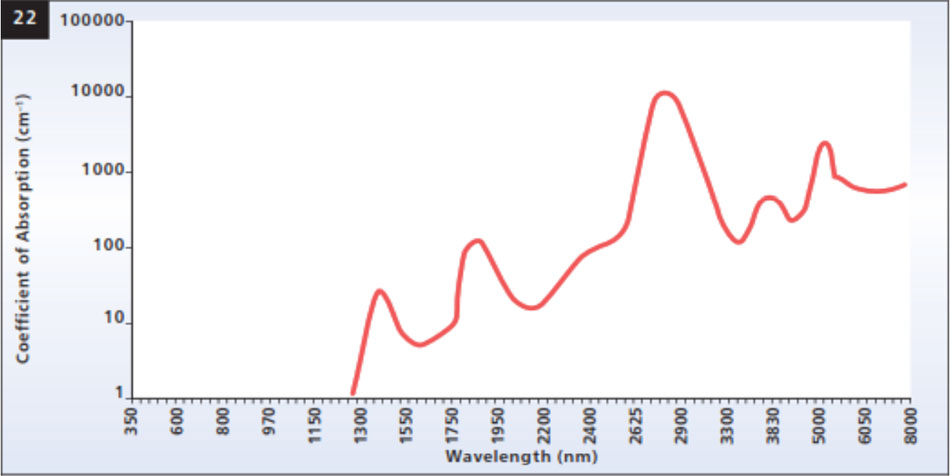
Mặc dù các chi tiết chính xác của cơ chế hoạt động của laser hồng ngoại giữa trong điều trị mụn trứng cá chưa được làm sáng tỏ, nhưng các nghiên cứu vẫn đang được thực hiện. Tất cả ba bước sóng được hấp thụ tốt bởi nước, dẫn đến sự nóng nhiều lên của lớp hạ bì vì nhiệt được nhân lên bởi hàm lượng nước trong da (22). Chùm tia laser phát ra từ mỗi trong ba hệ thống sẽ thâm nhập vào tuyến bã nhờn trên da, thường nằm ở 200 – 1000 um dưới lớp sừng (Dahan và cộng sự 2004; Paithankar và cộng sự 2002). Lưu ý, ánh sáng ở 1320nm ít bị hấp thụ bởi nước và, do đó, có độ sâu thâm nhập quang học lớn nhất trong da, hay là độ sâu của năng lượng laser suy giảm thông qua hấp thụ và tán xạ xuống 1 / e, hoặc khoảng 37%, giá trị ban đầu.
Từ nghiên cứu về bước sóng 1450nm, có ít nhất một cơ chế hoạt động của laser hồng ngoại sóng trung có thể thay đổi chức năng, hoặc là cấu trúc, của tuyến bã nhờn. Trong nghiên cứu của Paithankar và cộng sự. (2002), đông máu thùy bã nhờn đã được chứng minh ở da thỏ và người ngay sau khi chiếu xạ tia laser.
Sinh thiết thu được từ các đối tượng người trong 2 và 6 tháng sau điều trị, tuy nhiên, cho thấy tuyến bã nhờn và ống dẫn bình thường, dẫn đến tái tạo các cấu trúc này. Sau đó, nó đã được đề xuất rằng những thay đổi cấu trúc tạm thời như vậy có thể gây ra thay đổi chức năng trong tuyến bã nhờn và, có thể là sự cấu thành và sản xuất bã nhờn. Những đề xuất này vẫn còn đang được nghiên cứu, và các nghiên cứu gần đây về sản xuất bã nhờn sau điều trị bằng laser cung cấp kết quả không nhất quán (Bogle et al. 2007; Orringer et al. 2007; Perez-Maldonado và cộng sự. 2007).
Các nghiên cứu trong tương lai sẽ cần xác định các yếu tố bổ sung mà có thể góp phần cải thiện tổn thương mụn trứng cá với những tia laser này
Điều trị cụ thể
Như với tất cả các phương pháp điều trị quang học, lựa chọn phương pháp điều trị thích hợp và chăm sóc tiền điều trị cho bệnh nhân là rất quan trọng. Trong điều trị mụn trứng cá, ở cả mặt và toàn thân có thể được cải thiện với các thiết bị này (23, 24). Mặc dù hầu hết các nghiên cứu đã ghi nhận sự cải thiện các tổn thương do mụn viêm (Bogle et al. 2007; Jih et al. 2006; Paithankar và cộng sự. 2002; Wang và cộng sự. 2006), một nghiên cứu đã ghi nhận sự giảm mụn đầu đen, cho thấy một tác dụng điều trị khác (Orringer et al. 2007). Bệnh nhân bị mụn trứng cá sẹo có thể sẽ được cải thiện vết sẹo của họ, như sẽ được thảo luận trong chương tiếp theo. Mặc dù hấp thụ ánh sáng bởi lớp biểu bì melanin là thấp trong phạm vi hồng ngoại sóng trung, nhưng nó ở 1320nm cao hơn khoảng 1,6 lần so với 1540nm (Mordon et al. 2000). Do đó, nó đã được đề xuất rằng bước sóng sau có thể an toàn hơn một chút đối với tông màu da tối hơn. Tuy nhiên, các nghiên cứu chỉ ra rằng tất cả các tia laser hồng ngoại sóng trung có thể được sử dụng an toàn cho mọi loại da, với điều kiện là các thông số laser thích hợp và sử dụng thiết bị làm mát biểu bì (25, 26).
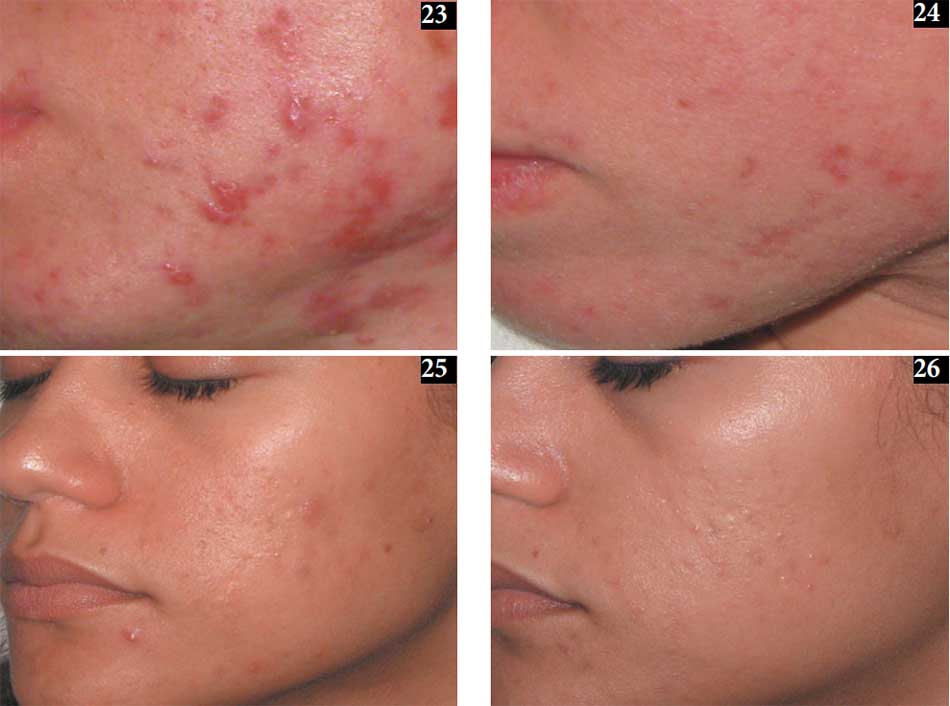
Hình 25,26. Mụn trứng cá viêm ở bệnh nhân Tây Ban Nha. Hình 25, trước khi điều trị. Hình 26, sau ba buổi điều trị bằng laser 1450-nm, an toàn và có hiệu quả với tông màu da tối hơn.
Ngay trước khi điều trị, cần phải loại bỏ hoàn toàn lớp trang điểm để ngăn chặn sự hấp thụ không thích hợp của năng lượng laser và quá nhiệt biểu bì tiếp theo. Bổ sung thêm điều trị siêu mài mòn da trước khi điều trị có chưa được chứng minh là coa tác dụng cải thiện kết quả lâm sàng, ít nhất là với laser 1450nm (Wang et al. 2006). Đau nhẹ đến vừa có thể xảy ra với một số thiết bị, đặc biệt là khi sử dụng lưu lượng cao hơn, và thuốc gây mê có thể được sử dụng dựa trên sở thích của bệnh nhân. Cuối cùng, cần bảo vệ mắt cần bằng cách cung cấp kính bảo hộ cho bác sĩ và kính hoặc gạc cho bệnh nhân. Vì laser hồng ngoại sóng trung có thể thâm nhập sâu vào da và được hấp thụ không đặc hiệu bởi nước, có thể tổn thương biểu bì khi dùng những thiết bị này. Do đó, việc sử dụng các laser này mà không cần thiết bị làm mát có thể dẫn đến biểu bì hoại tử; laser 1320nm chỉ được trang bị làm mát sơ bộ dẫn đến tăng nguy cơ phồng rộp, tăng sắc tố và sẹo lõm (Kelly et al. 1999). Vì vậy, tất cả các laser hồng ngoại sóng trung hiện đang bán trên thị trường đều có tính năng làm mát biểu bì liên tục hoặc xung trước, trong và sau điều trị. Tùy vào thiết bị, điều này được thực hiện với một trong hai phương thức làm mát bằng hiệu ứng làm mát win-chill sapphire hoặc làm lạnh phun lỏng cryogen, còn được gọi là làm mát động. Ngoài ra, laser 1320nm hiện cũng được trang bị cảm biến nhiệt để duy trì nhiệt độ bề mặt biểu bì trong một phạm vi xác định, thường là 40 – 45oC (Orringer et al. 2007). Vì tầm quan trọng của bảo vệ biểu bì, hệ thống làm mát nhất định phải được thực hiện ngay trước khi điều trị.
Laser Nd: YAG 1320nm có spot size 10 mm, thời lượng xung cố định 50 msec gồm sáu xung xếp chồng lên nhau, và mật độ năng lượng có thể điều chỉnh. Các tay khoan chứa ba cửa, bao gồm cả khẩu độ laser, khẩu độ phun cryogen và cảm biến nhiệt. Trong điều trị mụn trứng cá, mật độ năng lượng ban đầu thường là giữa 12 và 18 J / cm2. Thử bắn trước và sau đó điều chỉnh mật độ năng lượng để đạt được phạm vi nhiệt độ yêu cầu, như được hiển thị trên Màn hình diode phát quang (LED). Thường thực hiện ba đến bốn lần bắn, mặc dù không thực hiện thử nghiệm kiểm soát ngẫu nhiên để chứng minh hiệu quả cao hơn của nhiều lượt bắn trong điều trị mụn trứng cá. Làm mát biểu bì trước, trong và sau điều trị với ba xung của một bình xịt cryogen. Tuy nhiên, nên lưu ý rằng cryogen có thể gây thương tích lạnh đến lớp biểu bì, dẫn đến tăng sắc tố sau viêm ở những người có sắc tố đen (Kelly và cộng sự 1999). Thời gian phóng Cryogen nên được rút ngắn trong những trường hợp như vậy.
Laser diode 1450nm có spot size 4 mm hoặc 6 mm và mật độ năng lượng có thể điều chỉnh. Xung laser bao gồm bốn xung xếp chồng lên nhau tổng cộng 210 msec, trong đó được xen kẽ với năm cryogen “bắn ra” để bảo vệ biểu bì trước, trong và sau điều trị. Các mật độ năng lượng thông thường được sử dụng với hệ thống này nằm trong khoảng từ 9 đến 14 J / cm2; mật độ năng lượng cao hơn 14 J / cm2 sẽ gây đau nhiều hơn mà không cải thiện hiệu quả (Jih và cộng sự 2006). Trong một nghiên cứu gần đây, khi so sánh với kỹ thuật xung xếp chồng lên nhau, kỹ thuật bắn đúp gây ra ít đau hơn và có nguy cơ tăng sắc tố thấp hơn trong tông màu da tối hơn (Uebelhoer et al. 2007).
Laser Er: 1540nm có spot size 4 mm, thời lượng xung 3,3 msec và làm mát liên tục bằng cách sử dụng một đầu sapphire lạnh. Chế độ làm mát này cho kết quả điều trị ít đau đớn hơn và dễ chịu hơn so với các thiết bị sóng trung khác (Bogle et al. 2007). Các tia laser có thể được sử dụng ở chế độ bình thường, đơn xung hoặc chế độ chạy xung lên tới 3 xung / giây. Phạm vi mật độ năng lượng thông thường từ 8 đến 10 J / cm2 mỗi xung và mật độ năng lượng tích lũy lên đến 60 J / cm2 ở chế độ chạy xung để ngăn chặn biểu bì tổn thương (Fournier & Mordon 2005; Lupton & Alster 2001).
Do tính chất không thay đổi của chúng, Laser hồng ngoại sóng trung thường không yêu cầu chăm sóc hậu phẫu đặc biệt. Tác dụng phụ thường gặp có thể bao gồm đau nhất thời từ nhẹ đến trung bình và ban đỏ nhẹ và phù nhưng sẽ hết trong vòng 24 giờ. Phồng rộp, tăng sắc tố sau viêm, và hiếm khi bị sẹo, không phổ biến và có thể là do mật độ năng lượng cao hoặc làm lạnh quá mức, đặc biệt là đối với loại da sẫm màu hơn.
Để cải thiện tối đa cho mụn viêm cần nhiều đợt điều trị, thường là ba đến sáu lần, cứ sau 2 – 4 tuần. Sau đó, duy trì điều trị định kỳ có thể kéo dài cải thiện lâm sàng tổng thể (Bogle et al. 2007), mặc dù cụ thể giao thức điều trị lại chưa được nghiên cứu. Tất cả laser giữa hồng ngoại sóng trung có hiệu quả lâm sàng tương tự trong điều trị mụn trứng cá; tuy nhiên, nên lưu ý rằng chưa có nghiên cứu chính thức nào so sánh trực diện nào của các hệ thống khác nhau trong điều trị tình trạng này.
Laser xung nhuộm màu
Thử nghiệm ngẫu nhiên có kiểm soát đầu tiên về việc sử dụng laser xung nhuộm (PDL) trong điều trị mụn trứng cá viêm đã được xuất bản năm 2003 (Seaton et al. 2003). Nghiên cứu sử dụng liều Subpurpuric, dẫn đến giảm đáng kể tổng số mụn viêm và tổn thương do viêm – 49% bệnh nhân được điều trị PDL và 10% ở bệnh nhân được điều trị bằng laser giả – với tỷ lệ gặp tác dụng phụ thấp. Tuy nhiên, nghiên cứu thứ hai thất bại trong việc cải thiện đáng kể mụn trứng cá trên khuôn mặt khi sử dụng cùng một thiết bị, mặc dù nghiên cứu này đã nhiều lần bỏ nửa chừng, có thể là lỗi loại 2 (Orringer et al. 2004). Hai nghiên cứu gần đây cho thấy sự cải thiện sau điều trị PDL tương tự như với peel da hóa học hoặc các chế phẩm bôi ngoài da (Karsai et al. 2010, Leheta 2009). Các PDL hiện có thường hoạt động trong phạm vi 585-595nm và có thể bao gồm hoặc không bao gồm các cơ chế làm mát (xem Bảng 10, trang 67).
Cơ chế hoạt động
Một nghiên cứu về phương thức hoạt động của PDL trên mụn viêm chỉ ra rằng không có ảnh hưởng đến số lượng vi khuẩn propionibacterium acnes hoặc tốc độ bài tiết bã nhờn. Tuy nhiên nghiên cứu lưu ý sự tăng đáng kể gấp 5 đến 15 lần trong biểu hiện biến đổi yếu tố tăng trưởng mRNA (Seaton et al. 2006). Cytokine này được biết đến là một chất ức chế miễn dịch mạnh, cũng như là một chất ức chế tăng sinh tế bào sừng, một yếu tố quan trọng hình thành vi mụn (Barnard et al. 1988, Wahl và cộng sự. 2004)
Điều trị cụ thể
Trước khi điều trị, bệnh nhân nên tẩy trang hoàn toàn; bệnh nhân và tất cả nhân viên y tế phải được bảo vệ mắt đúng cách trong quá trình điều trị, bởi vì bước sóng phát ra dễ dàng được hấp thụ bởi võng mạc và mạch máu võng mạc. Liều Subpurpuric có thể đạt được với mật độ năng lượng thấp hơn hoặc thời gian xung dài hơn. Ngoài ra, mật độ năng lượng có thể được hạ thấp hơn nữa ở những bệnh nhân có tông màu da tối hơn (Seaton et al. 2003). Nếu có sẵn thì nên làm mát biểu bì có thể làm giảm sự khó chịu của bệnh nhân và nguy cơ mắc chứng loạn sắc tố da.
Được sử dụng ở liều subpurpuric, phương pháp điều trị PDL có ít nguy cơ gặp tác dụng phụ nhất thời, bao gồm đau, ban xuất huyết khu trú, ngứa và loạn sắc tố da. Ngoài ra, một trường hợp zona thần kinh ở mắt sau khi sử dụng cũng đã được báo cáo (Clayton & Stables 2005).
Mặc dù nghiên cứu ban đầu về việc sử dụng PDL trong mụn viêm sử dụng một điều trị duy nhất, các thử nghiệm lâm sàng khác đã sử dụng các chế độ khác, chẳng hạn như nhiều buổi trị liệu (thường là 4 – 6) được thực hiện cách nhau 2 tuần (Choi và cộng sự 2010, Leheta 2009). Do đó, phác đồ điều trị tối ưu, bao gồm cả duy trì trị liệu, vẫn chưa được thiết lập qua các nghiên cứu sau đó.
Nguồn sáng kiến và diot phát quang
Nguồn sáng khả kiến là một trong những hệ thống nguồn sáng được sử dụng sớm nhất trong điều trị mụn trứng cá. Ban đầu, thiết bị ánh sáng xanh đã được giới thiệu và sau đó được FDA chấp thuận để điều trị tình trạng này. Những phát triển sau này trong lĩnh vực này bao gồm sự ra đời của bảng đèn LED màu xanh và đỏ, với thiết bị sau được sử dụng ngoài hướng dẫn ở Hoa Kỳ cho chỉ định này.
Cơ chế hoạt động
Việc sử dụng ánh sáng khả kiến trong điều trị mụn trứng cá lợi dụng sự sản xuất nội tại của porphyrin, đáng chú ý nhất là coproporphyrin III và, đến một mức độ thấp hơn, protoporphyrin IX, bởi vi khuẩn Propionibacterium acnes (Lee và cộng sự 1978). Sự kích hoạt porphyrin trong sự một phân tử oxy tạo ra các dạng oxy đơn, có tính hoạt hóa cao và dẫn đến phá hủy tế bào vi khuẩn (Arakane et al. 1996; Ashkenazi và cộng sự. 2003). Sự mức hấp thụ chính cao nhất của coproporphyrin III là 401nm (tối đa) và 548nm trong quang phổ khả kiến, trong khi đó đối với protoporphyrin IX bao gồm 410nm (tối đa), 505, 540, 580 và 630nm (Fritsch et al. 1998; Jope & O’Brien 1945).
Mặc dù mức hấp thụ cao nhất là cao hơn đáng kể trong phần màu xanh của quang phổ, bước sóng liên quan thâm nhập rất hạn chế vào da. Kết quả là, các nguồn sáng bổ sung, chẳng hạn như những nguồn phát ra ánh sáng đỏ có độ sâu thâm nhập quang học lớn hơn, cũng đã được sử dụng để kích hoạt porphyrin và sau đó loại bỏ vi khuẩn P. acnes. Cơ chế bổ sung có thể tham gia vào sự cải thiện của mụn trứng cá bằng nguồn sáng khả kiến. Ánh sáng xanh có tác dụng giảm đáng kể sự biểu hiện của interleukin (IL) -1alpha và phân tử bám dính giữa các tế bào (ICAM) -1 trong phản ứng với các cytokine gây viêm, do đó hoạt động như một phương thức chống viêm (Shnitkind et al. 2006). Tương tự như vậy, ánh sáng đỏ ở 635nm đã được chứng minh là để chiếm chất chống viêm, bao gồm giảm biểu hiện của phospholipase A2 và cyclooxygenase và tổng hợp của prostaglandin E2 (Lim et al. 2007).
Điều trị cụ thể
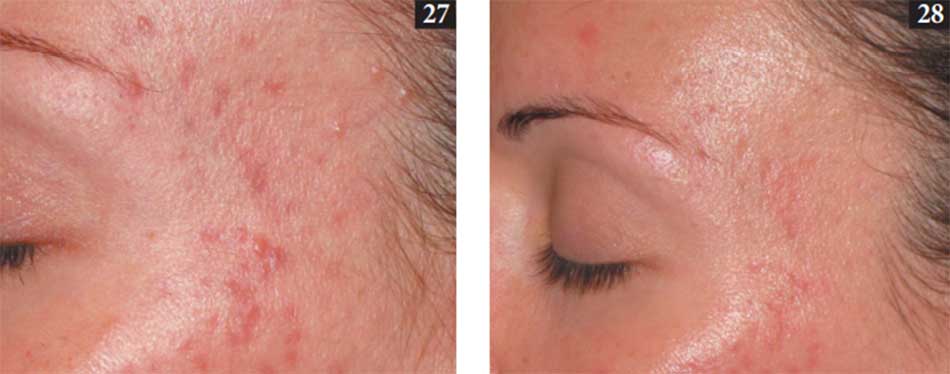
Nguồn sáng khả kiến có thể được sử dụng cho những bệnh nhân thuộc mọi làn da có mụn trứng cá viêm trên mặt hoặc toàn thân (Kawada et al. 2002; Sigurdsson và cộng sự. 1997) (27, 28). Ngoài ra, giảm số lượng mụn không viêm cũng đã được lưu ý khi sử dụng nguồn sáng màu xanh lam và nguồn sáng kết hợp màu xanh và đỏ (Kawada et al. 2002; Papageorgiou et al. 2000), mặc dù những phát hiện như vậy chưa nhất quán (Morton et al. 2005). Ngay trước khi điều trị, các trang điểm cần được loại bỏ và bệnh nhân được bảo vệ mắt bằng cách sử dụng kính bảo hộ hoặc gạc. Phương pháp điều trị không dẫn đến bất kỳ sự khó chịu đáng kể nào, không cần sử dụng thuốc bôi gây tê.
Mặc dù các thử nghiệm lâm sàng đều sử dụng nguồn sáng khả kiến khá lớn, nhưng thông số điều trị tối ưu chưa được đề xuất. Nguồn ánh sáng xanh trên thị trường ngày nay sử dụng một loạt các đầu ra quang phổ, chẳng hạn như 405 – 420nm (ClearLight, CureLight, Gladstone, NJ, Hoa Kỳ), 415nm (Omnilux blue, Photo Therapeutics Inc., Carlsbad, CA, Hoa Kỳ) và 417nm (BLU-U, DUSA Pharmaceuticals Inc., Wilmington, MA, Hoa Kỳ).
Nguồn sáng đỏ thường thay đổi từ 633 (Omnilux revive, Photo Therapeutics Inc., Carlsbad, CA, USA) đến 660nm (các nhà sản xuất khác nhau). Hầu hết các chế độ đều điều trị hai lần hàng tuần trong 4 tuần, mặc dù một số nghiên cứu có cả các phương pháp điều trị hàng ngày (Papageorgiou et al. 2000), trong khi những nghiên cứu khác thay đổi điều trị với ánh sáng đỏ và xanh trong các buổi điều trị hai lần mỗi tuần (Goldberg & Russell 2006). Tương tự như vậy, thời gian phơi sáng tối ưu chưa được được thiết lập, với hầu hết các nghiên cứu sử dụng 16 – 20 phút phơi sáng, với thời gian phơi ngắn hơn 10 phút và thậm chí thấp đến 35 giây cũng cho thấy có hiệu quả trong điều trị mụn trứng cá (McDaniel et al. 2007; Morton et al. 2005).
Các thông số này sẽ cần phải được tối ưu hóa thông qua các nghiên cứu bổ sung trong tương lai. Không cần thiết phải thực hiện chăm sóc đặc biệt sau điều trị sau khi trị liệu với thiết bị ánh sáng khả kiến. Tác dụng phụ của điều trị bằng ánh sáng khả kiến là không phổ biến, nhưng có thể bao gồm ban đỏ nhẹ, kho da, ngứa, nổi mụn và đau đầu (Kawada et al. 2002; Morton et al. 2005; Papageorgiou et al. 2005).
Liệu pháp quang động
Liệu pháp quang động (PDT) sử dụng axit 5-aminolevulinic (ALA) kết hợp với nguồn sáng xanh đặc biệt (BLU-U, DUSA Enterprises Inc., Wilmington, MA, USA) hiện được FDA phê chuẩn trong điều trị dày sừng quang hóa trên mặt và da đầu. Nó cũng được sử dụng ngoài hướng dẫn để điều trị mụn trứng cá. Ngoài ra, methyl aminolevulinate (MAL), một methyl dạng ester của ALA, từ lâu đã có sẵn bên ngoài Mỹ cho chỉ định tương tự. Nó gần đây đã được FDA chấp thuận cho điều trị dày sừng quang hóa, nhưng chưa có ở Mỹ.
Cơ chế hoạt động
Mặc dù một số cơ chế hoạt động của PDT cho mụn trứng cá đã được đề xuất, nhưng chúng chưa được chứng minh. Hongcharu và cộng sự. (2000), người tiên phong trong việc sử dụng ALA-PDT trong điều trị của mụn viêm, lưu ý giảm sản xuất bã nhờn, ức chế vi khuẩn huỳnh quang, và giảm kích thước của tuyến bã nhờn sau điều trị. Những ảnh hưởng này được cho là kết quả của hoạt động trực tiếp của ALA trên các tế bào bã nhờn và vi khuẩn P. acnes; tuy nhiên, cũng có thể là do cơ chế sinh lý bổ sung, nhưng chưa được chứng minh. ALA là một phần của quá trình porphyrin. Khi được sử dụng ngoài da, ALA tích lũy trong tế bào biểu bì chia nhanh và các tế bào da, cũng như trong các tuyến bã nhờn (Divaris và cộng sự 1990). Sau đó nó được chuyển đổi thành protoporphyrin IX (PpIX), nhạy cảm ánh sáng và, như được mô tả trong phần trước, dẫn đến hình thành các dạng oxy đơn khi kích hoạt bởi ánh sáng.
Điều này gây ra sự phá vỡ màng tế bào và làm hỏng các tế bào bị ảnh hưởng, chẳng hạn như các tế bào bã nhờn (Kennedy và cộng sự 1990). Cơ chế sẽ hơi khác nhau trong vi khuẩn P. acnes, khi bổ sung ALA vào nuôi cấy vi khuẩn dẫn đến sự tích lũy nội bào lớn hơn của coproporphyrin III, như được mô tả trong phần trước, cũng dẫn đến hình thành các dạng oxy đơn và có thể dẫn đến chết tế bào vi khuẩn (Ashkenazi et al. 2003). Như đã đề cập trước đây, PpIX có nhiều đỉnh hấp thụ, bao gồm 410, 505, 540, 580 và 630nm (Fritsch và cộng sự 1998). Do đó, nhiều loại laser và nguồn sáng có thể và đã được sử dụng trong PDT cho mụn trứng cá; tuy nhiên, bước sóng dài hơn với độ sâu thâm nhập quang học có thể phù hợp hơn để đến được tuyến bã nhờn trong da.
bằng laser 1320 nm và thiết bị điốt phát quang
Điều trị cụ thể
PDT để điều trị mụn trứng cá an toàn đối với tất cả loại da, mặc dù các thử nghiệm kiểm soát được công bố và các trường hợp chủ yếu bị giới hạn ở các loại da I – V (Pollock và cộng sự 2004).
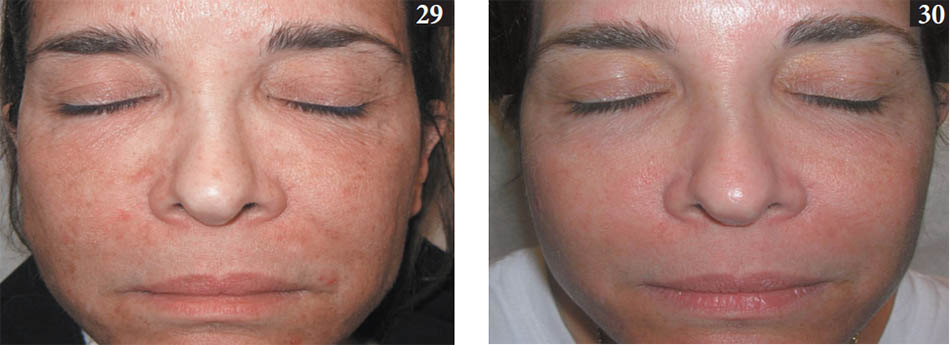
Bệnh nhân bị mụn trứng cá viêm từ nhẹ đến nặng và mụn nang ở mặt và toàn thân là mục tiêu điều trị tốt nhất cho liệu pháp này (29, 30); tuy nhiên, kích hoạt bằng cách sử dụng laser xung dài nhuộm màu gần đây đã được xác định là cũng có vai trò giảm tổn thương mụn không viêm (Alexiades-Armenakas 2006). Trước khi áp dụng các thuốc bôi nhạy cảm ánh sáng, vùng da điều trị cần được làm sạch và tốt nhất là tẩy tế bào chết bằng acetone hoặc phương pháp siêu mài mòn da để tăng thâm nhập da. Gần đây, việc tái tạo bề mặt phân đoạn trước khi thực hành PDT đã được sử dụng thành công trong trẻ hóa da và về mặt lý thuyết cũng được sử dụng trong điều trị mụn trứng cá (Ruiz-Rodriguez và cộng sự 2007).
Công thức duy nhất hiện có của ALA trong Hoa Kỳ là dung dịch 20% trong thiết bị chuyên dùng sử dụng đơn (Levulan Kerastick, Dược phẩm Dusa, Wilmington, MA, Hoa Kỳ). Các dung dịch phải được pha trộn ngay trước khi thực hành bằng cách đầu tiên áp dụng phương pháp thủ công cho vào ống thủy tinh bên ngoài của thiết bị để phá vỡ các cấu trúc bên trong có chứa các hoạt chất, tiếp theo là xoay nhẹ các ngón tay trong 3 phút để đảm bảo trộn đầy đủ. Đầu quay phun của thiết bị sau đó được sử dụng để phun hóa chất đồng đều trên khu vực điều trị. Như đã đề cập ở trên, một chất cảm quang hơi khác một chút, MAL, hiện chỉ có sẵn bên ngoài Mỹ. Nó ở công thức kem cố định chứa 16% hoạt chất (Metvix, PhotoCure ASA / Galderma, Oslo, Na Uy), được áp dụng trực tiếp trên khu vực điều trị. Công dụng này được hỗ trợ bởi một số thử nghiệm lâm sàng, chỉ ra rằng MALPDT có hiệu quả trong điều trị mụn trứng cá (Hörfelt et al. 2006; Wiegell & Wulf 2006a). Hơn thế nữa, khi so sánh trực tiếp giữa ALA-PDT và MALPDT, cải thiện lâm sàng tương tự giữa hai nhóm, trong khi tỷ lệ mắc ban đỏ, phun trào mủ và tẩy da chết cao hơn đã được ghi nhận với kỹ thuật thứ nhất (Wiegell & Wulf 2006b).
Nhiều thử nghiệm đã được thực hiện để tối đa hóa thời gian ủ bệnh sau khi sử dụng các thiết bị ALA hoặc MAL để cho phép thâm nhập đầy đủ trong khi rút ngắn tổng thể thời gian thực hiện thủ tục. Trong khi các nghiên cứu trước đây thường cho phép 3 giờ ủ bệnh (Hongcharu et al. 2000; Pollock và cộng sự. 2004; Wiegell & Wulf 2006a), bằng chứng gần đây cho thấy rằng thời gian ủ bệnh ngắn hơn 1 giờ, đôi khi chỉ mất 15 phút – có thể đầy đủ trong điều trị mụn trứng cá (AlexiadesArmenakas 2006; Goldman & Boyce 2003; Taub 2004). Nhiều tia laser và nguồn sáng đã được sử dụng để kích hoạt các chất cảm quang bôi ngoài da được sử dụng trong PDT của mụn trứng cá. Chúng bao gồm nguồn sáng đèn và LED với ánh sáng đỏ và xanh, Laser đi-ốt phát quang màu xanh, ánh sáng xung mạnh, laser nhuộm xung dài, và kết hợp ánh sáng không liên tục và thiết bị tần số vô tuyến (Alexiades Armenakas 2006;Hongcharu và cộng sự. 2000; Pollock và cộng sự. 2004; Santos và cộng sự 2005; Taub 2004; Wiegell & Wulf 2006a).
Mặc dù hiện chưa được công bố rộng rãi, mộttuyên bố được đồng thuận gần đây cho thấy rằng kết quả tốt nhất trong PDT của mụn trứng cá có thể đạt được khi sử dụng laser xung nhuộm như một thiết bị kích hoạt (Nestor et al. 2006)
Thông thường, khi sử dụng tia laser hoặc ánh sáng xung mạnh (IPL) để kích hoạt,thực hiện một hoặc nhiều lần bắn xung không chồng chéo trên khu vực trị liệu. Mặt khác, khi sử dụng đèn và thiết bị LED màu xanh hoặc đỏ, thời gian phơi sáng thường được đặt ở 15 – 20 phút. Điều này bắt nguồn từ giao thức ban đầu để điều trị dày sừng quang hóa, trong đó 16 phút 40 giây tiếp xúc với ánh sáng màu xanh; tuy nhiên, chưa có nghiên cứu xác định thời gian tiếp xúc tối ưu trong điều trị mụn trứng cá. Theo quy trình, sử dụng chất tẩy rửa nhẹ để loại bỏ bất kỳ ALA còn lại. Ngoài ra, một nguồn ánh sáng xanh có thể được sử dụng trong 5 – 8 phút để hủy kích hoạt chất bôi cảm quang còn lại trong một quá trình gọi là “tẩy màu bằng ánh sáng” (Nestor et al. 2006).
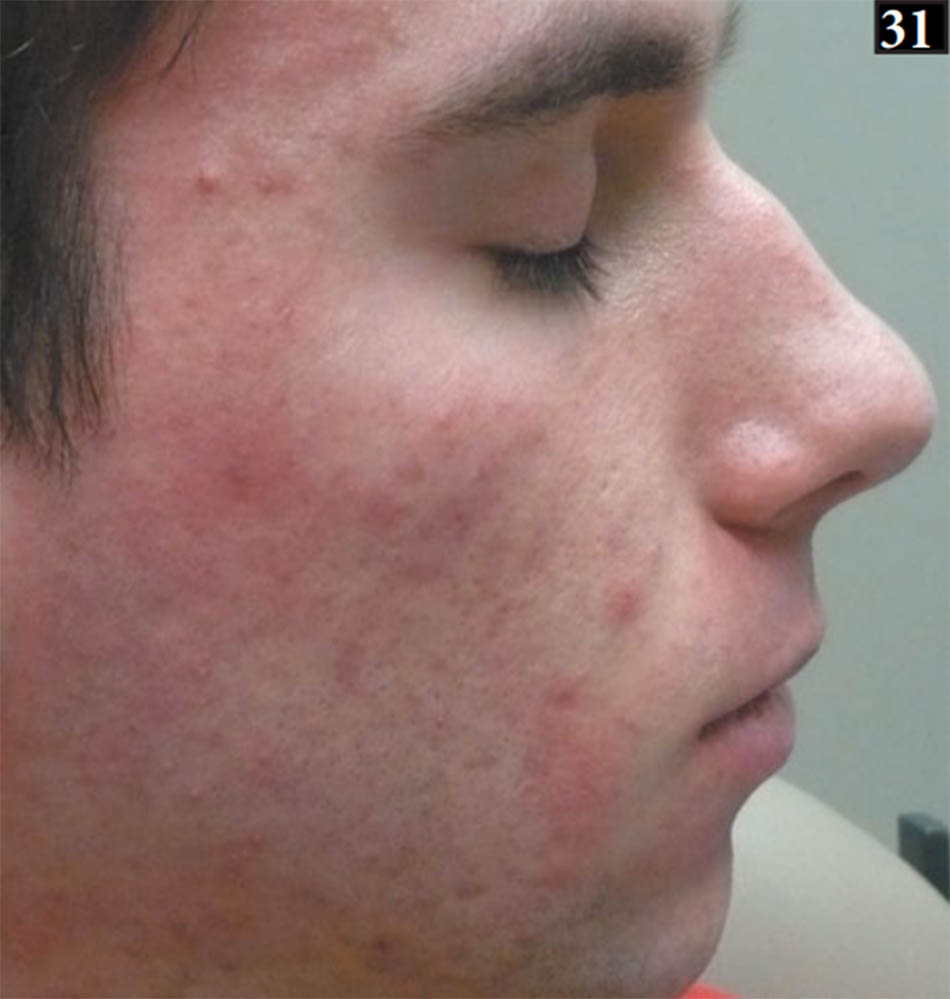
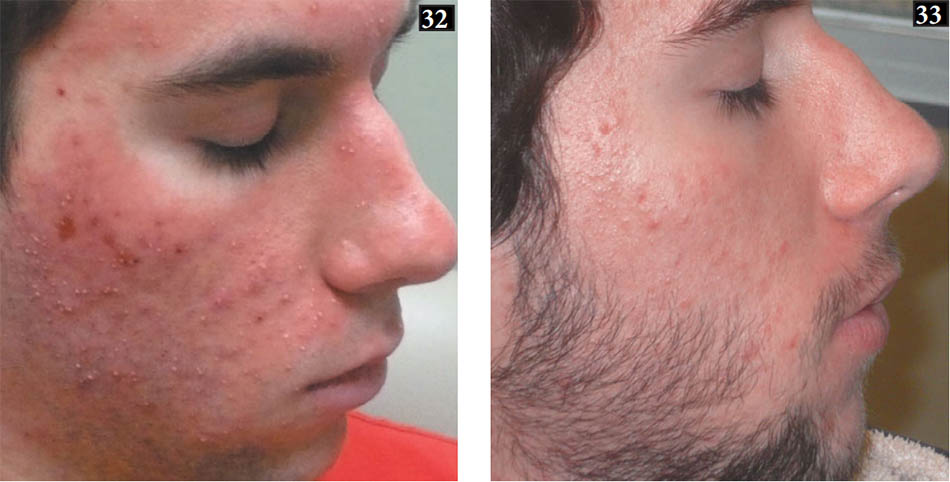
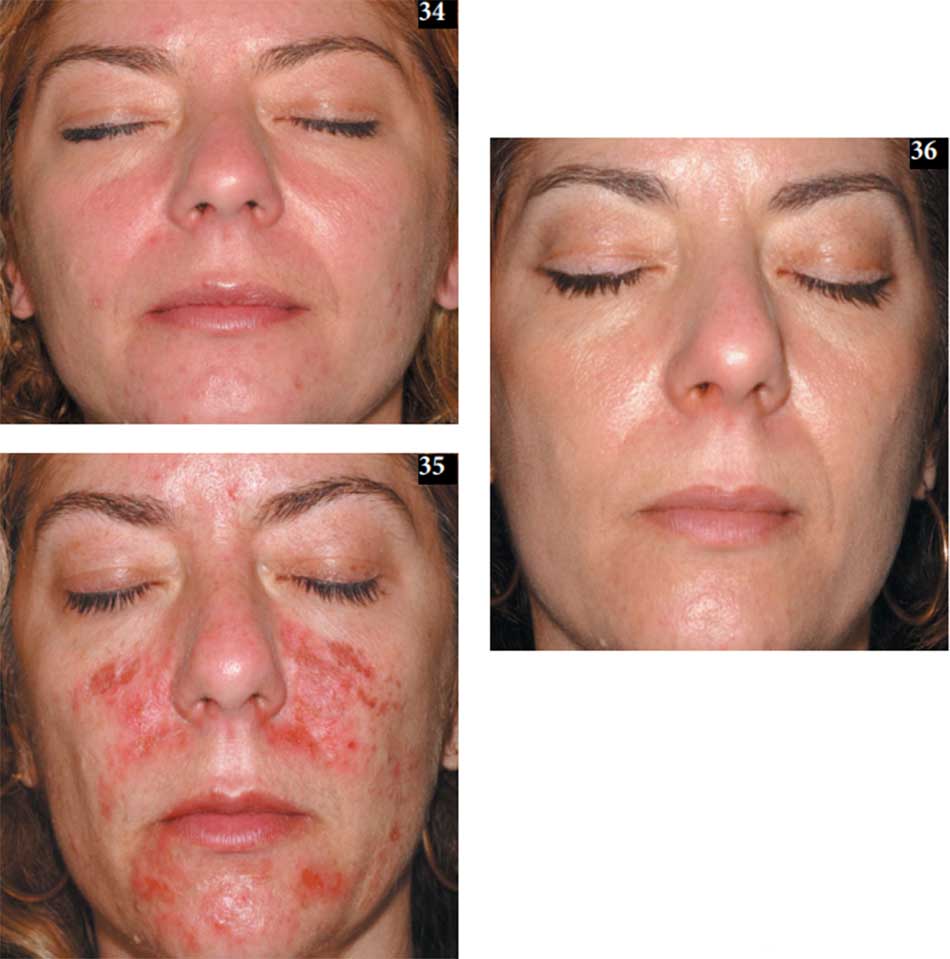
Kem chống nắng phổ rộng sau đó được áp dụng và bệnh nhân được hướng dẫn về việc tránh tiếp xúc trực tiếp với ánh sáng mặt trời trong 24 – 48 giờ do tăng nguy cơ phản ứng quang độc. Hầu hết bệnh nhân đều chịu đựng được các thủ tục rất tốt với ít khó chịu nhất, nhưng tác dụng phụ nhất thời của PDT trong điều trị mụn trứng cá có thể bao gồm nhức nhối từ nhẹ đến nặng, bỏng rát hoặc đau trong quá trình điều trị, ban đỏ nhất thời từ nhẹ đến nặng, phù, nổi mề đay, phỏng mày đay, tróc da, loạn sắc tố nhất thời, và ban mụn mủ (31-36) (34-36 ở trang sau). Túi nước đá và thuốc bôi steroid nhẹ có thể cải thiện triệu chứng cục bộ, trong khi thời gian ủ bệnh kéo dài có thể gây ra nhiều phản ứng nghiêm trọng hơn, được gọi là hiệu ứng PDT.
Ngoài ra, các hệ thống kích hoạt đặc biệt có thể dẫn đến các tác dụng phụ tiềm ẩn, chẳng hạn như ban xuất huyết với việc sử dụng tia laser nhuộm xung hoặc lông rụng ngẫu nhiên trong các khu vực được điều trị bởi một thiết bị ánh sáng xung mạnh. Thục hiện một đến bốn buổi điều trị trong hàng tuần đến hàng tháng thường được áp dụng nhất trong các nghiên cứu được công bố về PDT trong mụn trứng cá; tuy nhiên, lịch trình điều trị tối ưu và nhu cầu duy trì điều trị chưa có cơ sở vững chắc.
Thiết bị tần số vô tuyến
Gần đây, các hệ thống tần số vô tuyến (RF) (các thiết bị điện tần số cao tạo ra dòng điện xoay chiều trong phạm vi 0,34040 MHz) đã được thử thành công trong một số nghiên cứu về điều trị mụn trứng cá.
Cơ chế hoạt động
Hệ thống RF đơn cực có một điện cực đơn và một tấm tiếp đất lớn gắn ở khoảng cách xa, trong khi thiết bị RF lưỡng cực được trang bị hai điện cực cách nhau một khoảng ngắn. Cả hai loại hệ thống này đều tạo ra dòng điện, giữa hai các điện cực hoặc giữa điện cực và tấm tiếp đất. Theo luật Ohm, dòng điện này tăng với trở kháng mô giảm. Theo luật Joule, dòng điện cũng tạo ra nhiệt tỷ lệ thuận với trở kháng, và làm nóng thể tích mô, tính bằng J / cm3, sau đó được thực hiện. Người ta chỉ ra rằng việc làm nóng mô như vậy có thể tổn thương tuyến bã nhờn, có thể được hỗ trợ thêm bằng cách bổ sung ánh sáng xung mạnh trong một số hệ thống. Trong khi kiểm tra mô học của mẫu sinh thiết xác nhận sự giảm kích thước của tuyến bã nhờn sau điều trị và giảm viêm quanh nang lông (Prieto et al. 2005), kiến thức hiện tại về các cơ chế hoạt động của các thiết bị này trong điều trị mụn trứng cá là rất hạn chế.
Điều trị cụ thể
Theo một nghiên cứu, một thiết bị đơn cực (ThermaCool TC, Thermage Inc., Hayward, CA, USA) được trang bị làm mát bằng phun cryugen trước, trong và sau điều trị đã được sử dụng cùng với đầu điện cực 1 cm2 hoặc 0,25 cm2 và phạm vi năng lượng từ 65-103 J / cm3 (Ruiz-Esparza & Gomez 2003).
Thực hiện một đến ba buổi điều trị và không có tác dụng phụ nào khác ngoài đau trong phẫu thuật nhẹ đến trung bình là cần lưu ý. Ngoài ra, cải thiện sẹo mụn cũng thường thấy ở một số bệnh nhân. Trong một nghiên cứu đặc biệt, một thiết bị RF lưỡng cực kết hợp với ánh sáng xung băng rộng (Aurora AC, Syneron Medical Ltd., Yokneam, Israel) đã được sử dụng kết hợp với làm mát tiếp xúc, mật độ năng lượng quang học của 6-10 J / cm2, và năng lượng RF là 15-20 J / cm3 (Prieto et al. 2005). Bệnh nhân được điều trị hai lần mỗi tuần trong 4 tuần. Chưa có tác dụng phụ lâu dài nào được ghi nhận, nhưng khó chịu nhẹ trong phẫu thuật, ban đỏ nhất thời, và ba trường hợp bỏng cấp độ một đã được ghi nhận.
Bởi vì rất ít các nghiên cứu có sẵn, hiệu quả của các phương pháp điều trị được trình bày này, tác dụng phụ tiềm ẩn, và thời gian hiệu quả lâm sàng chưa có đánh giá đúng vào thời điểm này. Các nghiên cứu tiếp theo sẽ cần thiết lập các tiện ích lâm sàng của thiết bị RF trong điều trị mụn trứng cá.
Tham khảo thêm: