Bài viết Mười can thiệp dự phòng viêm phổi liên quan thở máy không hiệu quả được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc: Ten ineffective interventions to prevent ventilator-associated pneumonia
Mặc dù có tiến bộ quan trọng trong việc điều trị và phòng ngừa viêm phổi do thở máy (VAP, ventilator-associated pneumonia), bệnh này vẫn được chẩn đoán ở những bệnh nhân nặng cần phải thông khí cơ học xâm lấn. Nhận thấy các biện pháp không hiệu quả để phòng ngừa VAP, giúp tránh những hậu quả phụ của những can thiệp này và giảm chi phí liên quan và khối lượng công việc trong đơn vị chăm sóc đặc biệt (ICU).
Đo lường lượng dạ dày dư (Residual gastric volume measurement)
Một nghiên cứu ngẫu nhiên, đa trung tâm gần đây đã được thực hiện ở 449 người trưởng thành cần thở máy xâm nhập và so sánh không đo lường và có đo lường lượng dịch dạ dày dư mỗi 6 giờ. [1] Tỷ lệ VAP tương tự như ở nhóm can thiệp (16,7%) và nhóm đối chứng (15,8%) (diference 0.9%, 90% CI −4.8% to 6.7%).
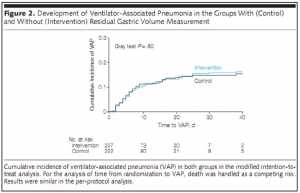
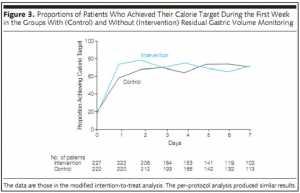
Ngoài ra, tỷ lệ bệnh nhân nhận 100% lượng calorie tiêu thụ cao hơn ở nhóm can thiệp (odds ratio 1.77, 90% CI 1.25–2.51; p = 0.008), cho thấy không nên thực hiện phép đo này.
Dinh dưỡng qua đường tĩnh mạch (Parenteral nutrition)
Nuôi ăn qua đường tiêu hóa có nguy cơ gây ra hít sặc (microaspiration) thức ăn trào ngược từ dạ dày ruột và có thể làm tăng tỷ lệ mắc bệnh VAP. Mặt khác, nuôi ăn đường tĩnh mạch có thể cung cấp lượng caloric đầy đủ và không có nguy cơ bị hít sặc khi thực hiện. Tuy nhiên, tác động của các phương thức dinh dưỡng khác nhau trong việc giảm tỷ lệ VAP vẫn là câu hỏi do thiếu dữ liệu sẵn có. Một nghiên cứu ngẫu nhiên nhỏ đã không thấy ảnh hưởng của việc nuôi ăn tĩnh mạch đối với tỷ lệ VAP [2].
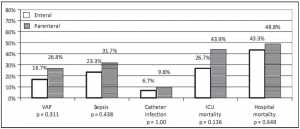
Hơn nữa, một nghiên cứu cơ sở dữ liệu tiền cứu lớn, bao gồm hơn 3000 bệnh nhân, báo cáo rằng việc cho ăn qua đường tiêu hóa sớm không liên quan một cách rõ rệt với nguy cơ gia tăng nguy cơ mắc bệnh VAP [3]. Thật thú vị, dinh dưỡng sớm có liên quan đến giảm tử vong 28 ngày bất kể đường dinh dưỡng nào [3].

Dự phòng loét dạ dày (Stress ulcer prophylaxis)
Những hướng dẫn gần đây Surviving Sepsis Campaign 2016 đưa ra một khuyến cáo mạnh để sử dụng dự phòng loét do stress ở những bệnh nhân bị bệnh nặng có nguy cơ bị chảy máu cao. Tuy nhiên, khuyến cáo này dựa trên bằng chứng chất lượng thấp. Ngoài ra, các phản ứng phụ của dự phòng loét do stress, như nhiễm trùng liên quan đến Clostridium diffcile, viêm phổi và các biến cố tim mạch ngăn cản việc sử dụng thường quy [4]. Mặc dù trong một số gói phòng ngừa VAP (bundles for VAP prevention) còn cho điều trị dự phòng loét do stress, các hướng dẫn gần đây của Infectious Disease Society of America và Society of Hospital Epidemiology of America, khuyến cáo không sử dụng dự phòng loét do stress cho dự phòng VAP.
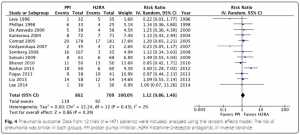
Thuốc ức chế bơm proton và các thuốc đối kháng thụ thể histamine-2 cải thiện pH dạ dày và tăng sự gia tăng vi khuẩn trong dịch dạ dày. Các nghiên cứu trước đây báo cáo tỷ lệ cao hơn của VAP ở những bệnh nhân được dinh dưỡng qua đường tiêu hóa và dự phòng loét do stress. Một phân tích gộp gần đây của các thử nghiệm ngẫu nhiên không tìm thấy tác động có ý nghĩa của thuốc ức chế bơm proton đối với tỷ lệ viêm phổi ở bệnh nhân bệnh nặng [5].
Điều trị kháng sinh chích hoặc hít (Systemic or inhaled antibiotic therapy)
Rất ít nghiên cứu đã đánh giá kháng sinh như là liệu pháp ưu tiên cho VAP nhằm mục đích hoặc là ức chế sự định cư (colonization) hoặc là điều trị viêm khí phế quản liên quan thở máy (VAT, ventilator-associated tracheobronchitis), được coi là một tình trạng có thể dẫn đến VAP [6]. Việc sử dụng các loại kháng sinh ngắn sau khi đặt nội khí quản, hoặc sau đó là chẩn đoán VAT, hoặc sử dụng thuốc kháng sinh tại chổ trên cây khí phế quản cho thấy các kết quả khả quan để giảm tỷ lệ hiện nhiễm VAP [6, 7]. Tuy nhiên, các nghiên cứu sẵn có là nhỏ, quan sát, hoặc thực hiện ở những người cụ thể như bệnh nhân bệnh lý thần kinh. Hơn nữa, vẫn còn hoài nghi về sự xuất hiện của vi khuẩn kháng đa kháng sinh sau khi thực hiện các chiến lược như vậy.
Một thử nghiệm đối chứng ngẫu nhiên đơn trung tâm mới đây đã đánh giá ảnh hưởng của colistin dạng hít vào tỉ lệ VAP [8]. Mặc dù tỷ lệ VAP thấp hơn so với nhóm chứng, sự khác biệt không đạt được ý nghĩa thống kê.

Statins
Statins (các chất ức chế reductase) có đặc tính điều hòa miễn dịch chống viêm bên cạnh khả năng làm tăng thành phần cholesterol và người ta đã giả thuyết rằng chúng có thể hữu ích trong việc cải thiện kết cục hoặc tỷ lệ mắc các bệnh khác nhau, bao gồm viêm phổi và hội chứng suy hô hấp cấp. Tuy nhiên, dữ liệu từ các cơ quan đăng ký quốc gia hoặc phân tích dữ liệu sau khi phân tích kết quả cho thấy tác động của việc sử dụng statin đối với nguy cơ viêm phổi. Một nghiên cứu ngẫu nhiên ở những bệnh nhân ICU, không sử dụng statins, đã báo cáo rằng việc sử dụng dự phòng trong 30 ngày với pravastatin không làm thay đổi đáng kể nguy cơ VAP [9].
Hệ thống hút khí quản kín (CTSS, Closed tracheal suctioning system)
Hệ thống hút khí quản kín (CTSS) có thể làm giảm sự hình thành định cư vi khuẩn ở khí phế quản thông qua thao tác ít hơn bởi nhân viên y tế. Tuy nhiên, ba RCTs lớn đã không báo cáo mức độ quan trọng của hệ thống này trong việc giảm tỷ lệ VAP.
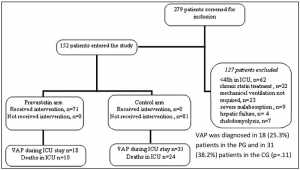
Ngược lại, một phân tích gộp gần đây của 15 RCT cho thấy giảm tỷ lệ VAP bằng CTSS so với hệ thống hút khí quản mở (OTSS) (RR 0,69, KTC 95% 0,54-0,87) [10]. Tuy nhiên, tính không đồng nhất cao (I2 = 46,4%), và các phân tích độ nhạy, bao gồm phân tích trình tự thử, cho thấy thiếu các thử nghiệm chất lượng cao.
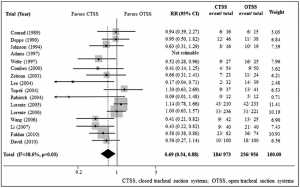
Cải thiện bóng chèn khí quản (Improved tracheal cuff)
Các nghiên cứu trong phòng thí nghiệm và nghiên cứu quan sát đã gợi ý giảm tỉ lệ hít sặc và tỷ lệ VAP bằng các ống khí quản với các bóng chèn loại tapered cuff và/hoặc bằng polyurethane. Tuy nhiên, nghiên cứu ngẫu nhiên đa trung tâm số lượng lớn của TOPCUFF [11] đã đánh giá một cách cẩn thận ảnh hưởng của hình dạng thon và giảm dần bằng polyurethane so với polyvinyl clorua ở 621 bệnh nhân thở máy trong hơn 48 giờ. Không có tác động đáng kể nào của những can thiệp này đã được tìm thấy trên sự hình thành định cư vi khuẩn ở khí phế quản hoặc VAP.


Gần đây, thử nghiệm ngẫu nhiên đa trung tâm BestCuf [12] đã đánh giá tác động của tapered cuff đối với sự hít sặc ở 342 bệnh nhân nặng. Không có tác động đáng kể nào được tìm thấy khi không có sự khác biệt về tỉ lệ hít sặc dịch dạ dày hoặc dịch tiết hầu họng. Tỷ lệ các sự kiện liên quan đến máy thở và VAP cũng giống nhau ở các nhóm can thiệp và kiểm soát.
Mở khí quản sớm (Early tracheostomy)
Mở khí quản đã được đề xuất như một biện pháp dự phòng cho VAP, bởi vì thủ thuật này có thể làm giảm thời gian thở máy xâm lấn. Ngoài ra, mở khí quản cho phép giải phóng các dây thanh âm và giảm sự hít sặc các chất bài tiết nhiễm bẩn vùng hầu họng. Hơn nữa, hình thành màng sinh học (bioflm) được điều chỉnh bằng sự thay đổi thường xuyên của nòng ống mở khí quản. Tuy nhiên, một RCT đa trung tâm lớn và ba phân tích gộp của các RCT gần đây cho thấy không có tác động của việc mở khí quản sớm lên tỷ lệ VAP (RR 0,84, CI 95% 0,66- 1,08) [13].
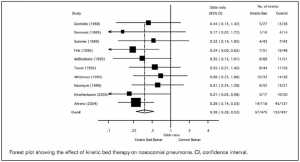
Giường động học (Kinetic beds)
Delaney et al. thực hiện phân tích gộp trong 15 nghiên cứu tiền cứu và báo cáo giảm đáng kể tỷ lệ mắc viêm phổi do bệnh viện (OR 0,38, CI 95% 0,28-0,53) ở bệnh nhân có giường động học, so với nhóm chứng [14]. Tuy nhiên, như đã được các tác giả nhận thấy, chất lượng phương pháp nghiên cứu kém và không phù hợp của các thử nghiệm. Hơn nữa, sự an toàn của thủ tục này không được đánh giá chính xác. Vì vậy, các hướng dẫn của Infectious Diseases Society of America (IDSA)/Society for Healthcare Epidemiology of America (SHAE) khuyến cáo không nên sử dụng biện pháp này để ngăn ngừa VAP ở những bệnh nhân bị bệnh nặng [15].
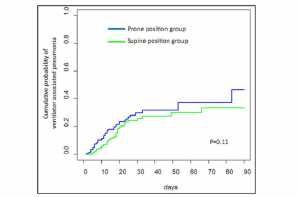
Tư thế nằm sấp (Prone positioning)
Cải thiện dẫn lưu dịch tiết hô hấp, và giảm tỷ lệ xẹp phổi ở tư thế nằm sấp, so với nằm ngửa, có thể làm giảm tỷ lệ VAP ở bệnh nhân thở máy. Các nghiên cứu quan sát và một phân tích gộp cho thấy có giảm đáng kể tỷ lệ VAP khi dùng tư thế nằm sấp ở những bệnh nhân nặng. Tuy nhiên, một nghiên cứu phụ trợ gần đây của RCT đa trung tâm PROSEVA cho thấy không có tác động đáng kể nào của việc nằm sấp đối với tỷ lệ VAP [11.8 (95% CI 0.86-1.6) so với 15.4 (1.15-2.02) VAP trên 1000 ngày thở máy, ở nhóm nằm sấp so với nằm ngữa, tương ứng; p = 0.10] [16].
Phần kết luận
Trên cơ sở tài liệu hiện tại, các biện pháp được thảo luận ở trên không có hiệu quả và không nên được sử dụng để phòng ngừa VAP (Bảng 1). Tuy nhiên, một số biện pháp, chẳng hạn như thuốc kháng sinh dạng hít, hệ thống hút khí quản kín và giường bệnh động học cần được nghiên cứu sâu hơn để rút ra kết luận rõ ràng hơn. Ngoài ra, một số biện pháp không hiệu quả, chẳng hạn như tư thế nằm sấp hoặc hệ thống hút khí quản kín, có thể được sử dụng ở những bệnh nhân bị bệnh nặng cho các mục đích khác ngoài dự phòng VAP.





