Bài viết Thai bám sừng chột tử cung: trường hợp lâm sàng, chẩn đoán, xử trí được biên dịch bởi Bs Quản Anh Dũng từ Sách “Chửa ngoài tử cung: Tiếp cận dựa trên ca lâm sàng” của tác giả Mette Petri Lauritsen và Marianne Johansen.
1. Trường hợp lâm sàng
Một phụ nữ 34 tuổi đến khoa cấp cứu trong tình trạng đau bụng dữ dội, bắt đầu từ 1 giờ trước. Sáng hôm trước, cô cảm thấy khó chịu trong người, đi khám thì được y tá nói kích thước tử cung phù hợp với một thai 13 tuần tuổi. Mặc dù đây là thai ngoài ý muốn, song cô vẫn quyết định giữ. Đáng tiếc là cô không được siêu âm vì cơ sở ý tế không có đủ điểu kiện. Tiền sử cho thấy cô sinh được 3 đứa, trong đó có 2 đứa là sinh thường, đủ tháng, còn 1 đứa đầu tiên phải sinh mổ ở tuần thứ 29 do chuyển dạ sớm và có dấu hiệu suy thai.
Khám lâm sàng thấy bệnh nhân xanh xao và đau dữ dội. Huyết áp là 98/65 mm Hg và nhịp tim 73 nhịp/phút. Glucose là 6,0 mmol / l và mức hCG huyết thanh là 22,252 IU / l. Bụng của cô ấy mềm với những cơn đau lan tỏa và có cảm ứng phúc mạc ở hố chậu trái. Không thấy thai trong tử cung khi siêu âm qua ngả âm đạo. Ngoài ra, trên siêu âm còn thấy ngay bên cạnh buồng trứng trái có một khối tăng âm với kích thước 60 x 40 mm. Buồng trứng phải bình thường, xuất hiện lượng dịch tự do mức độ ít ở túi cùng. Bác sĩ đang tiếp tục siêu âm ổ bụng để đánh giá tổn thương thì bệnh nhân đột ngột xuất hiện tình trạng lú lẫn, hạ huyết áp và mất ý thức.
2. Hướng xử trí?
- Ổn định huyết động và phẫu thuật nội soi ngay lập tức để kiểm soát chảy máu
- Phẫu thuật mở ổ bụng kiểm soát tổn thương ngay lập tức
- Xin ý kiến chuyên gia phẫu thuật bụng
3. Chẩn đoán và đánh giá
Trường hợp này minh họa một tình trạng có thể đe dọa đến tính mạng, đồng thời cũng là 1 thách thức đối với người làm lâm sàng. Với diễn biến lâm sàng, nồng độ hCG, và tử cung trống rỗng trên siêu âm của bệnh nhân đang định hướng tới 1 EP đã vỡ, đang tiến triển. Mặc dù khối ở phần phụ bên trái đã được xác định trên siêu âm, vị trí của khối thai và bào thai vẫn chưa được biết rõ. Do tiền sử của những lần sinh trước đó khiến chúng ta ít nghĩ tới sản phụ có dị tật ở tử cung. Khối bất thường ở phần phụ có khả năng là sừng chột tử cung bị vỡ nhưng cũng khó nghĩ tới ngay trong lần siêu âm đầu tiên. Đánh giá tử cung trước đó do bác sĩ đa khoa thực hiện, cho thấy một thai kỳ bình thường, cũng là một yếu tố gây nhiễu.
Mặc dù một chẩn đoán EP là quá rõ nhưng chúng ta vẫn cần loại trừ các chẩn đoán khác trước. Đôi khi, có thể khó chẩn đoán thai trong tử cung bằng siêu âm qua ngả âm đạo và trong trường hợp này, siêu âm qua ổ bụng, sẽ là một phương thức CLS bổ trợ cho chẩn đoán, lại chưa được thực hiện do bệnh nhân có diễn biến xấu ngay trong thời điểm đó. Các chẩn đoán phân biệt lúc này là xoắn phần phụ hoặc vỡ nang hoàng thể. Tuy nhiên, cũng có thể nghĩ tới EP trong vòi tử cung vỡ, EP trong ổ bụng và EP trong sừng tử cung.
Dị tật tử cung bẩm sinh xuất hiện với tỷ lệ 1: 200 đến 1: 600. Dị dạng tử cung 1 sừng với 1 sừng chột là kết quả của sự phát triển bất thường một trong 2 ống Müllerian. Dị tật tử cung thường liên quan đến dị tật thận do mối quan hệ phôi thai chặt chẽ giữa ống Müllerian và Woll- fian. Sừng chột tử cung có thể thông thương hoặc không với sừng chính, và có thể có hoặc không có khoang nội mạc tử cung (Hình 20.1). Người ta tin rằng 80–90% trường hợp thai ở sừng chột tử cung là thuộc thể không thông thương với sừng chính, và thụ thai được là do tinh trùng hoặc phôi di chuyển qua khoang phúc mạc vào trong sừng chột (Hình 20.2). Thai ở sừng chột thường được chẩn đoán muộn hơn các trường hợp EP thông thường và hầu hết các trường hợp đều có biểu hiện vỡ tử cung.
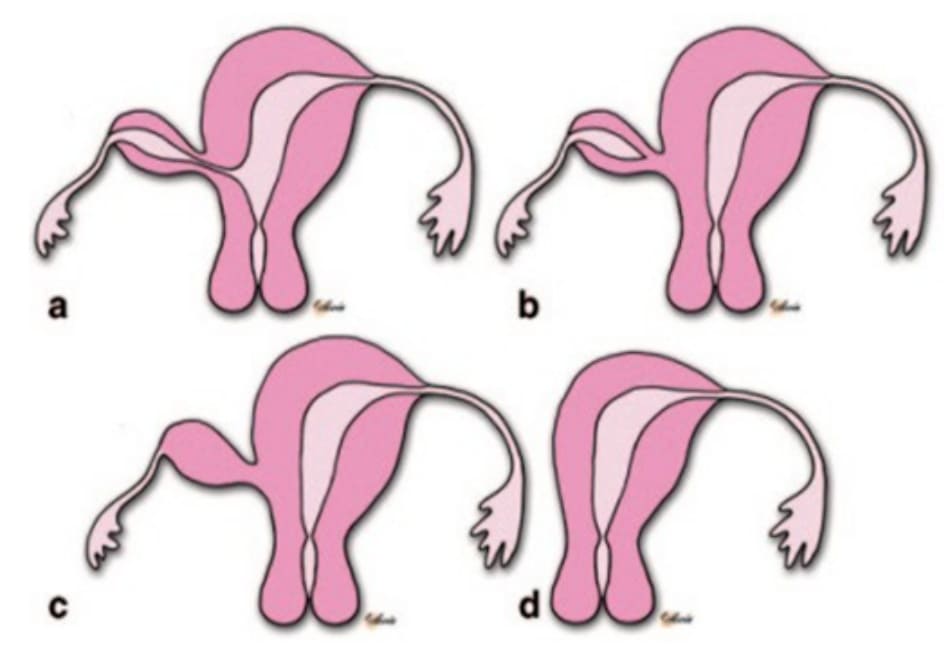
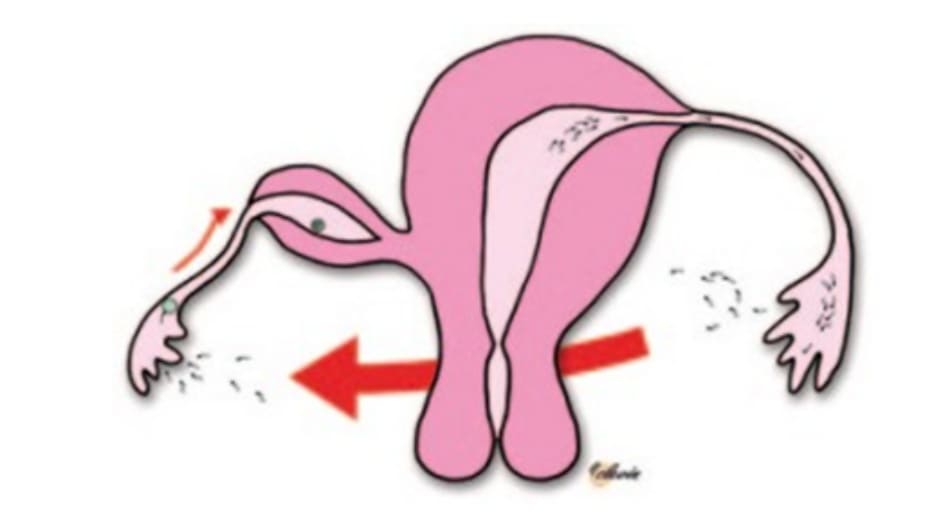


Khi xem xét 568 trường hợp mang thai sừng chột từ năm 1900 đến 1999, tỷ lệ vỡ là 50% với 80% xảy ra trước tam cá nguyệt thứ ba. Tỷ lệ tử vong mẹ đã giảm đáng kể theo thời gian, từ 23% trong những năm 1920 xuống còn dưới 0,5% hiện nay do cải thiện chẩn đoán và điều trị sớm. Chỉ có một số báo cáo tồn tại về những trường hợp mang thai ở sừng chột duy trì thai đủ tháng. Phụ nữ bị dị dạng tử cung có nguy cơ sẩy thai và gặp các biến chứng sản khoa cao hơn bao gồm thai chậm phát triển trong tử cung, bất thường khi mang thai và sinh non. Có thể sự bất thường của tử cung góp phần vào việc chuyển dạ sinh non trong lần mang thai đầu tiên của bệnh nhân. Hồ sơ phẫu thuật của ca sinh mổ cho biết “một cấu trúc giống như u xơ ở đoạn đầu vòi tử cung trái.” Các dị tật ở tử cung có thể được phân loại theo hướng dẫn do Hiệp hội Y học Sinh sản Hoa Kỳ phát triển, hoặc theo hệ thống phân loại gần đây về các dị tật ở bộ phận sinh dục nữ do Hiệp hội Sinh sản và Nội tiết Châu Âu (ESHRE) và Hiệp hội Nội soi Phụ khoa Châu Âu (ESGE).
4. Điều trị
Khi sản phụ có biểu hiện đau bụng và có triệu chứng sốc xuất huyết thì nên can thiệp ngoại khoa ngay. Việc lựa chọn phương pháp phẫu thuật phụ thuộc vào tình trạng của bệnh nhân, chuyên môn và kinh nghiệm của bác sĩ phẫu thuật. Nội soi ổ bụng có thể thay thế cho phẫu thuật mở ổ bụng trong trường hợp bệnh nhân ổn định về huyết động. Phẫu thuật với mục đích cắt bỏ toàn bộ sừng chột và cầm máu. Ngoài biến chứng liên quan đến vỡ tử cung, thai ở sừng chột còn làm tăng nguy cơ rau bám bất thường (rau cài răng lược). Do đó, bác sĩ lâm sàng nên chuẩn bị dự trù như 1 tình huống xuất huyết lớn trong ổ bụng.
Phát hiện sớm thai ở sừng chột tử cung vẫn còn là 1 thách thức đối với người làm lâm sàng. Mặc dù có nhiều phụ nữ siêu âm định kỳ đầy đủ trong 3 tháng đầu, nhưng độ nhạy của siêu âm trong chẩn đoán thai ở sừng chột chỉ là 29%. Hơn nữa, chẩn đoán có thể bị che lấp bởi tiền sử mang thai bình thường trước đó, như trong trường hợp này. Khi khám vùng chậu, có thể dễ nhầm lẫn sừng chột với 1 khối bất thường phần phụ, gây lệch tử cung sang một bên. Siêu âm đôi khi có thể thấy tử cung có hai sừng bình thường, nhưng thực ra là có dị dạng. Thai trong sừng chột tử cung có thể được phát hiện do nhận ra không có sự liên tục giữa ống cổ tử cung và khoang nội mạc sừng chột. Trong một số trường hợp, nhau bám vào khoang nội mạc sừng chột rõ ràng, khiến chúng ta có thể phân biệt với thai trong ổ bụng. Chẩn đoán xác định trường hợp này bằng chụp cộng hưởng từ. Và khi đã xác định, cần tiến hành phẫu thuật cắt vòi tử cung bên sừng chột để tránh EP trong tương lai. Trong một số trường hợp hiếm, có thể điều trị bằng cách theo dõi và chờ đợi, nhưng điều này đòi hỏi phải theo dõi rất chặt chẽ sự phát triển của thai nhi và độ dày cơ tử cung, đồng thời can thiệp phẫu thuật ngay khi có thể. Nếu một sừng chột được phát hiện trước khi thụ thai, nên khuyên bệnh nhân phẫu thuật cắt bỏ chúng.
5. Kết quả
Một ca phẫu thuật mở bụng khẩn cấp đã được thực hiện. Mở vào ổ bụng thấy ngập máu khoang phúc mạc. Ở bên trái của tử cung là một sừng chột đã vỡ có chứa nhau thai bên trong. Bào thai đã bị đẩy vào kho- ang phúc mạc. Theo chiều dài đầu – gót chân của nó, ước chừng khoảng 16 tuần tuổi. Tiến hành cắt bỏ sừng chột, vòi tử cung bên trái và lau rửa ổ bụng. Ước tính lượng máu mất là 4,8 L và sản phụ đã được bù máu và huyết tương tươi đông lạnh. Người phụ nữ hồi phục mà không có biến chứng và xuất viện 4 ngày sau đó.
6. Đúc kết lâm sàng
Khi thai phụ có biểu hiện đau bụng và sốc xuất huyết thì nên nghĩ đến cả trường hợp thai ở sừng chột tử cung. Kể cả khi tiền sử mang thai trước đây không có gì bất thường.
- Đặc biệt chú ý đến những phụ nữ chưa có kế hoạch khám và chăm sóc trước sinh cụ thể.
- Thai ở sừng chột khác với với EP trong vòi tử cung ở chỗ thai sừng chột thường biểu hiện lâm sàng muộn hơn, khi túi thai đã lớn.
- Khi xử trí thai vỡ ở sừng chột, cần dự trù tình huống xuất huyết ồ ạt do nhau thai bám bất thường.
- Tiền sử sẩy thai liên tiếp, thai nhi bất thường hoặc sinh non phải nghĩ đến khả năng có dị tật ở tử
- Bất sản thận, bí tiểu, hoặc viêm thận bể thận tái phát có thể là dấu hiệu chỉ điểm của bất thường tử cung (do quá trình phát triển mô học có quan hệ mật thiết với nhau).
- Cần đánh giá các bất thường tử cung trong khi mổ lấy thai để tư vấn cho bệnh nhân 1 cách phù hợp.
7. TÀI LIỆU THAM KHẢO
- Buttram V, Gibbons Mullerian anomalies: a proposed classification (an analysis of 144 cases). Fertil Steril. 1979;32:40–6.
- Contreras KR, Rothenberg JM, Kominiarek MA, Raff GJ. Hand-assisted laparoscopic management of a midtrimester rudimentary horn preg- nancy with placenta increta: a case report and literature J Minim Invasive Gynecol. 2008;15:644–8.
- Dicker D, Nitke S, Shoenfeld A, Fish B, Meizner I, Ben-Raphael Z. Lap- aroscopic management of rudimentary horn pregnancy. Hum Reprod. 1998;13:2643–4.
- Grimbizis FG, Gordts S, Di Spezio Sardo A, Brucker S, De Angelis C, Ger- tolet M, et The ESHRE–ESGE consensus on the classification of female genital tract congenital anomalies. Gynecol Surg. 2013;10:199– 212.
- Heinonen PK, Saarikoski S, Pytsynen P. Reproductive performance of women with uterine Acta Obstet Gynecol Scand. 1982;6:157– 62.
- Jayasinghe Y, Rane A, Stalewski H, Grover The presentation and early diagnosis of the rudimentary uterine horn. Obstet Gynecol. 2005;105:1456–67.
- Nahum GG. Rudimentary uterine horn pregnancy: the 20th-century worldwide experience of 588 J Reprod Med. 2002;47:151–63.
- Patra S, Puri M, Trivedi SS, Yadav R, Bali Unruptured term pregnancy with a live fetus with placenta percreta in a non-communicating rudi- mentary horn. Congenit Anom (Kyoto). 2007;47:156–7.
- Reichman D, Laufer MR, Robinson Pregnancy outcomes in unicor- neate uteri: a review. Fertil Steril. 2009;91:1886–94.
- The American Fertility Society. American Fertility Society classifica- tion of adnexal adhesions, distal tubal occlusion, tubal occlusion second- ary to tubal ligation, tubal pregnancies, mullerian anomalies and intra- uterine Fertil Steril. 1988;49:944–55.
Tham khảo thêm một số bài viết cùng chủ đề