Bài viết Thông khí bảo vệ phổi cho phổi không tổn thương: Tổng quan và phân tích gộp được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc: Protective mechanical ventilation in the non-injured lung: review and meta-analysis
Mở đầu
Hội chứng nguy kịch hô hấp cấp (ARDS) là một trong những nguyên nhân chính gây tử vong ở những bệnh nhân nặng. Phổi bị tổn thương có thể được bảo vệ bằng các cài đặt thông khí cơ học tối ưu, sử dụng các giá trị thể tích khí lưu thông thấp (VT) và áp lực dương cuối kỳ thở ra (PEEP) cao hơn; lợi ích của chiến lược bảo vệ kết quả này đã được khẳng định trong một số thử nghiệm lâm sàng ngẫu nhiên có đối chứng (RCTs). Câu hỏi đặt ra là liệu phổi lành (phổi bình thường) có cần thiết phải cài đặt thông khí bảo vệ cụ thể hay không khi họ có nguy cơ bị tổn thương. Chúng tôi đã thực hiện một bài tổng quan có hệ thống về tài liệu khoa học và phân tích gộp về lý do áp dụng các chiến lược thở máy bảo vệ ở bệnh nhân có nguy cơ ARDS trong giai đoạn đầu và trong đơn vị chăm sóc đặc biệt (ICU).
Cơ chế tổn thương phổi gây ra do thở máy ở phổi lành
Một số nghiên cứu đã báo cáo nhiều yếu tố là nguyên nhân chính của ARDS gây ra do phổi lành mạnh trước đây (truyền máu, tuần hoàn tim phổi nhân tạo [CPB], nhiễm khuẩn huyết …). Gần đây, nhiều nhà điều tra đã báo cáo rằng, trong phổi lành, thông khí cơ học có thể làm trầm trọng thêm tổn thương phổi gây ra do thở máy (VILI), thậm chí khi sử dụng các cài đặt ít gây hại nhất.
Các nguyên lý sinh bệnh học của VILI là phức tạp và được đặc trưng bởi các tương tác chồng chéo khác nhau. Những tương tác này bao gồm: (a) VT cao gây ra quá căng phế nang; (b) đóng/mở có chu kỳ các đường thở ngoại biên trong quá trình chu kỳ thở gây tổn thương cho cả biểu mô khí phế quản và nhu mô (phổi), chủ yếu ở các nơi tiếp giáp phế quản – phế nang; (c) stress phổi do tăng áp lực xuyên phổi (sự khác biệt giữa áp lực phế nang và áp lực xuyên phổi); (d) khối lượng phổi thấp liên quan đến việc huy động và tái xẹp các đơn vị phổi không ổn định (atelectrauma); (e) làm bất hoạt surfactant bằng các dao động diện tích bề mặt phế nang lớn liên quan đến chuyển đổi chất kết dính surfactant, làm tăng sức căng bề mặt [1]; (f) phóng thích các hóa chất trung gian gây viêm ở phổi, gọi là biotrauma [2].
Các nghiên cứu thực nghiệm và lâm sàng gần đây đã chứng minh hai cơ chế chính dẫn đến VILI: Thứ nhất, chấn thương trực tiếp đến tế bào thúc đẩy phóng thích các cytokine vào khoảng phế nang và tuần hoàn; thứ hai, cái gọi là cơ chế chuyển đổi cơ học. Sự kéo căng có chu kỳ trong quá trình thông khí cơ học kích thích các tế bào biểu mô phế nang và nội mô mạch máu thông qua các protein liên quan đến màng tế bào nhạy cảm với cơ học và các kênh ion [3]. Thông khí VT cao làm tăng sự biểu hiện của TNF-α và protein gây viêm đại thực bào-2 ở những con chuột không bị tổn thương phổi trước đó [4] và đã huy động bạch cầu vào các tế bào nội bào [3]. Sự biến dạng mô sẽ kích hoạt tín hiệu hạt nhân kappa B (NF-κΒ) theo kết quả tạo ra interleukin (IL)-6, IL-8, IL-1β và TNF-α [3]. Các hoại tử tế bào có liên quan đến phản ứng viêm trong mô phổi xung quanh [3].
Mechanotransduction là sự chuyển đổi các kích thích cơ học thành đáp ứng sinh hóa khi biểu mô phế nang hoặc nội mô mạch máu bị kéo căng trong quá trình thông khí cơ học. Kích thích gây giãn rộng màng bào tương và kích hoạt tín hiệu tế bào thông qua các chất trung gian gây viêm khác nhau gây rối loạn chức năng của phổi và tế bào hệ thống [3]. Mức độ căng cơ học cao có liên quan đến tăng hoại tử tế bào biểu mô, giảm apoptosis và tăng nồng độ IL-8 [3]. Ma trận ngoại bào (ECM), lưới sợi ba chiều, bao gồm collagen, elastin, glycosamino-glycans (GAGs) và proteoglycans. ECM đóng vai trò ổn định ma trận phổi và dịch. Cơ chế truyền dẫn gây ra lực cơ học trên ECM gây ra sự căng phổi – lung strain (tỷ số giữa VT và dung tích cặn chức năng [FRC]). Thông khí với VT cao làm cho ECM tái tạo, chịu ảnh hưởng bởi gradient áp lực đường thở và gradient áp lực màng phổi [5].
Trong mô hình động vật, VILI, được xác định bởi sự hình thành phù phổi, sẽ phát triển khi căng phổi – lung strain lớn hơn 1,5-2 [6]. Stress cơ học có chu kỳ gây ra sự giải phóng và kích hoạt ma trận metalloproteinase (MMP, matrix metalloproteinase). MMP đóng một vai trò quan trọng trong việc điều chỉnh ECM remodeling và VILI. Lung strain cũng dẫn đến sự thay đổi proteoglycan và GAGs. Sự phân mảnh của GAGs có thể ảnh hưởng đến sự phát triển của phản ứng viêm bằng cách tương tác với các loại chemokine khác nhau và hoạt động như các phối tử đối với các thụ thể Toll-like [5], [7]. Ngoài ra, ECM đã được chứng minh là tín hiệu của matrikine đòi hỏi phải phân hủy protein. Strain cơ học tạo ra bẻ gãy ECM [5].
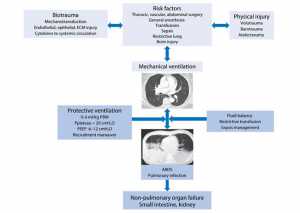
Trong giai đoạn đầu phẫu thuật, gây mê tổng quát và an thần sâu có hoặc không có dùng thuốc liệt cơ xảy ra, ảnh hưởng rõ rệt đến cấu trúc phổi bằng cách làm giảm trương lực của cơ hô hấp và thay đổi vị trí cơ hoành [8]. Hiệu quả trực tiếp của thuốc gây mê đối với surfactant, cũng như trọng lượng của tim và áp lực trong ổ bụng cao hơn ở vị trí nằm ngửa, thúc đẩy xẹp các vùng phổi phụ thuộc và xẹp một phần của các vùng phổi trung gian do hậu quả của việc giảm thể tích phổi cuối thì thở ra. Những thay đổi này thúc đẩy: (a) tăng đàn hồi phổi; (b) tăng sức đề kháng phổi; và (c) sự suy giảm trong trao đổi khí. Những thay đổi hình thái của phổi được duy trì ít nhất trong 24-72 giờ đầu sau phẫu thuật, đặc biệt ở những bệnh nhân trải qua phẫu thuật có nguy cơ cao. Ngoài ra, những thay đổi này tạo điều kiện cho việc thở nông nhanh và gia tăng công thở cũng như suy giảm trao đổi khí [9] (Hình 1).
Chiến lược thông khí bảo vệ
Các cơ chế đã đề cập trước đó đã khuyến khích các bác sĩ chăm sóc đặc biệt và các chuyên gia gây mê xem xét “các chiến lược thông khí bảo vệ” trong các bệnh nhân có phổi không tổn thương, bằng cách sử dụng các giá trị VT thấp sinh lý, mức PEEP từ mức trung bình đến cao và/hoặc các thủ thuật huy động phế nang.
Thể tích khí lưu thông, PEEP và thủ thuật huy động phế nang
Trong phẫu thuật
Một nghiên cứu gần đây cho thấy rằng tỷ lệ tử vong trong bệnh viện cao tương ứng với tỷ lệ của các biến chứng phổi sau khi phẫu thuật, và liên quan đến thời gian nằm viện kéo dài [10]. Về mặt lịch sử, việc sử dụng VT lớn (10-15 ml/kg) được ủng hộ trong suốt quá trình phẫu thuật để phòng ngừa ôxy hoá không hiệu quả và mở lại các đơn vị phổi bị xẹp [11]. Ngày nay, thông khí bảo vệ phổi đã trở thành tiêu chuẩn chăm sóc ở bệnh nhân ARDS. Phân tích thứ cấp của cơ sở dữ liệu thử nghiệm mạng ARDS cho thấy giảm VT từ 12 đến 6 ml/kg trọng lượng cơ thể dự đoán (PBW) mang lại lợi ích, bất kể mức áp lực cao nguyên [12]. Trong vài thập kỷ gần đây, các bác sỹ lâm sàng có xu hướng làm giảm VT từ 8,8 ml/kg trọng lượng cơ thể thực (ABW) xuống còn 6,9 ml/kg ABW ở những bệnh nhân bị bệnh nặng [13].
Áp dụng một PEEP> 8 cm H2O và sử dụng các thủ thuật huy động có thể làm tăng thể tích phổi cuối thì thở ra (EELV) ngăn đường thở đóng, vì vậy ngăn ngừa sự xẹp phổi. Tuy nhiên, ảnh hưởng bất lợi của PEEP và các thủ thuật huy động là có thể làm giảm tiền tải thất phải và tăng hậu tải thất phải. Những hậu quả này có thể dẫn đến thể tích nhát bóp thấp hơn và có thể trở thành vấn đề trong quá trình phẫu thuật. Do đó, vai trò của thông khí VT thấp và mức độ PEEP từ vừa đến cao cùng với các thủ thuật huy động trên người bệnh có phổi không bị tổn thương trước đây vẫn còn gây tranh cãi trong quá trình phẫu thuật.
Nghiên cứu về cơ học phổi và trao đổi khí, trong quá trình thông khí bảo vệ phổi cho bệnh nhân phẫu thuật tim với VT là 6 ml/kg và PEEP 5 cm H2O có thể cải thiện cơ học phổi và ngăn ngừa shunt phổi sau phẫu thuật so với thông khí thông thường với VT là 12 ml/kg và PEEP 5 cm H2O [14].
Ở những bệnh nhân trải qua phẫu thuật có chạy tuần hoàn ngoài cơ thể (CPB), Koner et al. thấy không có sự khác biệt về nồng độ TNF-α hoặc IL-6 trong huyết tương ở những bệnh nhân được thở bằng VT 6 ml/kg cộng với PEEP 5 cm H2O, với VT 10 ml/kg cộng với PEEP 5 cm H2O hoặc với VT 10 ml/kg nhưng áp lực dương cuối thì thở ra = 0 (ZEEP) [15]. Wrigge et al. cũng báo cáo rằng thông khí với VT là 6 ml/kg hoặc với 12 ml/kg trong 6 giờ không ảnh hưởng đến nồng độ TNF-α, IL-6, hoặc IL-8 huyết thanh trong phẫu thuật có CPB; chỉ có TNF-α trong dịch rửa phế quản – phế nang (BAL, bronchoalveolar lavage) cao hơn đáng kể ở nhóm VT cao hơn [16]. Ngược lại, Zupancich et al. cho thấy nồng độ IL-6 và IL-8 trong huyết thanh và BAL tăng ở nhóm thông khí thông thường so với nhóm thông khí bảo vệ sau 6 giờ thông khí [17].
Trong phẫu thuật lồng ngực và bụng, không có sự khác biệt trong thời gian mổ, với TNF-α, IL-1, IL-6, IL-8, IL-12, hoặc IL-10 trong huyết thanh và dịch hút khí quản ở những bệnh nhân được thông khí thông thường (VT 12-15 ml/kg cân nặng lý tưởng [IBW] và PEEP 0 cm H2O) so với những người tiếp nhận thông khí bảo vệ (VT 6 ml/kg IBW và PEEP 10 cm H2O) [18]. Trong phẫu thuật bụng, Wolthuis et al. chứng minh sự giảm IL-8 phổi, myeloperoxidase và elastase trong một nhóm thông khí bảo vệ [19]. Xét về kết quả lâm sàng, bệnh nhân lớn tuổi được phẫu thuật lớn ở bụng thông khí với thể tích khí lưu thông 6 ml/kg PBW, PEEP 12 cm H2O và được huy động bằng cách tăng PEEP tuần tự từ 3 bước lên đến 20 cm H2O mà không có ảnh hưởng xấu về huyết động và đạt được PaO2 và độ giãn nở phổi động tốt hơn trong khi mổ so với những bệnh nhân được thông khí thông thường với VT 10 ml/kg mà không có PEEP và các thủ thuật huy động. Tuy nhiên, nghiên cứu này cho thấy không có sự khác biệt về mức IL-6 và IL-8 [20].
Trong một nghiên cứu tiền cứu của 3434 bệnh nhân phẫu thuật tim, chỉ có 21% bệnh nhân nhận được VT < 10 ml/kg PBW; Giá trị VT > 10 ml/kg PBW là một yếu tố nguy cơ độc lập cho suy đa tạng [21]. Béo phì, giới tính nữ và chiều cao thấp là những yếu tố nguy cơ để nhận VT từ 10ml/kg trở lên [22].
Treschan et al. đã chứng minh rằng áp dụng VT với 6ml/kg PBW trong phẫu thuật ổ bụng không làm suy giảm chức năng phổi sau phẫu thuật so với các giá trị VT 12ml/kg PBW với cùng mức PEEP là 5cm H2O [23]. Tuy nhiên, Severgnini và cộng sự cho thấy rằng so với thông khí thông thường (VT 9 ml/kg IBW mà không có PEEP), áp dụng thông khí bảo vệ trong phẫu thuật bụng kéo dài hơn 2 giờ (VT 7 ml/kg IBW, PEEP 10 cm H2O và thủ thuật huy động) cải thiện các xét nghiệm chức năng phổi (mCPIS, modified Clinical Pulmonary Infection Scores), tỷ lệ thấp hơn các biến chứng phổi sau phẫu thuật, và oxy hóa máu tốt hơn [24]. Một nghiên cứu được tiến hành bởi Futier et al. (Nghiên cứu IMPROVE) nhấn mạnh đến lợi ích của VT thấp cùng với PEEP và kết hợp thủ thuật huy động. RCT lớn này đã chỉ ra rằng các biến chứng lớn ở phổi và ngoài phổi trong vòng 7 ngày sau khi phẫu thuật bụng lớn xảy ra ở 21 bệnh nhân (10,5%) trong nhóm thông khí bảo vệ (VT 6-8 ml/kg PBW, PEEP 6-8 cm H2O và thủ thuật huy động) so với 55 bệnh nhân (27,5%) trong nhóm thông khí thông thường (VT 10-12 ml/kg PBW không có PEEP); Hơn nữa, bệnh nhân trong nhóm thông khí bảo vệ có thời gian nằm viện ngắn hơn những người trong nhóm thông khí thông thường [25].
Sự thông khí VT cao dường như là một kích thích gây phản ứng viêm cho phổi. Tuy nhiên, như đã trình bày trong các nghiên cứu đã đề cập trước đó, về kết quả các phản ứng viêm tại chỗ và hệ thống, kết quả vẫn còn đang tranh luận [15], [16], [18], [26]. Việc áp dụng thông khí thể tích khí lưu thông thấp là một thách thức vì nó có thể làm tăng nguy cơ xẹp phổi. Tuy nhiên, Cai và cộng sự cho thấy rằng việc áp dụng thông khí với VT là 6ml/kg một mình không có sự khác biệt về tỉ lệ xẹp phổi so với thông khí với VT là 10ml/kg và sử dụng PEEP có thể bổ sung chống lại hiệu ứng này [24]. Một số nghiên cứu đã chỉ ra rằng thông khí bảo vệ có thể cải thiện cơ học phổi, trao đổi khí và làm giảm biến chứng phổi sau phẫu thuật [24], [25], [28] (Bảng 1).
Để nghiên cứu tốt hơn tác động của hệ thống thông khí bảo vệ liên quan đến VT thấp hoặc PEEP và các thủ thuật huy động, một RCT lớn gồm 900 bệnh nhân và điều tra ảnh hưởng đến các biến chứng phổi hậu phẫu của chiến lược phổi mở với PEEP cao và các thủ thuật huy động trong thở máy ngắn hạn gần đây đã được hoàn thành (PROVHILO) [29]. Cuối cùng, tác động của việc thực hành thông khí cơ học hiện nay trong gây mê toàn thân đối với các biến chứng phổi sau phẫu thuật sẽ được trình bày bởi một nghiên cứu quan sát tiền cứu lớn khác (LAS VEGAS) [30].
Trong các đơn vị chăm sóc đặc biệt
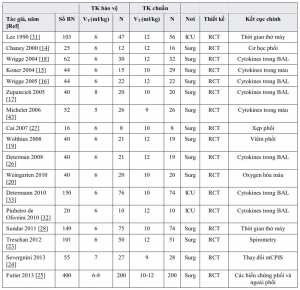
Trong một nghiên cứu so sánh thông khí cơ học với VT là 6 ml kg và 12 ml/kg nhưng với cùng mức PEEP (5 cm H2O) trong một ICU ngoại khoa, nhóm VT thấp có tỷ lệ mắc thấp hơn, nhưng không đáng kể, về tần suất nhiễm trùng phổi, thời gian đặt nội khí quản, và thời gian lưu trú của ICU [31]. Pinheiro de Oliveira et al. được chứng minh trong ICU chấn thương và tổng quát, thông khí bảo vệ (VT 5-7 ml/kg PBW và PEEP 5 cm H2O) làm giảm IL-8 phổi và TNF-α so với thông khí VT cao (10-12 ml/kg PBW và PEEP 5 cm H2O) sau 12 giờ thông khí cơ học. Tuy nhiên, không có sự khác biệt về số ngày thở máy, thời gian lưu trú ICU hoặc tử vong giữa 2 nhóm [32]. Determann et al. cũng báo cáo rằng thông khí thông thường với VT 10 ml/kg có liên quan đến tỉ lệ thanh thải IL-6 trong huyết tương thấp hơn đáng kể so với thông khí bảo vệ với VT 6 ml/kg PBW [33]. Thử nghiệm này đã ngừng sớm vì nhiều bệnh nhân trong nhóm thông khí thông thường đã bị tổn thương phổi cấp tính (ALI, 10 bệnh nhân [13,5%] so với 2 bệnh nhân [2,6%], p = 0,01) [33].
Không chỉ VT cao mà còn thời gian tiếp xúc có thể dẫn đến sự giải phóng các chất trung gian tiền viêm và tăng tỉ lệ phổi ướt/khô [34]. Trong một nghiên cứu đoàn hệ lớn ở bệnh nhân ICU đã thở máy trong 48 giờ, 24% trong số 332 bệnh nhân bị tổn thương phổi cấp (ALI) trong vòng 5 ngày. Tỉ lệ VT> 6 ml/kg PBW (OR 1,3 cho mỗi ml trên 6 ml/kg PBW, p < 0,001), tiền sử truyền máu, toan máu và tiền sử bệnh phổi hạn chế là các yếu tố nguy cơ độc lập cho sự phát triển ALI [35]. Tỷ lệ ARDS giảm từ 28% xuống 10% khi áp dụng can thiệp cải thiện chất lượng, cụ thể là đặt VT ở mức 6-8 ml/kg PBW ở những bệnh nhân có nguy cơ ARDS cộng với sử dụng một quy trình hạn chế để truyền máu hồng cầu (RBC) [36]. Thông khí VT thấp cũng không liên quan đến sự khác nhau về liều dùng thuốc an thần [37].
Các phân tích gộp gần đây
Serpa Neto et al. [38] đã thực hiện phân tích gộp gồm 20 thử nghiệm so sánh sự thông khí VT cao và thấp hơn ở những bệnh nhân nặng và phẫu thuật không đáp ứng các tiêu chí đồng thuận cho ARDS.
Các bệnh nhân nhận được thông khí VT thấp cho thấy sự giảm ALI (tỉ số nguy cơ [RR] 0,33, KTC 95% 0,23-0,47, số cần điều trị [NNT] 11), bệnh phổi (RR 0,45, KTC 95% 0,22- 0.92, NNT 26), xẹp phổi (RR 0.62, KTC 95% 0.41-0.95) và tử vong (RR 0.64, KTC 95% 0.46-0.86, NNT 23) [38]. Tuy nhiên, có một số hạn chế cần được giải quyết trong thiết kế của phân tích gộp này. Một số nghiên cứu được thu nhận là nhỏ, năm nghiên cứu được quan sát và các nghiên cứu bao gồm các loại hình lâm sàng, chẳng hạn như nhiễm trùng huyết trong ICU và thông khí một phổi ở phòng mổ [36], [39]. Do đó, kết quả của nghiên cứu này không thể được coi là dứt khoát.
Để xác định rõ hơn hiệu quả của thông khí bảo vệ ở bệnh nhân phẫu thuật tim và ổ bụng, không bao gồm bệnh nhân ICU, Hemmes et al. [40] đã thực hiện phân tích gộp tập trung vào các ảnh hưởng của thông khí bảo vệ đối với các trường hợp biến chứng phổi sau phẫu thuật và bao gồm 8 bài báo. Các tác giả này đã chứng minh rằng việc áp dụng thông khí bảo vệ làm giảm tỉ lệ thương tổn phổi (RR 0,40, KTC 95% 0,22-0,70, NNT 37), nhiễm trùng phổi (RR 0,64, KTC 95% 0,43-0,97, NNT 27) và xẹp phổi (RR 0,67, KTC 95% 0.47-0.96, NNT 31). Khi so sánh PEEP thấp hơn và PEEP cao hơn, PEEP cao hơn cũng làm giảm tổn thương phổi sau phẫu thuật (RR 0,29, KTC 95% 0,14-0,60, NNT 29), nhiễm trùng phổi (RR 0,62, KTC 95% 0,40-0,96, NNT 33) và xẹp phổi (RR 0,61, KTC 95% 0.41- 0.91, NNT 29).
Tổng quan hệ thống gần đây nhất được thực hiện bởi Fuller et al. [41]. Các tác giả giả định rằng VT thấp có liên quan đến tỉ lệ giảm tiến triển tới ARDS ở bệnh nhân không có ARDS vào thời điểm bắt đầu thở máy. Đã có mười ba nghiên cứu và chỉ có một nghiên cứu RCT. Phần lớn các nghiên cứu này cho thấy VT huyết thanh thấp có thể làm giảm sự tiến triển của ARDS. Tuy nhiên, một phân tích gộp chính thức không được thực hiện vì tính không đồng nhất và biến đổi của ARDS cơ bản giữa các bệnh nhân được đưa vào nghiên cứu [41].
Các phân tích gộp không bao gồm các thử nghiệm gần đây
Từ kết quả của hai nghiên cứu RCT mới được công bố gần đây, bao gồm tổng thể hơn 400 bệnh nhân [24], [25], chúng tôi đã đưa ra giả thuyết rằng việc sử dụng chiến lược thở máy bảo vệ, được xác định là VT thấp với PEEP vừa phải có hoặc không có các thủ thuật huy động, có thể làm giảm đáng kể các biến chứng phổi trong phổi không bị tổn thương và có thể ảnh hưởng đến tử vong. Do đó, chúng tôi đã tiến hành phân tích gộp giới hạn đối với RCT ở những bệnh nhân trải qua phẫu thuật và những bệnh nhân nặng, và loại trừ thông khí một phổi. Các nghiên cứu đã được xác định bởi hai tác giả thông qua tìm kiếm trên Pubmed sử dụng một chiến lược tìm kiếm nhạy cảm. Các bài báo đã được lựa chọn để đưa vào tổng quan hệ thống nếu họ đánh giá hai loại thông khí ở bệnh nhân không có ARDS hoặc ALI khi khởi động thông khí cơ học trong phòng phẫu thuật hoặc ICU. Thông khí bảo vệ được định nghĩa là VT thấp có hoặc không có PEEP cao, và thông khí tiêu chuẩn được định nghĩa là VT cao có hoặc không có PEEP thấp. Các bài báo không báo cáo kết quả quan tâm đã bị loại trừ. Dữ liệu được trích xuất độc lập từ mỗi báo cáo của hai điều tra viên sử dụng một mẫu ghi dữ liệu được phát triển cho mục đích này. Chúng tôi trích xuất dữ liệu về thiết kế nghiên cứu, đặc điểm của bệnh nhân, loại thông khí, và thay đổi trung bình trong khí máu động mạch, phát triển thương tổn phổi và thời gian nằm ICU và thời gian nằm viện, tỷ lệ sống sót chung và tỷ lệ mắc xẹp phổi. Thời gian theo dõi dài nhất trong mỗi lần thử đến khi xuất viện được sử dụng trong phân tích. Sau khi khai thác, dữ liệu đã được xem xét và so sánh bởi một điều tra viên thứ ba. Bất cứ khi nào cần thiết, chúng tôi thu được thông tin bổ sung về một nghiên cứu cụ thể bằng cách trực tiếp hỏi các điều tra viên chính. Chúng tôi đánh giá sự che giấu phân bổ, sự giống nhau cơ bản của các nhóm (về độ tuổi, mức độ nghiêm trọng của bệnh tật và mức độ nghiêm trọng của thương tích phổi) và ngừng điều trị sớm.
Điểm cuối chính là sự phát triển của tổn thương phổi ở mỗi nhóm nghiên cứu. Các điểm cuối phụ bao gồm tỷ lệ mắc bệnh nhiễm trùng phổi, xẹp phổi, thời gian nằm ICU, thời gian nằm viện và tử vong. Dữ liệu kết quả liên tục được đánh giá bằng một phân tích gộp về tỷ lệ rủi ro được thực hiện với một mô hình tác động cố định theo Mantel và Haenszel. Khi không đồng nhất là > 25%, chúng tôi đã thực hiện phân tích gộp với hiệu ứng ngẫu nhiên hỗn hợp sử dụng phương pháp DerSimonian và Laird. Kết quả được biểu diễn bằng đồ thị Forest plot. Giả định tính đồng nhất được đo bằng I2 , mô tả tỷ lệ phần trăm của sự thay đổi tổng thể giữa các nghiên cứu do sự không đồng nhất hơn là ngẫu nhiên; một giá trị 0% cho thấy sự không đồng nhất được quan sát, và giá trị lớn hơn cho thấy sự không đồng nhất ngày càng tăng. Các biến số tham số được trình bày dưới dạng trung bình và độ lệch chuẩn, và các biến số phi parametric như là dải trung vị và liên quan quảng (IQR, interquartile range). Tất cả các phân tích được thực hiện với OpenMetaAnalyst (phiên bản 6), Prism 6 (phần mềm GraphPad) và SPSS phiên bản 20 (IBM SPSS). Đối với tất cả các phân tích, hai giá trị p ít hơn 0,05 đã được coi là đáng kể. Để đánh giá xu hướng công bố tiềm năng, một hồi quy tuyến tính trọng đã được sử dụng, với log tự nhiên của OR là biến phụ thuộc và nghịch đảo của tổng số mẫu là biến độc lập. Đây là một thử nghiệm của Macaskill đã được sửa đổi, cho phép tỷ lệ lỗi loại I cân bằng hơn ở các vùng có xác suất đuôi khi so sánh với các bài kiểm tra thiên lệch khác [42].
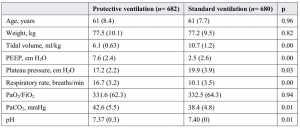
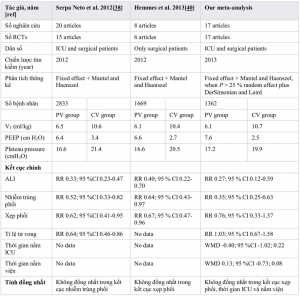
Mười bảy bài báo đã được đưa vào phân tích meta [14,15,16,17,18,19,20], [23,24,25,26,27,28], [31, 32,33], [43]. Ba nghiên cứu được thực hiện ở những bệnh nhân bị bệnh nặng và những người khác ở bệnh nhân phẫu thuật. Sáu trong số các nghiên cứu đã được phẫu thuật tim, 6 trong phẫu thuật bụng lớn, 1 trong phẫu thuật thần kinh, và 1 trong phẫu thuật lồng ngực. Đã tổng hợp được 1362 bệnh nhân, bao gồm 682 bệnh nhân có thông khí bảo vệ và 680 bệnh nhân thông khí thông thường. Các đặc trưng của RCT được đưa ra được trình bày trong bảng 2. Hai nghiên cứu đã đánh giá các trung gian gây viêm là kết quả chính của họ. Sự phát triển của biến chứng phổi là kết quả chính trong ba nghiên cứu. Giá trị VT trung bình trong thông khí bảo vệ và các nhóm thông khí thông thường là 6,1 ml/kg IBW và 10,7 ml/kg. Áp lực bình nguyên (Pplat) trung bình là < 20 cm H2O ở cả hai nhóm, thấp hơn đáng kể trong nhóm thông khí bảo vệ so với nhóm thông khí thông thường. Các nhóm thông khí bảo vệ có mức PaCO2 cao hơn và nhiều toan máu hơn, mặc dù trong phạm vi bình thường (Bảng 3).
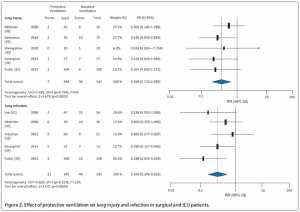

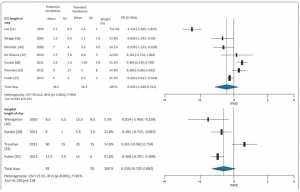
Nhóm thông khí bảo vệ có tỷ lệ ALI thấp hơn (RR 0,27, KTC 95% 0,12-0,59) và nhiễm trùng phổi thấp hơn (RR 0,35, KTC 95% 0,25-0,63); Tuy nhiên, áp dụng thông khí bảo vệ không ảnh hưởng đến xẹp phổi (RR 0,76, KTC 95% 0,33-1,37) hoặc tỷ lệ tử vong (RR 1.03, 95% CI 0.67-1.58) so với thông khí thông thường (Hình 2 và 3). Không có sự chênh lệch về thời gian lưu trú tại ICU (WMD -0,40, KTC 95% -1,02, 0,22) hoặc thời gian nằm viện (WMD 0,13, KTC 95% -0,73, 0,08) (Hình 4) giữa thông khí bảo vệ và các nhóm thông khí thông thường. Thử nghiệm I2 cho thấy không có sự không đồng nhất trong phân tích tổn thương phổi và tử vong, nhưng có sự không đồng nhất trong phân tích xẹp phổi và thời gian nằm viện.
Phân tích gộp của chúng tôi bao gồm các thử nghiệm gần đây nhất cho thấy rằng trong số những bệnh nhân phẫu thuật và bệnh nặng mà không có tổn thương phổi, thông khí cơ học bảo vệ với VT thấp, có hoặc không có PEEP, có liên quan đến kết cục lâm sàng tốt hơn về tỉ lệ ARDS và nhiễm trùng phổi nhưng không giảm xẹp phổi, tử vong hoặc thời gian nằm viên. Áp lực cao nguyên trong nhóm thông thường nhỏ hơn 20 cm H2O, cho thấy rằng ARDS có thể xảy ra ngay cả dưới mức áp lực cao nguyên trước đây được cho là an toàn. Phân tích gộp bởi Serpa Neto et al. [38] chứng minh rằng tỷ lệ tử vong thấp hơn đáng kể so với thông khí bảo vệ so với nghiên cứu của chúng tôi. Phát hiện này có thể được giải thích bởi thực tế là chúng tôi chỉ bao gồm các RCT trong phân tích gộp của chúng tôi và hai nghiên cứu ngẫu nhiên gần đây nhất đã không được phân tích trong nghiên cứu trước. Chúng tôi tóm tắt các đặc tính của từng phân tích meta gần đây trong Bảng 4.
Trong các quần thể đặc biệt
Người hiến tạng
Một nghiên cứu đa trung tâm tiền cứu ở bệnh nhân chết não đã báo cáo rằng 45% số người hiến phổi tiềm năng có PaO2/FiO2 < 300, khiến họ không hội đủ điều kiện để hiến phổi. Các tác giả đề nghị nên thay đổi quản lý thông khí cơ học để cài đặt thông khí bảo vệ để cải thiện cung cấp phổi của người hiến tạng [44]. Mascia et al. so sánh chiến lược thông khí cơ học bảo vệ, bao gồm VT từ 6-8 ml/kg PBW, PEEP từ 8-10 cm H2O, các bài kiểm tra ngưng thở áp dụng trên CPAP, hút đàm kín và thủ thuật huy động được thực hiện sau mỗi lần thở máy, so với chiến lược thông khí thông thường, VT 10-12 ml/kg PBW, PEEP 3-5 cm H2O, thử nghiệm ngưng thở bằng cách ngắt kết nối máy thở và hút đàm hở, ở những người hiến tạng. Các tác giả đã chứng minh rõ ràng rằng số phổi đạt tiêu chuẩn đủ điều kiện cho phổi sau thời gian quan sát 6 giờ cao gấp gần 2 lần ở thông khí bảo vệ so với thông thường [45], do ngăn ngừa phổi bị ARDS gây ra bởi chấn thương não và huy động xẹp phổi.
Thông khí một phổi
Michelet et al. chứng minh rằng trong quá trình thông khí một phổi, thông khí bảo vệ dẫn đến tỷ lệ PaO2/FiO2 cao hơn và rút ngắn thời gian thở máy sau phẫu thuật ở những bệnh nhân cắt nối thực quản so với thông khí thông thường [43]. Ở những bệnh nhân trải qua phẫu thuật thực quản, thông khí bảo vệ trong quá trình thở một phổi làm giảm IL-1, IL-6, và IL-8 trong huyết thanh [43], [46]. Trong những bệnh nhân cắt bỏ thùy phổi, trong thông khí một phổi, Yang và cộng sự báo cáo rằng việc áp dụng VT với 6 ml/kg PBW, PEEP 5 cm H2O và FiO2 0,5 làm giảm tỉ lệ biến chứng phổi và cải thiện các chỉ số oxy hóa so với thông khí thông thường [47].
Béo phì
Béo phì có thể làm trầm trọng thêm xẹp phổi và là một trong những yếu tố nguy cơ để nhận VT cao [21]. Trong bệnh béo phì bệnh lý, sẽ giảm đáng kể dung tích sống gắng sức, thông khí tối đa và thể tích dự trữ thở ra. Trong khi gây mê, sự tăng chỉ số khối cơ thể tương quan tốt với khối lượng phổi giảm, độ giãn nở phổi và oxy hóa [48] nhưng tăng sức đề kháng của phổi. Sự giảm của FRC có liên quan đến sự hình thành xẹp phổi vả gây hậu quả thiếu oxy máu [49]. Quản lý thông khí trong gây mê ở bệnh nhân béo phì cần được cài đặt như sau: (a) VT thấp; (b) phương pháp phổi mở với PEEP và các phương pháp huy động; (c) FiO2 thấp, ít hơn 0.8 [49]. Do ảnh hưởng của thành ngực và áp lực trong ổ bụng, chúng tôi khuyên bạn nên theo dõi cẩn thận áp lực bình nguyên, PEEP nội sinh và áp lực xuyên phổi. Cần có các nghiên cứu sâu hơn để xác định các thiết lập thông khí bảo vệ trong nhóm này và đặc biệt là trong giai đoạn phẫu thuật.
Kết luận
Mặc dù thông khí cơ học là một công cụ hỗ trợ cho bệnh nhân suy hô hấp và trong thời gian phẫu thuật, nó đã chứng tỏ là một con dao hai lưỡi. Các cơ chế của VILI giờ đã được hiểu rõ hơn. Thực hiện các chiến lược bảo vệ phổi, bao gồm VT 6 ml/kg, PEEP 6-12 cm H2O và các mô hình huy động có thể làm giảm sự phát triển của ARDS, nhiễm trùng phổi và xẹp phổi nhưng không làm giảm tử vong ở phổi trước đó không bị tổn thương trong giai đoạn đầu sau mổ và ICU.





