Tác giả: Thạc sĩ – Bác sĩ Đặng Thanh Tuân – Trưởng khoa hồi sức ngoại Bệnh viện Nhi Đồng 1 – TPHCM
Đối với những bệnh nhân được thở máy không sử dụng cơ hô hấp, tất cả công hô hấp đều được thực hiện bởi máy thở. Kịch bản này thường xảy ra trong giai đoạn dùng thuốc an thần sâu, liệt cơ hoặc rối loạn chức năng thần kinh quan trọng. Tuy nhiên, nhiều bệnh nhân được thở máy là những người tham gia tích cực vào quá trình hô hấp và sử dụng cơ hô hấp của họ. Vai trò của máy thở đối với những bệnh nhân này là làm giảm công hô hấp. Để sự hợp tác này giữa bệnh nhân và máy thở xảy ra thành công, sự đồng bộ là cần thiết để bắt đầu nhịp thở (kích hoạt), xác định lưu lượng hít vào (mục tiêu) và chấm dứt nhịp thở (chu kỳ). Sự không đồng bộ giữa bệnh nhân và máy thở có thể dẫn đến sự khó chịu của bệnh nhân và làm tăng công thở. Các loại không đồng bộ được đặc trưng là những loại xảy ra trong các giai đoạn kích hoạt, mục tiêu và chu kỳ.
Không đồng bộ liên quan đến kích hoạt
Như được mô tả trong Chương 2, nhịp thở kích hoạt bởi bệnh nhân được bắt đầu bởi những nỗ lực hô hấp của bệnh nhân. Những nỗ lực hô hấp làm thay đổi áp lực và lưu lượng trong bộ dây máy thở. Với kích hoạt áp lực, nhịp thở được bắt đầu khi một nỗ lực hô hấp làm giảm áp lực đường thở gần nhiều hơn so với ngưỡng áp lực đặt trên máy thở (Hình 2.2). Đối với kích hoạt lưu lượng, một nhịp thở được bắt đầu khi một nỗ lực hô hấp của bệnh nhân hít một lưu lượng nhất định của máy thở ra khỏi chu trình bộ dây máy thở (Hình 2.3). Kích hoạt không hiệu quả (ineffective triggering), đôi khi được gọi là kích hoạt bỏ lỡ (missed triggering), xảy ra khi bệnh nhân cố gắng kích hoạt máy thở không thành công. Kích hoạt thêm (extra triggering) xảy ra khi nhịp thở được kích hoạt một cách không thích hợp bằng cách sử dụng cơ chế kích hoạt áp lực hoặc lưu lượng khi không có nỗ lực hít vào của bệnh nhân.
Kích hoạt không hiệu quả
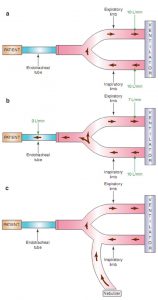
Nỗ lực hô hấp của bệnh nhân phải đạt được ngưỡng áp lực hoặc ngưỡng lưu lượng để kích hoạt nhịp thở. Bệnh nhân bị suy hô hấp nặng có thể quá yếu để kích hoạt máy thở một cách đáng tin cậy mặc dù đã nỗ lực hô hấp. Vấn đề này trở nên trầm trọng hơn nếu ngưỡng kích hoạt cài đặt cho kích hoạt áp lực hoặc lưu lượng được đặt quá cao, đòi hỏi các nỗ lực hô hấp mạnh hơn để kích hoạt máy thở. Hơn nữa, nếu sử dụng kích hoạt lưu lượng, việc bổ sung thêm lưu lượng vào bộ dây máy thở với máy phun khí dung với lưu lượng liên tục có thể tạo ra kích hoạt không hiệu quả. Với kích hoạt lưu lượng, để bệnh nhân kích hoạt thành công máy thở, nỗ lực hô hấp của bệnh nhân phải đủ mạnh để hít vào tất cả các lưu lượng bổ sung được cung cấp bởi máy phun khí dung, ngoài ngưỡng lưu lượng liên tục từ máy thở ở nhánh hít vào (Hình 7.1). Để tránh vấn đề này, cơ chế kích hoạt phải được đặt là kích hoạt áp lực không dùng kích hoạt lưu lượng.
| Khái niệm chính # 1
Kích hoạt không hiệu quả: nỗ lực hô hấp của bệnh nhân không kích hoạt được máy thở |
Kích hoạt không hiệu quả cũng có thể phát triển trong bối cảnh bệnh nhân có PEEP tự động đáng kể (xem Chương 6). Ở những bệnh nhân thở ra không hiệu quả và hạn chế lưu lượng thở ra, thở ra hoàn toàn không đạt được trước khi có những nỗ lực tiếp theo để kích hoạt nhịp thở.
Làm trống không hoàn toàn phế nang làm cho áp lực phế nang khi thở ra cao hơn áp lực đường thở gần, một hiện tượng được gọi là PEEP nội tại, hoặc PEEP tự động. Như đã thảo luận trong Chương 2, áp lực đường thở gần khi thở ra phải bằng với PEEP đặt trên máy thở. Để kích hoạt thành công máy thở, bệnh nhân phải giảm áp lực phế nang dưới áp lực đường thở gần (PEEP đặt trên máy thở). Sự giảm áp lực phế nang này dưới áp lực đường thở gần, hoặc làm giảm lưu lượng ra khỏi máy thở ở nhánh thở ra (kích hoạt lưu lượng), hoặc làm giảm áp lực của đường thở gần (kích hoạt áp lực). Đối với bệnh nhân bị PEEP tự động, cần giảm áp lực màng phổi lớn hơn (đòi hỏi phải tăng cường hít vào) để giảm đủ áp lực phế nang dưới áp lực đường thở gần. Không có khả năng giảm đủ áp lực phế nang dưới áp lực đường thở gần dẫn đến kích hoạt không hiệu quả.
Ngoài ra, những bệnh nhân có PEEP tự động đáng kể thường có phổi siêu bơm phồng (hyperinflated). Siêu bơm phồng phổi làm dẹt phẳng cơ hoành và đặt các cơ hô hấp ở một vị trí bất lợi cơ học, làm cho chúng yếu hơn và ít có khả năng kích hoạt máy thở đúng mức (Hình 7.2).
| Khái niệm chính # 2
Nguyên nhân gây ra kích hoạt không hiệu quả: • Suy nhược cơ hô hấp • Ngưỡng kích hoạt được đặt quá cao (giảm độ nhạy kích hoạt) • Sử dụng máy phun khí dung lưu lượng liên tục với bộ kích hoạt lưu lượng • Auto-PEEP |
Xử trí kích hoạt không hiệu quả thứ phát do auto-PEEP chủ yếu là điều trị rối loạn cơ bản gây tăng sức cản đường thở và hạn chế lưu lượng thở, sử dụng thuốc giãn phế quản và các loại thuốc khác (ví dụ, corticosteroids). Xử trí cụ thể trên máy thở nên sử dụng các chiến lược giảm thiểu PEEP tự động mô tả trong Chương 6.
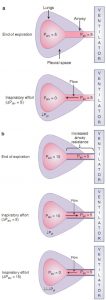
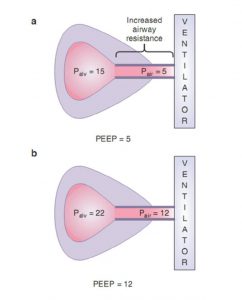
Tăng sức cản đường thở trong khi thở ra có thể bị trầm trọng thêm do sự xẹp đường thở trong khi thở ra, một hiện tượng được gọi là chèn ép đường thở động (dynamic airway compression). Như đã thảo luận trong Chương 1, thở ra trên máy thở nói chung là thụ động. Không cần sự co thắt chủ động của cơ hô hấp cho thở ra xảy ra. Tuy nhiên, bệnh nhân thở chủ động có thể cố gắng tăng lưu lượng thở ra bằng cách sử dụng cơ hô hấp để tăng thêm áp lực màng phổi và áp lực phế nang ở thì thở ra. Ở những bệnh nhân có đường dẫn khí dễ bị xẹp (ví dụ, COPD), nỗ lực làm tăng lưu lượng thở ra bằng cách tăng áp lực màng phổi như thế này có thể không thành công. Áp lực màng phổi tăng có thể làm chèn ép đường thở và dẫn đến xẹp đường thở. Sự xẹp đường thở đặc biệt rõ rệt khi gần thở ra khi thể tích phổi thấp hơn và ít nâng đỡ đường thở. Tình trạng mà trong đó tăng nỗ lực thở ra không làm tăng tốc độ lưu lượng thở ra được gọi là giới hạn lưu lượng thở ra (Hình 7.3).
Chèn ép và xẹp đường thở trong khi thở ra có thể dẫn đến tình trạng không có sự liên lạc giữa phế nang và đường thở gần. Do không có sự liên lạc giữa phế nang và đường thở gần, nên tăng áp lực đường thở gần bằng cách tăng PEEP đến mức áp lực tới hạn sẽ không làm tăng áp lực phế nang. Kịch bản này tương tự như một thác nước trong một dòng sông, việc tăng mức nước của dòng sông ở hạ lưu đến thác nước sẽ không làm tăng mức nước của dòng sông ở thượng nguồn, miễn là mức độ của dòng sông hạ lưu thấp hơn mực nước của dòng sông thượng nguồn (Hình 7.4).
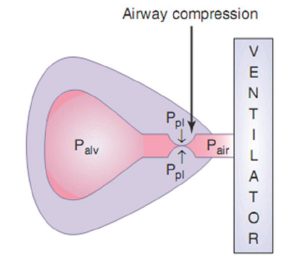
Trong trường hợp kích hoạt không hiệu quả thứ phát do PEEP tự động, việc bổ sung PEEP bên ngoài để tăng áp lực đường thở có thể làm giảm công cần thiết để kích hoạt máy thở nếu tăng áp lực đường thở gần không dẫn đến tăng áp lực phế nang (nghĩa là hiệu ứng thác nước tăng hiện diện). Bằng cách tăng áp lực đường thở gần mà không ảnh hưởng đến áp lực phế nang, mức độ áp lực phế nang cần được hạ xuống để kích hoạt máy thở được giảm bớt (Hình 7.5).
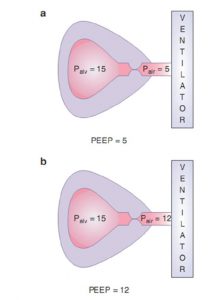
| Khái niệm chính # 3
Kích hoạt không hiệu quả do PEEP tự động đôi khi có thể được giảm bằng cách thêm PEEP bên ngoài |
Nếu PEEP bên ngoài bổ sung được truyền đến phế nang (không có hiệu ứng thác nước), áp lực phế nang sẽ tăng thêm. Trong kịch bản này, công việc cần thiết để kích hoạt máy thở không bị giảm, và áp lực tăng phế nang càng làm xấu đi tình trạng siêu bơm phồng (Hình 7.6).
Kích hoạt không hiệu quả có thể được phát hiện bằng cách lưu ý kích hoạt của cơ hô hấp phụ (ví dụ: cơ ức đòn chũm và cơ thang) mà không có kích hoạt máy thở. Các kỹ thuật xâm lấn hơn, chẳng hạn như đo điện cơ hoành hoặc đo áp lực màng phổi bằng cách sử dụng đầu dò thực quản, cũng có thể được sử dụng.
| Khái niệm chính # 4
Hoạt động cơ hô hấp phụ mà không trigger máy thở có thể cho thấy kích hoạt không hiệu quả |
Kích hoạt thêm
Kích hoạt thêm xảy ra khi nhịp thở được kích hoạt không phù hợp và không phản ánh tỷ lệ hô hấp nội tại của bệnh nhân. Loại không đồng bộ này có thể được phân loại thành kích hoạt tự động hoặc kích hoạt kép. Kích hoạt tự động xảy ra trong bối cảnh ngưng tụ nước quá mức trong ống dẫn đến dao động của nước, rò rỉ nhỏ trong mạch hoặc dao động tim – tất cả các điều kiện này dẫn đến thay đổi lưu lượng và áp lực có thể kích hoạt máy thở. Cài đặt ngưỡng kích hoạt thấp hơn sẽ làm tăng khả năng những dao động này sẽ kích hoạt máy thở. Xác định ngưỡng kích hoạt tốt nhất sẽ cân bằng nguy cơ kích hoạt tự động với công mà bệnh nhân kích hoạt nhịp thở. Đó là, độ nhạy kích hoạt tối ưu đủ thấp để bệnh nhân kích hoạt nhịp thở với ít nỗ lực nhất có thể, nhưng đủ cao để tránh kích hoạt tự động.
| Khái niệm chính # 5
• Ngưỡng kích hoạt quá cao → tăng nguy cơ kích hoạt không chính xác • Ngưỡng kích hoạt quá thấp → tăng nguy cơ kích hoạt tự động |
Không đồng bộ liên quan đến mục tiêu
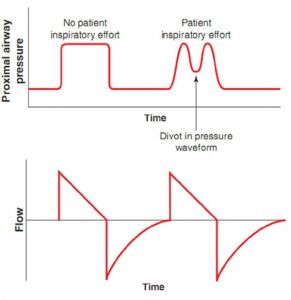
Biến mục tiêu xác định cách cung cấp lưu lượng trong khi hít vào. Với các chế độ nhắm mục tiêu lưu lượng như thông khí kiểm soát thể tích, lưu lượng được cài đặt và không thể thay đổi bằng các nỗ lực hô hấp của bệnh nhân. Một bệnh nhân thực hiện các nỗ lực hô hấp tăng lên do mong muốn tăng lưu lượng sẽ không ảnh hưởng đến tốc độ lưu lượng. Thay vào đó, những nỗ lực hô hấp gia tăng đó sẽ dẫn đến giảm áp lực đường thở gần, mang lại một chổ nhấp nhô trên đường cong áp lực, như đã thảo luận trong Chương 2 (Hình 7.7).
Sự không phù hợp này giữa lưu lượng bệnh nhân mong muốn và lưu lượng do máy thở cung cấp có thể dẫn đến sự khó chịu đáng kể của bệnh nhân và thậm chí còn gia tăng nhiều hơn các nỗ lực hít vào. Sự không đồng bộ lưu lượng do cung cấp lưu lượng không đủ có thể được giải quyết bằng cách tăng tốc độ lưu lượng để phù hợp với nhu cầu của bệnh nhân hoặc bằng cách xử lý nguyên nhân cơ bản cho nhu cầu lưu lượng tăng (ví dụ, kích động hoặc đau). Ngoài ra, chuyển đổi chế độ sang chế độ nhắm mục tiêu áp lực (thông khí được kiểm soát áp lực hoặc thông khí hỗ trợ áp lực) cho phép bệnh nhân điều chỉnh lưu lượng. Nếu sử dụng phương pháp này, người ta phải nhận thức được thể tích phổi, vì những nỗ lực hô hấp quá mức trong các chế độ nhắm mục tiêu áp lực có thể dẫn đến thể tích rất cao, có thể gây khó chịu hoặc nguy hiểm.
Sự không đồng bộ lưu lượng cũng có thể xảy ra trong cài đặt tốc độ lưu lượng cực cao. Sự mở rộng phổi với tốc độ nhanh hơn so với mong muốn của trung tâm kiểm soát thông khí của bệnh nhân có thể dẫn đến việc kích hoạt các cơ thở ra và “chống máy”.
Đồng bộ liên quan đến chu kỳ
Biến chu kỳ xác định thời gian giai đoạn hít vào. Với nhịp thở tự nhiên bình thường, thì hít vào xảy ra do giảm áp lực màng phổi do sự co thắt của cơ hô hấp. Thời gian co cơ hít vào dẫn đến thì hít vào được gọi là thời gian hít vào thần kinh của bệnh nhân (TI thần kinh). Rối loạn đồng bộ máy thở của bệnh nhân có thể xảy ra khi có sự không khớp giữa TI thần kinh bệnh nhân và chiều dài chu kỳ, còn được gọi là TI máy thở.
Chu kỳ sớm (premature cycling) xảy ra khi TI thần kinh dài hơn TI máy thở. Hình thức không đồng bộ này có thể dẫn đến kích hoạt kép (double triggering). Trong tình huống này, bệnh nhân tiếp tục co thắt cơ hoành sau khi máy thở đã hết hít vào. Vì máy thở hiện đang ở giai đoạn thở ra (đường cơ sở), nên việc co thắt cơ hoành kéo dài và giảm áp lực đường thở gần sẽ ngay lập tức gây ra một nhịp thở khác (Hình 7.8).
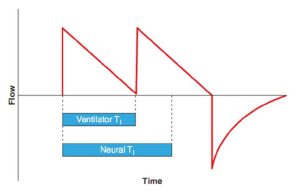
Trong thông khí kiểm soát thể tích, kích hoạt kép sẽ dẫn đến hai nhịp thở được đưa ra mà không thở ra ở giữa, về cơ bản là cung cấp một nhịp thở với gấp đôi thể tích khí lưu thông. Thể tích khí lưu thông lớn này có thể là vấn đề. Trong hội chứng suy hô hấp cấp tính, nó có thể dẫn đến volutrauma. Trong bệnh phổi tắc nghẽn, nó có thể làm nặng thêm tình trạng siêu bơm phồng.
Trong thông khí được kiểm soát áp lực, kích hoạt kép sẽ dẫn đến hai nhịp thở được đưa ra mà không thở ra ở giữa. Tuy nhiên, thể tích khí lưu thông của nhịp thở thứ hai sẽ thấp hơn rất nhiều và cần lưu lượng nhỏ để đạt được áp lực đường thở gần vì đã có không khí trong phổi từ hít vào trước đó.
Kích hoạt kép có thể được giải quyết bằng cách tăng TI máy thở. Trong thông khí kiểm soát thể tích, điều này có thể đạt được bằng cách giảm tốc độ lưu lượng hoặc bằng cách tăng thể tích khí lưu thông. Ngoài ra, có thể thêm tạm dừng hô hấp cuối thì hít vào – sau khi toàn bộ thể tích khí lưu thông đã được cung cấp và lưu lượng đã ngừng lại, van thở ra bị đóng lại và phổi vẫn ở mức bơm phồng hoàn toàn, trong đó nhịp thở khác không thể được kích hoạt. Trong thông khí kiểm soát áp lực, thời gian hít vào có thể được tăng lên. Trong thông khí hỗ trợ áp lực, kích hoạt kép không phải là một hiện tượng phổ biến vì biến chu kỳ cho PSV là lưu lượng (cụ thể là giảm dần đến một tỷ lệ phần trăm đã đặt của lưu lượng hít vào đỉnh). Cuối cùng, nếu cài đặt máy thở là tối ưu và các thay đổi sẽ làm tăng nguy cơ gây hại, có thể dùng thuốc an thần thêm hoặc thậm chí dùng thuốc giãn cơ.
Một hình thức kích hoạt kép khác là kích hoạt ngược (reverse triggering). Kích hoạt ngược xảy ra khi sự cung cấp nhịp thở kiểm soát bởi sự co thắt cơ hoành kích thích máy thở, dẫn đến việc kích hoạt nhịp thở khác ngay sau nhịp thở ban đầu. Một mô hình kích hoạt kép bao gồm một nhịp thở kiểm soát, theo sau là nhịp thở hỗ trợ, làm tăng sự nghi ngờ về kích hoạt ngược.
| Khái niệm chính # 6
Nghi ngờ kích hoạt ngược khi mô hình kích hoạt kép bao gồm nhịp thở kiểm soát ngay sau đó là nhịp thở hỗ trợ |
Chu kỳ bị trì hoãn (delayed cycling) xảy ra khi thời gian TI máy thở dài hơn TI thần kinh. Trong trường hợp này, máy thở vẫn còn trong hít vào khi bệnh nhân muốn thở ra. Trong một số trường hợp, điều này có thể dẫn đến sự khó chịu đáng kể của bệnh nhân và bệnh nhân có thể chủ động cố gắng thở ra trong khoảng thời gian khi có sự không phù hợp. Trong thông khí kiểm soát thể tích, hiện tượng này biểu hiện như một chổ nhô của đường cong áp lực ở cuối hít vào (Hình 7.9).
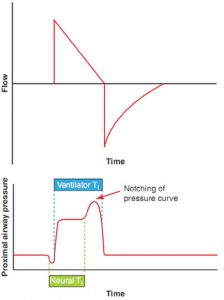
| Khái niệm chính # 7
• Kích hoạt kép: TI thần kinh> TI máy thở • Chu kỳ bị trì hoãn: TI thần kinh < TI máy thở |
Suggested Readings
1. Branson R, Blakeman T, Robinson B. Asynchrony and dyspnea. Respir Care. 2013;58:973–89.
2. Cairo J. Pilbeam’s mechanical ventilation: physiological and clinical applications. 5th ed. St. Louis: Mosby; 2012.
3. Gentile M. Cycling of the mechanical ventilator breath. Respir Care. 2011;56:52– 60.
4. Gilstrap D, MacIntyre N. Patient-ventilator interactions. Implications for clinical management. Am J Respir Crit Care Med. 2013;188:1058–68.
5. MacIntyre N, Branson R. Mechanical ventilation. 2nd ed. Philadelphia: Saunders; 2009.
6. Nilstestuen J, Hargett K. Using ventilator graphics to identify patient-ventilator asynchrony. Respir Care. 2005;52:202–34.
7. Tobin M, Lodato R. PEEP, auto-PEEP, and waterfalls. Chest. 1989;96:449–51.
8. Tobin M. Principles and practice of mechanical ventilation. 3rd ed. Beijing: McGraw-Hill; 2013.





