Bài viết Tiếp nhận bệnh nhân có một khối ở phần phụ là vấn đề phụ khoa phổ biến được biên dịch bởi Bs. Vũ Tài
1. Giới thiệu
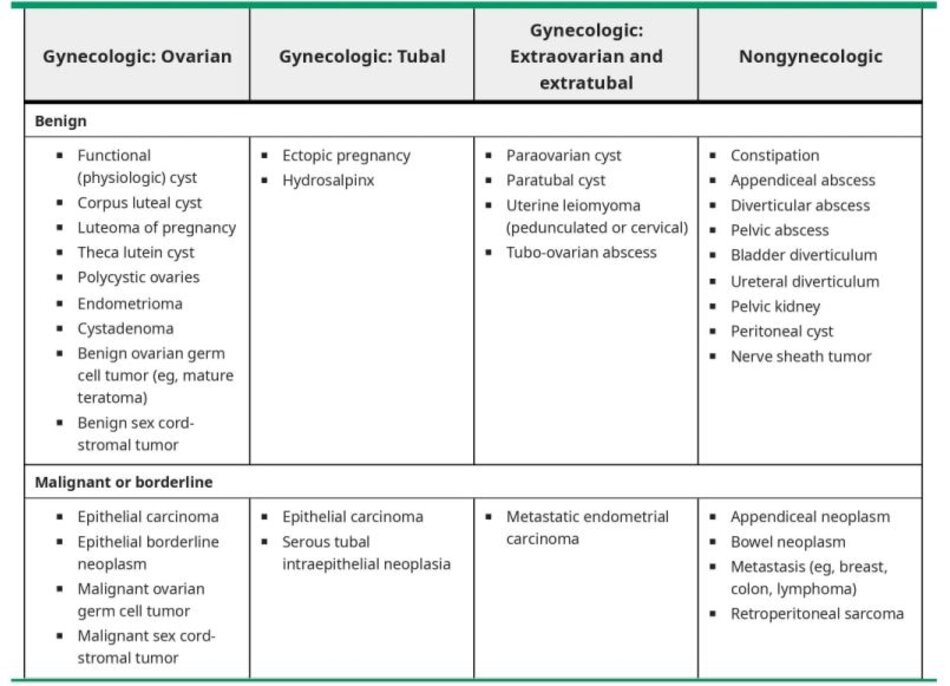
Khối ở phần phụ (khối ở buồng trứng, ống dẫn trứng hoặc các mô liên kết xung quanh) là một vấn đề phụ khoa phổ biến. Tại Hoa Kỳ, ước tính rằng có từ 5 đến 10% nguy cơ suốt đời đối với phụ nữ trải qua phẫu thuật vì nghi ngờ một khối ở buồng trứng [1]. Khối ở phần phụ có thể gặp ở phụ nữ thuộc mọi lứa tuổi, từ thai nhi đến người già, và có rất nhiều loại khối (H table 1). Mục tiêu đánh giá chính là giải quyết các tình trạng cấp tính (ví dụ, chửa ngoài tử cung) và xác định xem khối có phải là ác tính hay không.
Cách tiếp cận ban đầu và tổng quan về việc đánh giá bệnh nhân có một khối ở phần phụ được xem xét ở đây. Quản lý một khối ở phần phụ và các chủ đề liên quan khác được thảo luận riêng:
- (See “Differential diagnosis of the adnexal mass”.)
- (See “Ultrasound differentiation of benign versus malignant adnexal masses”.)
- (See “Serum biomarkers for evaluation of an adnexal mass for epithelial carcinoma of
the ovary, fallopian tube, or peritoneum”.) - (See “Management of an adnexal mass”.)
- (See “Ovarian cysts in infants, children, and adolescents”.)
2. Tỷ lệ hiện mắc
Khối ở phần phụ có thể gặp ở phụ nữ thuộc mọi lứa tuổi, từ’ thai nhi đến người già. Tỷ lệ hiện mắc được báo cáo rất khác nhau tùy thuộc vào dân số được nghiên cứu và các tiêu chí được sử dụng. Trong một mẫu ngẫu nhiên gồm 335 phụ nữ không có hiệu chứng từ 25 đến 40 tuổi, tỷ lệ tổn thương phần phụ khi khám siêu âm là 7,8% (tỷ lệ nang buồng trứng là 6,6%) [ 2J. Trong một series khác, siêu âm qua ngả âm đạo được thực hiện trên 8794 bệnh nhân sau mãn kinh không có triệu chứng như một phần của khám phụ khoa định kỳ của họ và 2,5% có nang phần phụ đơn thùy đơn thuần [ 3J. Một nghiên cứu trên 33.739 bệnh nhân trong Chương trình tầm soát ung thư buồng trứng của Đại học Kentucky cho kết quả tương tự [4].
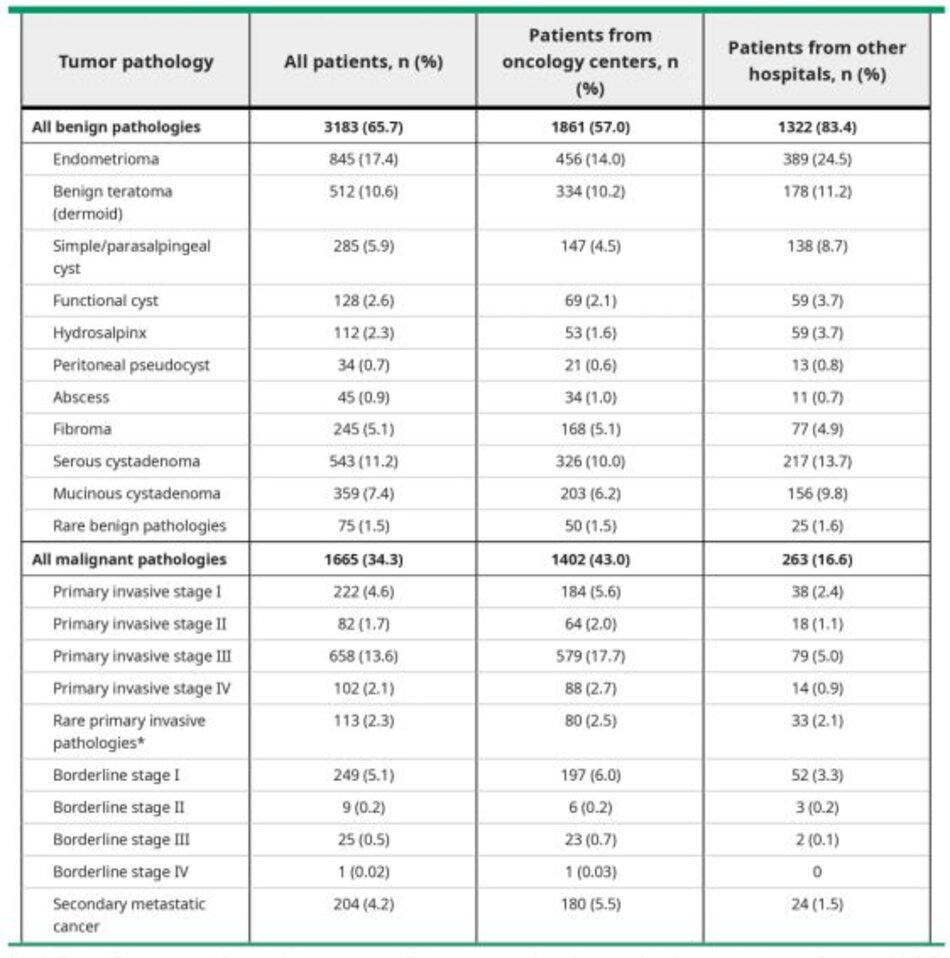
Một nghiên cún trên 600 phụ nữ cho thấy sự phân bố các loại mô học của các khối ở phần phụ (Stable 2)[5].
3. Tiếp cận lâm sàng
Mục tiêu đánh giá bệnh nhân có một khối ở phần phụ là xác định nguyên nhân có khả năng nhất gây ra khối đó. Quá trình này thường gặp nhiều thách thức, vì có nhiều loại khối ở phần phụ và chẩn đoán xác định thường phải đánh giá bằng phẫu thuật.
Đánh giá phần lớn được định hướng bởi vị trí giải phẫu của khối, tuổi và tình trạng sinh sản của bệnh nhân. Ví dụ, một khối đặc ở buồng trứng ở bệnh nhân sau mãn kinh làm gia tăng nghi ngờ ung thư buồng trứng. Ngoài ra, một khối ở ống dẫn trứng kèm theo đau và chảy máu ở bệnh nhân trong độ tuổi sinh sản cần phải thử thai ngay lập tức và loại trừ thai ngoài tử cung.
Loại trừ các tình trạng khẩn cấp hoặc bệnh lý ác tính – Khối ở phần phụ có thể là một vấn đề sức khỏe nghiêm trọng, một tình trạng cần can thiệp khẩn cấp (ví dụ: chửa ngoài tử cung, xoắn phần phụ) hoặc ung thư buồng trứng hoặc ống dẫn trứng (hoặc bệnh lý ác tính di căn do ung thư phúc mạc hoặc nguyên phát khác ). Đánh giá chung được thực hiện ban đầu để xác nhận sự hiện diện của khối và xác định những bệnh nhân cần phải đánh giá thêm về một tình trạng khẩn cấp hoặc bệnh lý ác tính. Đối với các bệnh nhân khác, đánh giá chung tiếp tục như đánh giá chẩn đoán. (See ‘General evaluation below and ‘Evaluation for urgent conditions below and ’Evaluation for malignancy below.)
Các đặc điểm lâm sàng của bệnh nhân có tình trạng khẩn cấp khá đặc hiệu (ví dụ: đau dữ dội, chảy máu ba tháng đầu, sốt), và những đặc điểm này chỉ đại diện cho một số ít bệnh nhân.
Tương tự, một số bệnh nhân có khối ở phần phụ cuối cùng sẽ được chẩn đoán là bệnh lý ác tính. Tuy nhiên, nhiều bệnh nhân sẽ cần phải trải qua một cuộc đánh giá để loại trừ hoàn toàn bệnh lý ác tính, có thể cần theo dõi bằng siêu âm vùng chậu trong một thời gian dài hoặc phẫu thuật thăm dò. Điều này là do bệnh lý ác tính phải được loại trừ đối với bất kỳ khối nào không rõ ràng là lành tính, bao gồm hầu hết các khối phức tạp (được đặc trưng trên siêu âm bởi các thành phần đặc, thành dày, có vách ngăn hoặc các dấu hiệu tăng âm khác).
Những bệnh nhân còn lại bao gồm những người có nang buồng trứng đơn thuần (đặc trưng trên siêu âm là cấu trúc dạng nang chứa đầy dịch trống âm với thành mỏng), các khối ở buồng trứng mà chẩn đoán trên siêu âm khá chắc chắn (u quái, u lạc nội mạc tử cung, nang xuất huyết) hoặc các khối ở phần phụ khác luôn luôn lành tính (ví dụ: nang cạnh buồng trứng hoặc cạnh ống dẫn trứng, u cơ trơn dây chằng rộng) ( @ table 1). (See “Ultrasound differentiation of benign versus malignant adnexal masses”.)
Vị trí giải phẫu – VỊ trí giải phẫu giúp thu hẹp chẩn đoán phân biệt. Hầu hết các khối ở phần phụ là buồng trứng, nhưng một số phát sinh từ ống dẫn trứng hoặc các mô hoặc cấu trúc xung quanh. Chẩn đoán phân biệt các khối ở phần phụ được liệt kê ngắn gọn ở đây và cũng được cho thấy trong bảng (B table 1)và được thảo luận chi tiết ở chủ đề riêng. (See ‘Imaging studies’ below and “Differential diagnosis of the adnexal mass”.)
Các khối ở buồng trứng bao gồm:
- Nang sinh lý (nang noãn hoặc hoàng thể)
- u buồng trứng lành tính (ví dụ: u lạc nội mạc tử cung, u quái trưởng thành [nang bì])
- Ung thư buồng trứng hoặc bệnh di căn do ung thư nguyên phát không phải buồng trứng
Một khối trong ống dẫn trứng có thể là:
- Chửa ngoài tử cung
- ứ dịch ống dẫn trứng
- Ung thư ống dẫn trứng
Buồng trứng và ống dẫn trứng được bao quanh bởi mạc treo buồng trứng hoặc mạc treo buồng trứng, mô liên kết tập trung dày đặc là một phần của dây chằng rộng. Một số khối ở phần phụ phát sinh từ các mô này. Ngoài ra, một số khối ở phần phụ bám vào phần phụ hoặc có nguồn gốc từ các cấu trúc lân cận:
- Nang cạnh buồng trứng hoặc cạnh ống dẫn trứng (see “Differential diagnosis of the adnexal mass”, section on ‘Paraovarian/paratubal cysts and tubal and broad ligament neoplasms’)
- Áp xe buồng trứng-ống dẫn trứng (see “Epidemiology, clinical manifestations, and diagnosis of tubo-ovarian abscess”)
- u cơ trơn dây chằng rộng (see “Uterine fibroids (leiomyomas): Epidemiology, clinical features, diagnosis, and natural history”, section on ’Terminology and location’)
Tuổi và tình trạng sinh sản – Các loại khối ở phần phụ khác nhau có khả năng phụ thuộc vào tuổi và tình trạng sinh sản của bệnh nhân.
Trẻ em và thanh thiếu niên – Các khối ở phần phụ ít gặp hơn ở trẻ em và thanh thiếu niên so với bệnh nhân trong độ tuổi sinh sản. Tuy nhiên, khi phát hiện khối ở phần phụ trong quần thể bệnh nhân này, có khả năng đáng kể gây xoắn phần phụ hoặc bệnh lý ác tính buồng trứng (khoảng 10 đến 20 %) [ 6-10 Ị. Các u xuất phát từ tế bào mầm là loại ung thư buồng trứng phổ biến nhất ở trẻ em và thanh thiếu niên, chiếm 35% so với 20% ở người lớn. Cách tiếp cận các khối ở phần phụ ở nhóm tuổi này được thảo luận chi tiết ở chủ đề riêng. (See “Ovarian cysts in infants, children, and adolescents”.)
Bệnh nhân tiền mãn kinh – Phần lớn các khối ở phần phụ xảy ra ở bệnh nhân trong độ tuổi sinh sản (bao gồm cả thanh thiếu niên sau khi có kinh nguyệt lần đầu tiên), và hầu hết các khối này là lành tính [ 11]. Đó là do cơ chế bệnh sinh của nhiều khối lành tính ở phần
phụ có liên quan đến chức năng sinh sản. Theo định nghĩa, căn nguyên liên quan đến thai nghén chỉ xảy ra ở bệnh nhân trong độ tuổi sinh sản. Nhiều loại khối ở phần phụ khác có liên quan đến chu kỳ kinh nguyệt hoặc hormone sinh sản (ví dụ: nang noãn, u lạc nội mạc tử cung) và thường được phát hiện ở nhóm bệnh nhân này. (See “Differential diagnosis of the adnexal mass”, section on ‘Premenopausal patients’.)
Ung thư buồng trứng hoặc ống dẫn trứng ít gặp ở bệnh nhân tiền mãn kinh hơn so với bệnh nhân sau mãn kinh, nhưng khả năng ác tính nên được xem xét ở tất cả bệnh nhân. Tỷ lệ mắc ung thư buồng trứng tăng theo tuổi (ví dụ: 1,8 đến 2,2 trên 100.000 phụ nữ từ 20 đến 29 tuổi so với 9,0 đến 15,2 trên 100.000 phụ nữ từ 40 đến 49 [ 12]). (See ‘Evaluation for malignancy below and “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Incidence and risk factors”, section on ‘Incidence’.)
Bệnh nhân mang thai – Có một số loại khối ở phần phụ có liên quan đến thai nghén. Chúng bao gồm (see “Differential diagnosis of the adnexal mass”, section on ‘Pregnancy- related’):
- Chửa ngoài tử cung và nang hoàng tuyến – Những nàng này chỉ xảy ra khi mang thai (See ‘Ectopic pregnancy below and “Adnexal mass in pregnancy”,section on ‘Benign neoplasms’.)
- Nang hoàng thể – Những nàng này tồn tại dài hơn trong thai kỳ và do đó có khả năng đạt kích thước lớn hơn và có thể bị xuất huyết, vỡ hoặc xoắn. Nếu hoàng thể được phẫu thuật cắt bỏ trong thời kỳ mang thai, có thể cần bổ sung progesterone, tùy thuộc vào tuổi thai. (See ‘Acute pelvic or abdominal pain below and “Adnexal mass in pregnancy”, section on ‘Management of corpus luteum’.)
- Nang hoàng tuyến – Những nàng này rất có thể xảy ra ở những bệnh nhân bị quá kích buồng trứng do gây rụng trứng để điều trị hiếm muộn hoặc bệnh nguyên bào nuôi thai kỳ (See “Pathogenesis, clinical manifestations, and diagnosis of ovarian hyperstimulation syndrome”, section on ‘Classification’.)
- Quản lý khối ở phần phụ trong thai kỳ được thảo luận ở chủ đề riêng. (See “Adnexal mass in pregnancy”.)
Bệnh nhân sau mãn kinh – Loại trừ bệnh lý ác tính là ưu tiên chính ở những bệnh nhân sau mãn kinh có khối ở phần phụ (tuổi chẩn đoán ung thư buồng trứng trung bình ở Hoa Kỳ là 63 tuổi) [ 12]. Nhiều bệnh nhân trong số này sẽ cần phải đánh giá phẫu thuật. (See ‘Evaluation for malignancy below and “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Incidence and risk factors”, section on ‘Incidence’.)
Tình trạng khẩn cấp (ví dụ, xoắn phần phụ, áp xe buồng trứng-ống dẫn trứng) cũng có thể xảy ra ở bệnh nhân sau mãn kinh, nhưng ít gặp hơn và có khả năng liên quan đến bệnh lý ác tính. (See ‘Evaluation for urgent conditions below.)
4. Đánh giá chung
Bệnh nhân có một khối ở phần phụ thường có các triệu chứng phụ khoa và một khối được xác định trên hình ảnh vùng chậu. Ngoài ra, ở nhiều bệnh nhân, một khối ở phần phụ được phát hiện tình cờ khi khám hoặc thực hiện các chẩn đoán hình ảnh vùng chậu.
Những bệnh nhân có khối ở phần phụ đã biết hoặc nghi ngờ phải được đánh giá chung để xác nhận sự hiện diện của khối và xác định đặc điểm của nó cũng như bất kỳ triệu chứng hoặc dấu hiệu nào có liên quan. Bệnh nhân nên được đánh giá các đặc điểm cho thấy cần can thiệp ngay lập tức hoặc gợi ý bệnh ác tính, và những bệnh nhân này nên được đánh giá có trọng tâm cho các tình trạng này. (See ‘Evaluation for urgent conditions’ below and ‘Evaluation for malignancy below.)
Bệnh sử – Đau hoặc tức nặng vùng chậu là triệu chứng phổ biến nhất liên quan đến khối ở phần phụ [ 13 ]. Một số bệnh nhân có biểu hiện chảy máu đường sinh dục. Ung thư buồng trứng có thể liên quan đến các triệu chứng vùng chậu hoặc bụng hoặc, đối với các loại mô học cụ thể (ví dụ, u xuất phát từ dây giới bào-mô đệm), với các triệu chứng liên quan đến việc sản xuất hormone bởi khối u.
Những bệnh nhân có các triệu chứng hoặc dấu hiệu gợi ý một khối ở phần phụ nên được khám và thực hiện các chẩn đoán hình ảnh vùng chậu để xác nhận xem có khối ở phần phụ hay không. (See ‘Physical examination below and ‘Imaging studies below.)
Đối với bệnh nhân có khối ở phần phụ đã biết, bác sĩ lâm sàng nên hỏi về các triệu chứng liên quan. Các dạng triệu chứng gợi ý một căn nguyên cụ thể giúp định hướng đánh giá hoặc xử trí thêm.
Nếu có đau hoặc tức nặng, các đặc điểm của cảm giác khó chịu phải được giải thích, bao gồm khởi phát có cấp tính hay không, vị trí, khoảng thời gian, liên tục hay từng cơn và liệu nó có liên quan đến bất kỳ yếu tố nào khác hay không (ví dụ, chu kỳ kinh nguyệt). Một khối ở phần phụ có liên quan đến cơn đau dữ dội, đặc biệt là khởi phát đột ngột, hoặc đau vùng chậu ở bệnh nhân mang thai cần phải đánh giá ngay. Mối quan hệ của các triệu chứng đau với các loại khối ở phần phụ cụ thể được thảo luận dưới đây. (See ‘Evaluation for urgent conditions below.)
Các khối lành tính không cần can thiệp ngay cũng có thể có biểu hiện đau vùng chậu. Ư hoặc nang sinh lý buồng trứng thường liên quan đến đau âm ỉ, đau nhức mà thường khu trú ở một bên của khối hoặc có thể không có triệu chứng, như đã nêu ở trên, u lạc nội mạc tử cung có thể liên quan đến đau bụng kinh hoặc đau khi giao hợp. (See “Differential diagnosis of the adnexal mass”, section on ‘Functional or corpus luteum cysts and “Differential diagnosis of the adnexal mass”, section on ‘Benign neoplasms and “Endometriosis: Pathogenesis, clinical features, and diagnosis”, section on ‘Patient presentation’.)
Bệnh nhân có khối ở phần phụ và chảy máu âm đạo và những người có thể có thai thì nên thử thai. Các loại khối ở phần phụ đặc biệt đối với thai nghén là chửa ngoài tử cung mà cần can thiệp khẩn cấp hoặc nang hoàng thể (See ‘Laboratory evaluation below and ‘First trimester bleeding or pain below.)
Bệnh nhân nên được hỏi về tiền sử sốt hoặc chảy dịch âm đạo. Những bệnh nhân than phiền sốt và chảy dịch âm đạo và phát hiện có một khối ở phần phụ nên được đánh giá xem có bị áp xe buồng trứng-ống dẫn trứng hay không. Sự kết hợp của một khối ở ống dẫn trứng và tiền sử bệnh viêm vùng chậu cũng có thể là biểu hiện của ứ dịch ống dẫn trứng. Chảy dịch thanh dịch-máu âm đạo dai dẳng không kèm theo sốt có liên quan đến ung thư ống dẫn trứng. (Sea ‘Fever Below and “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Clinical features and diagnosis”, section on ‘Pelvic and abdominal symptoms’.) Bệnh nhân cũng nên được hỏi về tiền sử hiếm muộn vì u lạc nội mạc tử cung hoặc ứ dịch ống dẫn trứng có thể góp phần gây hiếm muộn. Ngoài ra, hiếm muộn có liên quan đến sự gia nguy cơ mắc các khối u buồng trứng có khả năng ác tính thấp. (See “Treatment of infertility in females with endometriosis”and “Reproductive surgery for female infertility”, section on ‘Salpingectomy before in vitro fertilization and “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Incidence and risk factors”, section on ‘Infertility and infertility treatment’.)
Bệnh sử nên bao gồm các câu hỏi về các yếu tố nguy cơ và các triệu chứng liên quan đến ung thư buồng trứng hoặc ống dẫn trứng (in table 3). Ngoài các yếu tố nguy cơ khác, tuổi và tình trạng sinh sản cũng là những yếu tố quan trọng. (See ‘Age and reproductive status’ above and ‘Evaluation for malignancy below.)
Khám thực thể – Thực hiện khám kỹ càng vùng chậu để đánh giá một khối ở phần phụ ở bệnh nhân có triệu chứng và xác định các đặc điểm của nó. Các phương pháp khám vùng chậu ở người lớn và trẻ em được thảo luận chi tiết ở chủ đề riêng. (See “The gynecologic history and pelvic examination”, section on ‘Pelvic examination and “Gynecologic examination of the newborn and child”, section on ‘Evaluation of pelvic organs’.)
Phát hiện một khối ở phần phụ khi khám vùng chậu nên được đánh giá thêm bằng các phương tiện chẩn đoán hình ảnh vùng chậu. Hình ảnh có thể cho thấy một khối ở phần phụ, không có khối hoặc một khối xuất phát từ một vị trí giải phẫu khác ở đường sinh dục (ví dụ, u cơ trơn tử cung), đường tiêu hóa (ví dụ, u nhầy ruột thừa), hoặc đường tiết niệu (ví dụ: nang ống niệu rốn) hoặc các vị trí khác (ví dụ, các hạch bạch huyết mạc treo lớn). (See ‘Imaging studies’ below.)
Không có khối ở phần phụ khi khám không loại trừ hoàn toàn sự hiện diện của khối ở vùng chậu. Các khối nhỏ ở phần phụ khó có thể sờ thấy do vị trí giải phẫu sâu của buồng trứng. Ngoài ra, các khối lớn hơn có thể trôi ra ngoài tiểu khung và khó cảm nhận được. Ở các bệnh nhân sau mãn kinh thường không sờ thấy được buồng trứng, và việc phát hiện buồng trứng có thể sờ thấy được ở nhóm dân số này nên tiến hành các chẩn đoán hình ảnh vùng chậu để đánh giá khối u buồng trứng hoặc ống dẫn trứng.
Kích thước, mật độ và khả năng di động của khối, nếu có, cần được ghi nhận. Các đặc điểm gợi ý bệnh lý ác tính bao gồm một khối đặc không đều hoặc cố định hoặc kèm theo nốt ở cùng đồ sau. Mặt khác, u lạc nội mạc tử cung và áp xe buồng trứng-ống dẫn trứng là những tổn thương lành tính, có thể cố định và không đều. Nốt ở cùng đồ sau rất đáng ngờ đối với bệnh lý ác tính ở bệnh nhân sau mãn kinh, nhưng có thể là dấu hiệu của bệnh lạc nội mạc tử cung ở bệnh nhân tiền mãn kinh.
Bệnh nhân có bệnh lý viêm có biểu hiện đau khi sờ vào khối ở phần phụ (ví dụ, áp xe buồng trứng-ống dẫn trứng). Tuy nhiên, một số bệnh nhân có khối u ở buồng trứng cũng có biểu hiện đau khi khám vùng chậu.
Khám âm đạo-trực tràng được thực hiện để cho phép sờ thấy buồng trứng ở phía sau. Một khối ở trực tràng hoặc xét nghiệm máu ẩn trong phân dương tính thường không liên quan đến khối ở phần phụ. Nhũng phát hiện này cần được ghi nhận, nếu có, và đánh giá thêm về ung thư đại trực tràng hoặc các tình trạng khác, nếu thích hợp. Một khối ở trực tràng là phát hiện không thường gặp trong ung thư biểu mô buồng trứng (EOC) vì sự lan rộng trực tiếp qua lớp cơ là rất hiếm.
Hiếm gặp, chảy máu trực tràng có thể xảy ra trong trường hợp lạc nội mạc tử cung ở trực tràng hoặc ung thư tế bào sáng hoặc ung thư dạng nội mạc tử cung xuất phát từ việc làm tổ của mô nội mạc tử cung ở thành trực tràng. (See “Clinical presentation, diagnosis, and staging of colorectal cancer”and “Etiology of lower gastrointestinal bleeding in adults”and “Endometriosis: Clinical manifestations and diagnosis of rectovaginal or bowel disease”.)
Cũng có thể gặp các khối trước xương cùng. Khi khám thực thể, một khối trước xương cùng sẽ nằm sau trực tràng, trong khi một khối ở buồng trứng sẽ nằm trước trực tràng. Vị trí của khối sau đó có thể được xác nhận bằng các phương tiện chẩn đoán hình ảnh.
Khám bụng bao gồm đánh giá tình trạng chướng bụng, cổ trướng và / hoặc một khối ở bụng. Chẩn đoán bệnh lý ác tính gần như chắc chắn ở nhũng bệnh nhân có cả khối ở vùng chậu cố định, không đều và khối ở bụng hoặc cổ chướng.
Nếu nghi ngờ ác tính, cũng nên thăm khám các vị trí ung thư có thể di căn đến buồng trứng (ví dụ: dạ dày, đại trực tràng, vú). Nếu nghi ngờ ung thư buồng trứng từ trung bình đến cao, nên thăm khám thêm các vị trí di căn tiềm năng của EOC (trực tràng, gan, lách, phổi, hạch bẹn hoặc hạch thượng đòn). (See “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Clinical features and diagnosis”, section on ‘Assessing for metastatic disease’.)
Chẩn đoán hình ảnh – Đánh giá các khối ở phần phụ bằng siêu âm và các phương tiện chẩn đoán hình ảnh khác được thảo luận chi tiết ở chủ đề riêng. Một bản tóm tắt ngắn gọn được trình bày ở đây. (See “Ultrasound differentiation of benign versus malignant adnexal masses”.)
- Siêu âm vùng chậu – Siêu âm vùng chậu là nghiên cứu hình ảnh được lựa chọn để đánh giá một khối ở phần phụ. Siêu âm rẻ tiền hơn nhiều so với các phương tiện chẩn đoán hình ảnh khác và hiệu quả chẩn đoán của nó là tương tự [ 14 ].
Nên thực hiện cả siêu âm qua ngả âm đạo và qua thành bụng ở hầu hết các bệnh nhân.
Siêu âm qua thành bụng được dung nạp tốt hơn và hữu ích hơn trong việc quan sát các bệnh lý trong ổ bụng. Siêu âm qua ngả âm đạo cho hình ảnh các cấu trúc của khung chậu có độ phân giải cao với ít ảnh giả và không cần nhịn tiểu. Độ dày của nội mạc tử cung cũng nên được đánh giá vì nội mạc tử cung dày là một dấu hiệu dư thừa estrogen.
Chẩn đoán xác định loại khối ở phần phụ chỉ có thể được đưa ra bằng đánh giá mô học, không phải bằng chẩn đoán hình ảnh. Tuy nhiên, các nang buồng trứng đơn thuần, nang xuất huyết, u lạc nội mạc tử cung, u quái thường có các đặc điểm đặc trưng trên siêu âm có tính tiên đoán cao về chẩn đoán mô học.
- Chụp cộng hưởng từ (MRI) – MRI được sử dụng như một phương tiện chẩn đoán hình ảnh thứ hai để xác định xem có cần đánh giá phẫu thuật ở những bệnh nhân có khối ở buồng trứng với hình ảnh không xác định trên siêu âm (ví dụ: khối xuất huyết trong đó cục máu đông ở thành có thể xuất hiện đặc trên siêu âm, u quái trưởng thành với các đặc điểm không điển hình, u đặc buồng trứng) [15].
- Chụp cắt lớp vi tính (CT) – CT không phải là phương tiện chẩn đoán hình ảnh chính để đánh giá khối ở phần phụ. Nếu tình cờ phát hiện khối ở phần phụ trên CT, thường cần
làm thêm siêu âm qua ngả âm đạo độ phân giải cao để xác định rõ hơn các đặc điểm của khối. CT hoặc MRI được sử dụng như một phần của giai đoạn chưa xâm lấn ở bệnh nhân nghi ngờ ung thư buồng trứng. (See “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Clinical features and diagnosis”, section on ‘Assessing for metastatic disease’.)
Đánh giá cận lâm sàng – Đánh giá cận lâm sàng phụ thuộc vào bệnh cảnh lâm sàng:
- Thử thai với p- HCG trong nước tiểu hoặc huyết thanh nên được thực hiện ở bất kỳ bệnh nhân nào trong độ tuổi sinh sản có khối ở phần phụ.
- Cần xét nghiệm công thức máu toàn bộ nếu nghi ngờ thiếu máu do chảy máu trong bệnh cảnh chửa ngoài tử cung, nang buồng trứng vỡ hoặc xuất huyết, hoặc để đánh giá tình trạng tăng bạch cầu ở những bệnh nhân bị áp xe buồng trứng-ống dẫn trứng.
- Xét nghiệm cận lâm sàng để đánh giá bệnh lý ác tính hoặc hoạt động nội tiết tố được thảo luận dưới đây. (See ‘Laboratory studies below.)
5. Đánh gia các tình trạng khẩn cấp
Những bệnh nhân có biểu hiện khởi phát đau đột ngột dữ dội, chảy máu ba tháng đầu thai kỳ, hoặc sốt cần được đánh giá tại khoa cấp cứu hoặc cơ sở chăm sóc khẩn cấp khác.
Chảy máu hoặc đau trong ba tháng đầu thai kỳ – Các khối ở phần phụ được phát hiện trong giai đoạn đầu thai kỳ bao gồm chửa ngoài tử cung hoặc nang hoàng thể. Hoàng thể là một phát hiện bình thường và không liên quan đến đau hoặc chảy máu âm đạo. Hai khối này thường được phân biệt dễ dàng với siêu âm vùng chậu. (See “Differential diagnosis of the adnexal mass”, section on ‘Pregnancy-related’ and “Adnexal mass in pregnancy”, section on ‘Benign neoplasms’.)
Chửa ngoài tử cung – Phát hiện một khối ở phần phụ (không phù hợp với hoàng thể trên siêu âm) ở một bệnh nhân mang thai mà xác nhận không có thai trong tử cung, đặc biệt nếu kèm theo đau vùng chậu hoặc chảy máu âm đạo nên được coi là chửa ngoài tử’ cung cho đến khi chứng minh được tình trạng khác. Cần đánh giá và điều trị ngay lập tức tình trạng có thể đe dọa tính mạng này. Ống dẫn trứng là vị trí phổ biến nhất của thai ngoài tử cung, mặc dù cũng có thể xảy ra tình trạng thai ở buồng trứng.
Chẩn đoán và quản lý thai ngoài tử cung được thảo luận chi tiết ở chủ đề riêng. (See “Ectopic pregnancy: Clinical manifestations and diagnosis”and “Ultrasonography of pregnancy of unknown location”.)
Đau vùng chậu hoặc bụng cấp tính – Khởi phát đau đột ngột dữ dội ở bệnh nhân có một khối ở phần phụ có thể liên quan đến xoắn phần phụ, vỡ nang buồng trứng hoặc chửa ngoài tử cung vỡ.
Xoắn phần phụ – Xoắn phần phụ thường có khởi phát đau đột ngột dữ dội vùng chậu, và thường kèm theo buồn nôn và nôn. cần phải điều trị ngoại khoa khẩn cấp để tránh tổn thương do thiếu máu cục bộ và mất chức năng của buồng trứng và ống dẫn trứng.
Chẩn đoán và quản lý xoắn phần phụ được thảo luận chi tiết ở chủ đề riêng. (See “Ovarian and fallopian tube torsion”.)
Nang buồng trứng võ’ hoặc xuất huyết – Biểu hiện kinh điển của nang buồng trứng vỡ là khởi phát đau đột ngột dữ dội ở giữa chu kỳ kinh nguyệt ngay sau khi quan hệ tình dục. Ở những bệnh nhân phóng noãn, một nang noãn hình thành giữa chu kỳ, sau đó là một hoàng thể. Đây thường là những nang sinh lý. Các nàng này có nhiều khả năng vỡ trong giai đoạn hoàng thể và điều này có thể xảy ra tự phát hoặc được kích hoạt bởi hoạt động như quan hệ tình dục. Nang cũng có thể bị xuất huyết mà không vỡ. Chỉ cần can thiệp phẫu thuật ngay lập tức nếu lo ngại rằng chảy máu nhanh từ nang có thể gây thiếu máu hoặc huyết động không ổn định. Các bệnh nhân khác có thể được xử trí bằng cách quản lý đau và theo dõi tình trạng thoái triển của cơn đau và khối.
Chẩn đoán và quản lý nang buồng trứng vỡ được thảo luận chi tiết ở chủ đề riêng. (See “Evaluation and management of ruptured ovarian cyst”.)
Sốt – Bệnh nhân có khối ở phần phụ và sốt nên được đánh giá xem có bị áp xe buồng trứng- ống dẫn trứng hay không. Ngoài ra, biểu hiện này có thể là áp xe quanh ruột thừa hoặc áp xe túi thừa. Hiếm gặp, sốt liên quan đến xoắn phần phụ.
Áp xe buồng trứng-ống dẫn trứng – Biểu hiện kinh điển của áp xe buồng trứng-ống dẫn trứng bao gồm đau bụng dưới cấp tính, sốt, ớn lạnh, chảy dịch âm đạo và một khối ở phần phụ. Hình ảnh vùng chậu thường cho thấy một khối đa thùy phức tạp làm mất cấu trúc phần phụ bình thường, cần chẩn đoán và xử trí kịp thời để chẩn đoán hoặc tránh nhiễm khuẩn huyết và ngăn ngừa tổn thương thêm buồng trứng và ống dẫn trứng. Điều quan trọng cần lưu ý rằng nhiều bệnh nhân bị áp xe buồng trứng-ống dẫn trứng, đặc biệt là người già, không có triệu chứng.
Chẩn đoán và xử trí áp xe buồng trứng-ống dẫn trứng được thảo luận chi tiết ở chủ đề riêng. (See “Epidemiology, clinical manifestations, and diagnosis of tubo-ovarian abscess”and “Management and complications of tubo-ovarian abscess”.)
6. Đánh giá bệnh lý ác tính
Một trong những mục tiêu chính của đánh giá một khối ở phần phụ là xác định xem nó là lành tính hay ác tính.
Các loại khối ác tính ở phần phụ bao gồm (see “Differential diagnosis of the adnexal mass”):
- Ung thư buồng trứng – Loại mô học phổ biến nhất là ung thư biểu mô buồng trứng (EOC). Các loại ung thư buồng trứng khác bao gồm u xuất phát từ tế bào mầm và u xuất phát từ dây giới bào – mô đệm. (See “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Histopathology”.)
- Ung thư biểu mô ống dẫn trứng hoặc phúc mạc – Bệnh nhân bị ung thư biểu mô phúc mạc có thể có hoặc không có một khối ở phần phụ. EOC thanh dịch biệt hóa kém, ung thư biểu mô ống dẫn trứng và phúc mạc được coi là một thực thể lâm sàng duy nhất có biểu hiện lâm sàng và phương pháp điều trị chung và ngày càng có nhiều bằng chứng về bệnh sinh chung của chúng. Chúng tôi sẽ sử dụng thuật ngữ EOC để chỉ nhóm bệnh lý ác tính này trong cuộc thảo luận tiếp theo.
- Bệnh di căn từ một ung thư nguyên phát khác – Ung thư dạ dày và ung thư vú là bệnh lý ác tính phổ biến nhất di căn đến buồng trứng. (See “Differential diagnosis of the adnexal mass”, section on ‘Malignant neoplasms’.)
Loại trừ bệnh lý ác tính thường là một quá trình gồm hai giai đoạn. Đánh giá ban đầu được thực hiện để xác định mức độ nghi ngờ trên lâm sàng rằng một khối là ác tính. Nếu nghi ngờ ác tính, thực hiện phẫu thuật thăm dò để chẩn đoán xác định.
Khả năng một khối ở phần phụ là ác tính phụ thuộc chủ yếu vào một hoặc nhiều yếu tố sau:
- Kết quả chẩn đoán hình ảnh phù hợp với bệnh lý ác tính
- Tuổi hoặc tình trạng mãn kinh
- Các yếu tố nguy cơ
- Kết quả cận lâm sàng
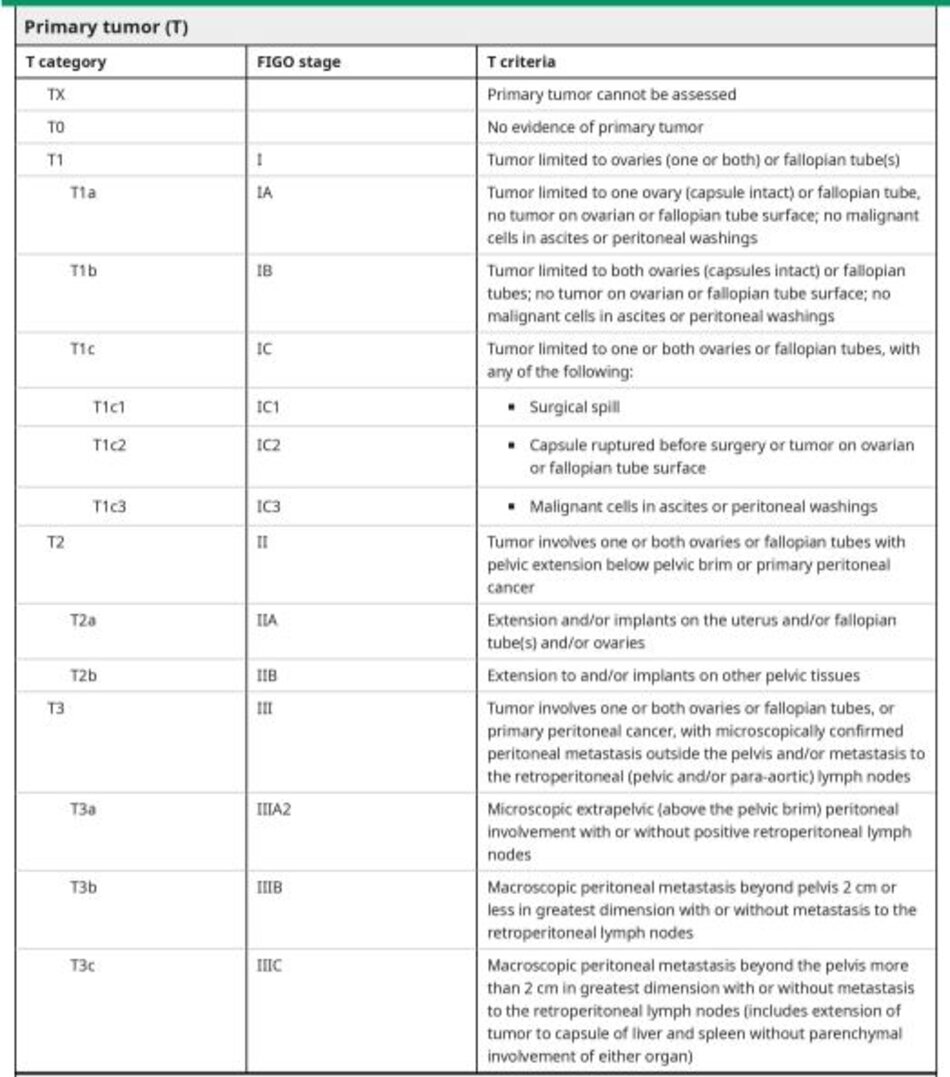
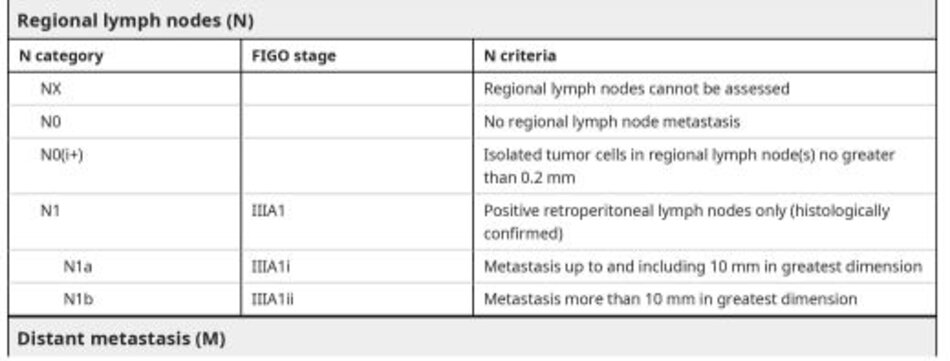
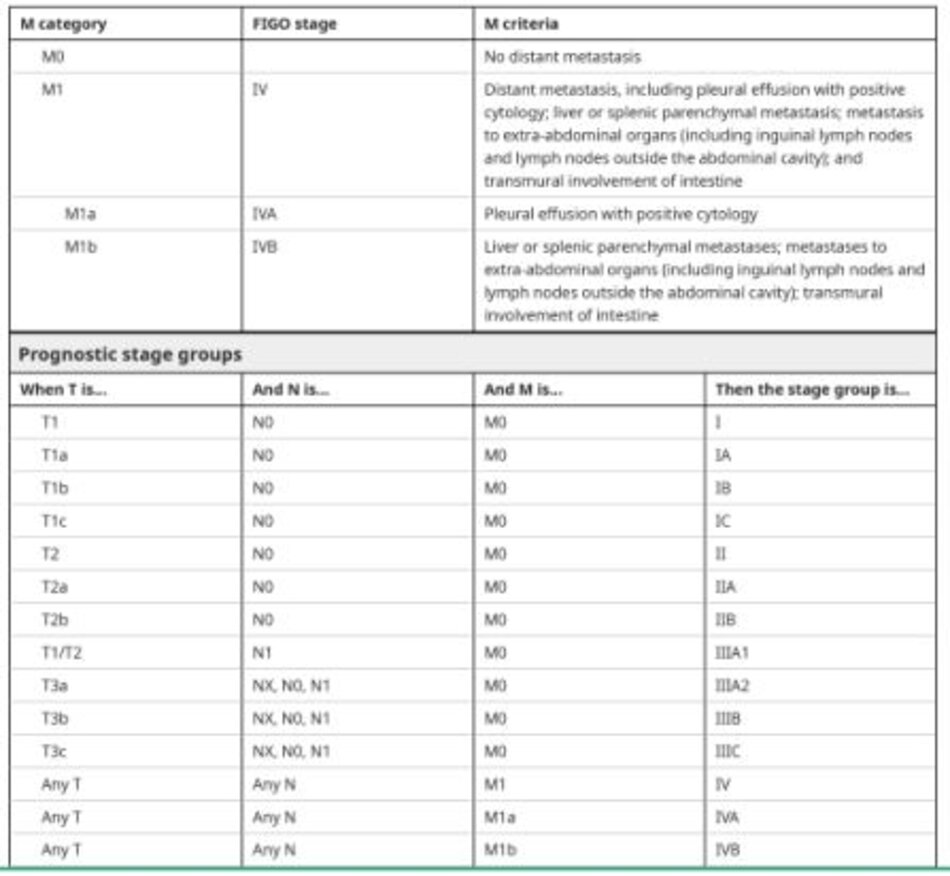
Nếu nghi ngờ bệnh lý ác tính dựa trên các yếu tố này, cần phải phẫu thuật thăm dò lấy mẫu bệnh phẩm để chẩn đoán mô học. Thật không may, không có kỹ thuật sinh thiết xâm lấn tối thiểu nào cho ung thư buồng trứng. Điều này là do những bệnh nhân mắc bệnh ở giai đoạn sớm (tức là không có tế bào ác tính trong dịch cổ trướng hoặc tế bào học phúc mạc) được hưởng lợi từ việc cắt bỏ nguyên vẹn khói ở phần phụ, vì khi mở khối dẫn đến giai đoạn tiến triển hơn và ảnh hưởng xấu đến tiên lượng (H table 4) [16,17].
Do đó, sinh thiết buồng trứng dưới hướng dẫn của phương tiện chẩn đoán hình ảnh không được thực hiện và thật không may, nhiều bệnh nhân trải qua các thủ thuật ngoại khoa để xác định một số ít bệnh nhân mắc bệnh lý ác tính. Ví dụ, trong một thử nghiệm ngẫu nhiên tầm soát ung thư buồng trứng lớn, trong số 570 bệnh nhân thực hiện đánh giá phẫu thuật vì nghi ngờ ung thư buồng trứng, phát hiện 20 trường hợp ác tính (3,5%) [ 18 ] (see “Oophorectomy and ovarian cystectomy”, section on ‘Spillage of malignant cells’). Neu khối ở phần phụ có thể được loại bỏ thành công mà không bị tổn thương thông qua kỹ thuật xâm lấn tối thiểu, thì điều này được ưu tiên.
Các quyết định liên quan đến việc đánh giá phẫu thuật được thảo luận chi tiết ở chủ đề riêng. (See “Management of an adnexal mass”.)
Tầm soát ung thư buồng trứng ở những bệnh nhân không có triệu chứng và không có khối ở phần phụ được thảo luận chi tiết ở chủ đề riêng. (See “Screening for ovarian cancer”.)
Đánh giá ban đầu – Mục tiêu của đánh giá ban đầu là xác định mức độ nghi ngờ bệnh lý ác tính trên lâm sàng.
Bệnh sử – Tuổi và tình trạng mãn kinh của bệnh nhân giúp định hướng quá trình đánh giá, với tỷ lệ ác tính cao nhất được phát hiện trong một khối ở phần phụ ở bệnh nhân sau mãn kinh hoặc trẻ em hoặc thanh thiếu niên, như đã thảo luận ở trên. (See ’Age and reproductive status above.)
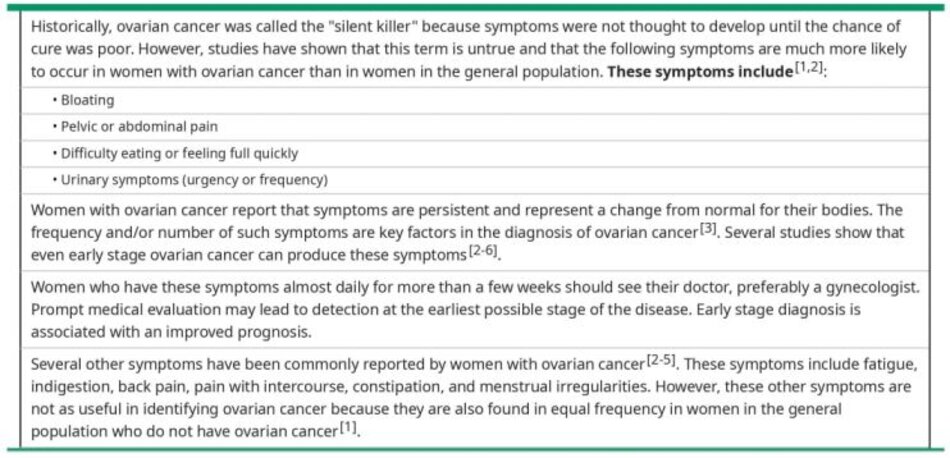
Bệnh nhân có khối ở phần phụ nên được hỏi về các triệu chứng liên quan đến ung thư buồng trứng. Bệnh nhân ung thư buồng trứng có thể có các triệu chứng đau hoặc tức nặng vùng chậu, bụng, đầy hơi, hoặc các triệu chứng về đường tiêu hóa hoặc tiết niệu (§ table 5). Các triệu chứng này thường ở mức độ nhẹ đến trung bình và phát triển trong khoảng thời gian vài tuần hoặc vài tháng.
Ngoài ra, ung thư buồng trứng thường không có triệu chứng hoặc biểu hiện ở giai đoạn tiến triển với một tình trạng cấp tính và các triệu chứng kèm theo (ví dụ: tắc ruột, tràn dịch màng phổi). Hiếm gặp, một khối ác tính có thể bị vỡ hoặc xoắn và có biểu hiện đau cấp tính.
Các u buồng trứng bài tiết hormon có thể có các triệu chứng liên quan đến dư thừa estrogen (chảy máu tử cung bất thường) hoặc dư thừa androgen (nam hóa hoặc rậm lông) (@ table 5). Các triệu chứng của ung thư buồng trứng được thảo luận chi tiết ở chủ đề riêng. (See “Early detection of epithelial ovarian cancer: Role of symptom recognition”and “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Clinical features and diagnosis”, section on ‘Clinical presentation and “Ovarian germ cell tumors: Pathology, epidemiology, clinical manifestations, and diagnosis”, section on ‘Clinical manifestations overview and “Sex cord-stromal tumors of the ovary: Epidemiology, clinical features, and diagnosis in adults”, section on ‘Clinical presentation and diagnostic considerations’.)
Sự hiện diện các yếu tố nguy cơ của EOC hoặc các loại mô học khác của ung thư buồng trứng là yếu tố quyết định chính khi nghi ngờ bệnh trên lâm sàng (@ table 3). Bệnh nhân có khối ở phần phụ nên được hỏi về tiền sử gia đình có ai bị ung thư buồng trứng, vú, tử’ cung hoặc đại tràng hay không.
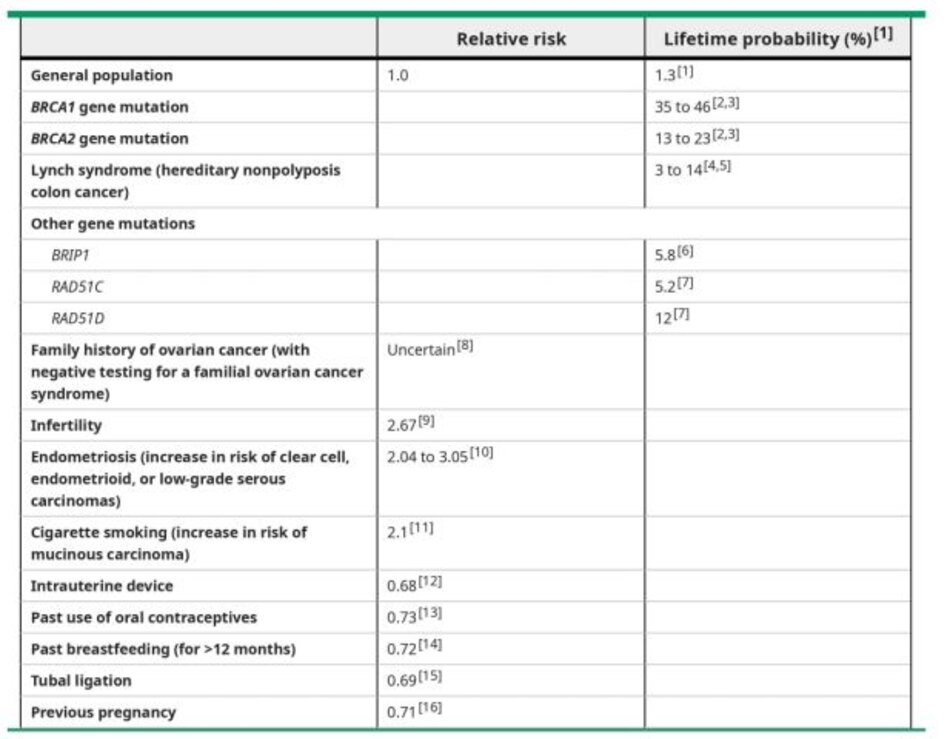
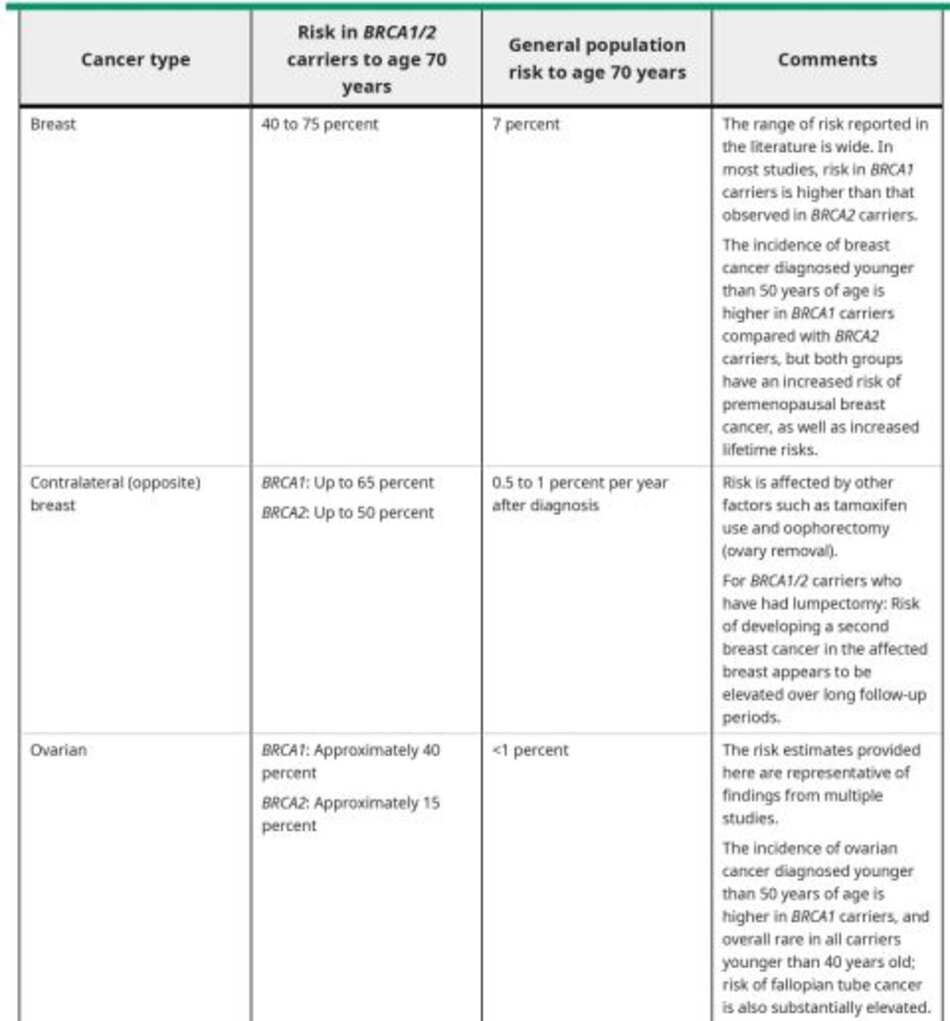
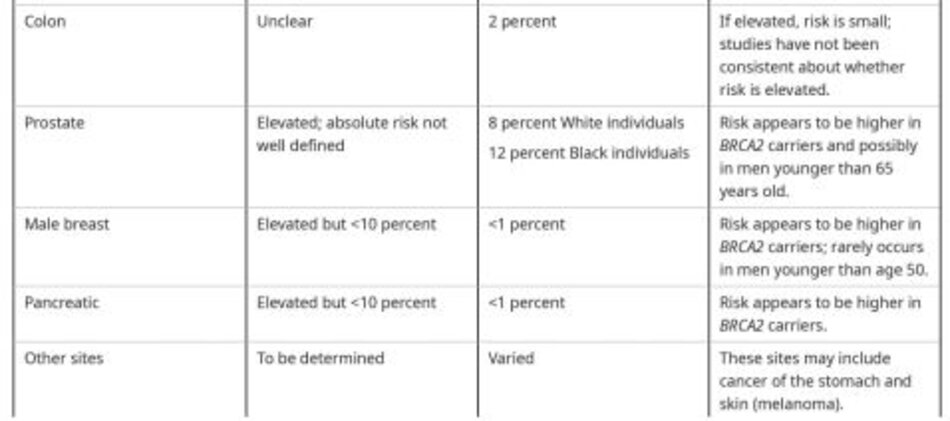
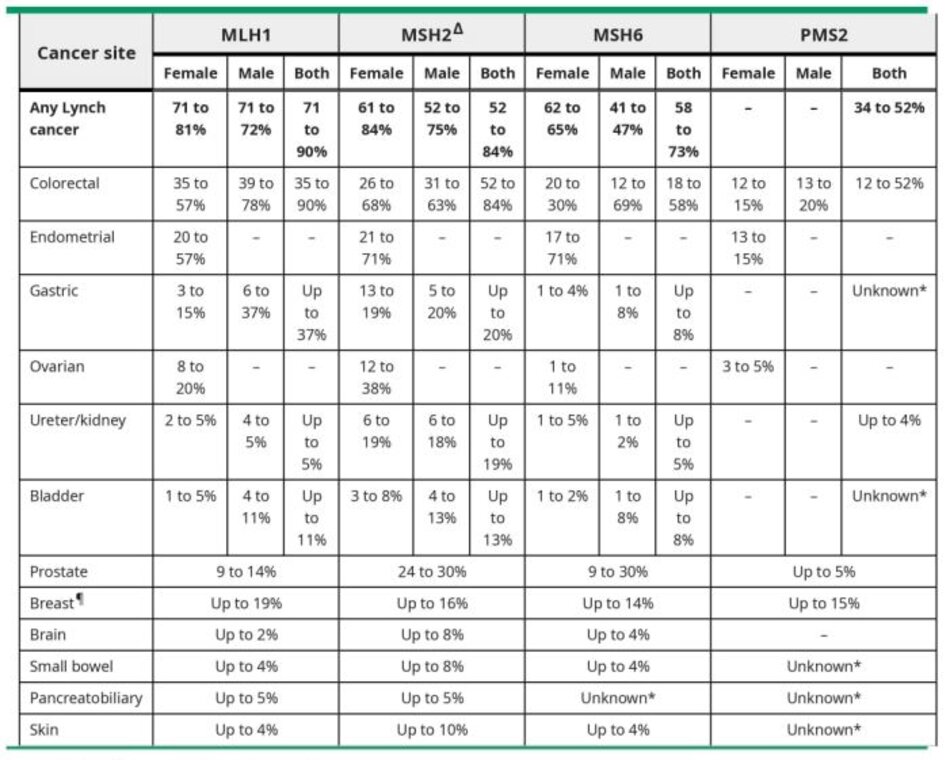
Những người có tiền sử gia đình gợi ý hội chứng ung thư buồng trứng di truyền ( đột biến gen BRCA hoặc hội chứng Lynch) nên được tư vấn về xét nghiệm di truyền. Bệnh nhân mắc hội chứng ung thư buồng trứng di truyền có nguy cơ bị ung thư buồng trứng cao hơn rất nhiều (@ table 6 and B table 7) và nên tiến hành đánh giá phẫu thuật nếu phát hiện bất kỳ khối nghi ngờ nào ở phần phụ. (See “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Incidence and risk factors”, section on ‘Probable risk factors and “Overview of hereditary breast and ovarian cancer syndromes associated with genes other than BRCA1/2″and “Lynch syndrome (hereditary nonpolyposis colorectal cancer): Clinical manifestations and diagnosis”.)
Khám thực thể – Các dấu hiệu khi khám thực thể có liên quan đến bệnh lý ác tính được thảo luận ở trên. (See ‘Physical examination above.)
Chẩn đoán hình ảnh – Siêu âm vùng chậu là nghiên cún hình ảnh đầu tiên để đánh giá một khối ở phần phụ [19].
Độ nhạy của siêu âm vùng chậu để chẩn đoán ung thư buồng trứng dao động từ 86 đến 91 % và độ đặc hiệu dao động từ 68 đến 83 % trong một phân tích gộp lớn [ 14]. Sử dụng nghiên cứu hình ảnh thứ hai sau khi siêu âm là hợp lý nếu bác sĩ lâm sàng không thể xác định được liệu đánh giá phẫu thuật có được đảm bảo khi dựa trên kết quả siêu âm và các thành phần khác của đánh giá ban đầu hay không. Hiệu suất chẩn đoán của siêu âm so với các phương tiện chẩn đoán hình ảnh khác được thảo luận chi tiết ở chủ đề riêng. (See “Ultrasound differentiation of benign versus malignant adnexal masses”.)
Các đặc điểm trên siêu âm gợi ý khối ác tính ở phần phụ [ 20 ] được thảo luận chi tiết ở chủ đề riêng. (See “Ultrasound differentiation of benign versus malignant adnexal masses”.)
Có thể cần các nghiên cứu hình ảnh khác để đánh giá ổ bụng hoặc các vị trí khác ở những bệnh nhân nghi ngờ ung thư buồng trứng di căn. (See “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Clinical features and diagnosis”, section on ‘Assessing for metastatic disease’.)
Các xét nghiệm cận lâm sàng – Các dấu ấn sinh học huyết thanh góp phần đánh giá một khối ở phần phụ cho bệnh lý ác tính; tuy nhiên, ứng dụng của chúng còn hạn chế.
Định lượng các dấu ấn sinh học trước phẫu thuật ở những bệnh nhân có thể bị ung thư buồng trứng có thêm một số nhiệm vụ. Mức nền được thiết lập để sử dụng cho việc theo dõi thêm trong và sau khi điều trị [ 11,21 1. Ngoài ra, các dấu ấn sinh học có thể có vai trò trong việc dự đoán liệu phẫu thuật cắt giảm u tối ưu có khả thi hay không [ 22 1. (See “Cancer of the ovary, fallopian tube, and peritoneum: Surgical cytoreduction”, section on ‘Predicting feasibility of cytoreduction’.)
Sử dụng các dấu ấn sinh học huyết thanh để tầm soát ung thư buồng trứng được thảo luận chi tiết ở chủ đề riêng. (See “Screening for ovarian cancer”, section on ‘Cancer antigen 125 (CA 125)’and “Screening for ovarian cancer”, section on ‘Other tests’.)
Dấu ấn huyết thanh cho ung thư biểu mô buồng trứng – CA 125 huyết thanh là xét nghiệm cận lâm sàng được sử dụng phổ biến nhất để đánh giá một khối ở buồng trứng cho EOC.
Trong thực hành, chúng tôi định lượng CA 125 ở tất cả bệnh nhân sau mãn kinh có khối ở phần phụ. Ở những bệnh nhân tiền mãn kinh, chúng tôi chỉ định lượng CA 125 huyết thanh nếu hình ảnh của khối trên siêu âm dấy lên nghi ngờ bệnh ác tính đủ để cho phép siêu âm lặp lại hoặc đánh giá phẫu thuật. Dấu ấn sinh học được sử dụng để quyết định có nên chuyển bệnh nhân bị nghi ngờ EOC đến bác sĩ ung thư phụ khoa là OVA1 và Risk of Malignancy Algorithm.
Lựa chọn dấu ấn sinh học huyết thanh và sử dụng dấu ấn sinh học trong quản lý bệnh nhân có khối ở phần phụ được thảo luận chi tiết ở chủ đề riêng. (See “Serum biomarkers for evaluation of an adnexal mass for epithelial carcinoma of the ovary, fallopian tube, or peritoneum”and “Management of an adnexal mass”, section on ‘Suspected malignancy or uncertain etiology’.)
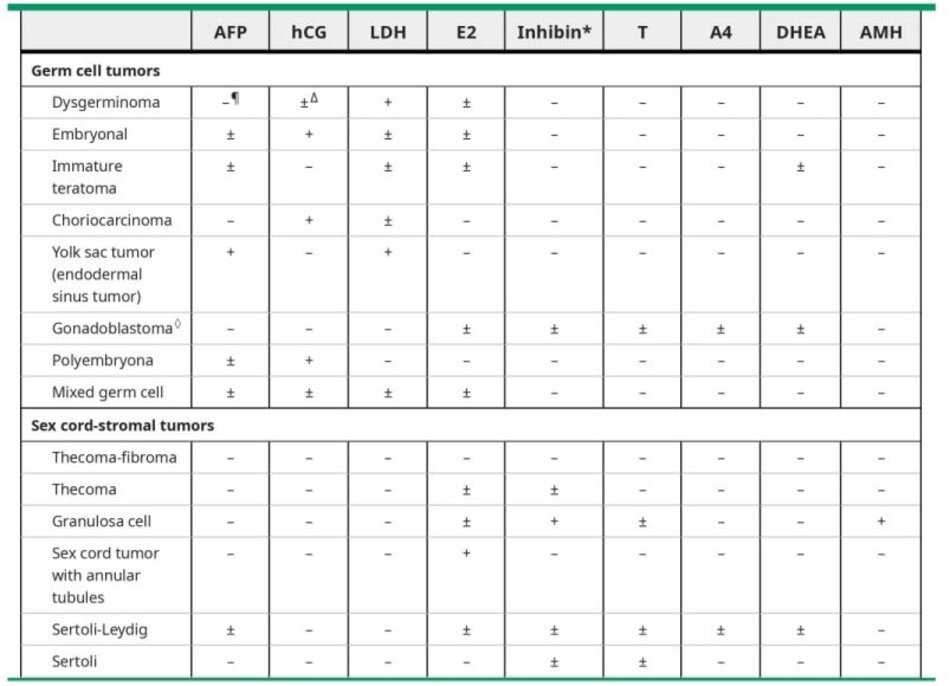
Dấu ấn huyết thanh cho các loại mô học khác – u xuất phát từ tế bào mầm và dây giới bào – mô đệm có thể bài tiết hormon hoặc các chất khác mà có thể được phát hiện trước phẫu thuật để góp phần đánh giá chẩn đoán. Tuy nhiên, trong nhiều trường hợp, chẩn đoán các loại mô học này chỉ được đưa ra khi đánh giá mô bệnh học của buồng trứng sau phẫu thuật. Các dấu ấn huyết thanh liên quan đến các loại mô học này được thể hiện trong bảng table 8).
Các bệnh cảnh lâm sàng trong đó các dấu ấn cho các khối u này nên được xét nghiệm bao gồm:
- Trẻ em hoặc thanh thiếu niên có một khối ở phần phụ vì mô học của khối u buồng trứng có khả năng nhất là u xuất phát từ bào mầm trong quần thể này. Chúng tôi kiểm tra các dấu ấn liên quan đến u xuất phát từ tế bào mầm, bao gồm HCG, lactate dehydrogenase và alpha-fetoprotein, thêm testosterone toàn phần và dehydroepiandrosterone nếu trẻ bị nam hóa và estradiol, hormone hoàng thể hóa và hormone kích thích nang trứng nếu trẻ dậy thì sớm. Nồng độ estradiol rất cao, có liên quan đến ức chế gonadotropin, thường là dấu hiệu của dậy thì sớm ngoại vi, như từ một u buồng trứng. (See “Definition, etiology, and evaluation of precocious puberty”and “Evaluation of premenopausal women with hirsutism”.)
- Những bệnh nhân có khối ở phần phụ có các triệu chứng hoặc dấu hiệu thừa estrogen (chảy máu tử cung bất thường) hoặc thừa androgen (nam hóa hoặc rậm lông) có thể có u xuất phát từ tế bào mầm hoặc dây giới bào- mô đệm. Ở những bệnh nhân có các triệu chứng do tác dụng của nội tiết, cần làm xét nghiệm nội tiết thích hợp (estradiol, testosterone toàn phần).
Chẩn đoán các tình trạng này được thảo luận chi tiết ở chủ đề riêng. (See “Ovarian germ cell tumors: Pathology, epidemiology, clinical manifestations, and diagnosis”, section on ’Diagnosis overview and “Sex cord-stromal tumors of the ovary: Epidemiology, clinical features, and diagnosis in adults”, section on ’Diagnosis’.)
Phẫu thuật thăm dò – Phẫu thuật thăm dò được thực hiện nếu đánh giá ban đầu dẫn đến đủ nghi ngờ khối ở phần phụ là ác tính. Đánh giá phẫu thuật cho phép chẩn đoán mô học xác định. Nếu là bệnh lý ác tính, bác sĩ phẫu thuật có thể tiến hành phân giai đoạn và phẫu thuật cắt giảm u. Các bước của thủ thuật này được thảo luận chi tiết ở chủ đề riêng. (See “Epithelial carcinoma of the ovary, fallopian tube, and peritoneum: Surgical staging”and “Management of an adnexal mass”, section on ‘Surgery’.)
Theo dõi liên tục – Những bệnh nhân có khả năng mắc ung thư buồng trứng thấp, nhưng chưa được loại trừ 1 hoàn toàn, nên được quản lý bằng cách theo dõi liên tục với siêu âm vùng chậu nối tiếp và nếu thích hợp, dấu ấn khối u huyết thanh. Không có bằng chứng để xác định cách tiếp cận nào tốt nhất để theo dõi một khối ở buồng trứng. Một cách tiếp cận được trình bày chi tiết ở chủ đề riêng biệt. (See “Management of an adnexal mass”, section on ‘Surveillance’.)
7. Chuyển đến bác sĩ chuyên khoa
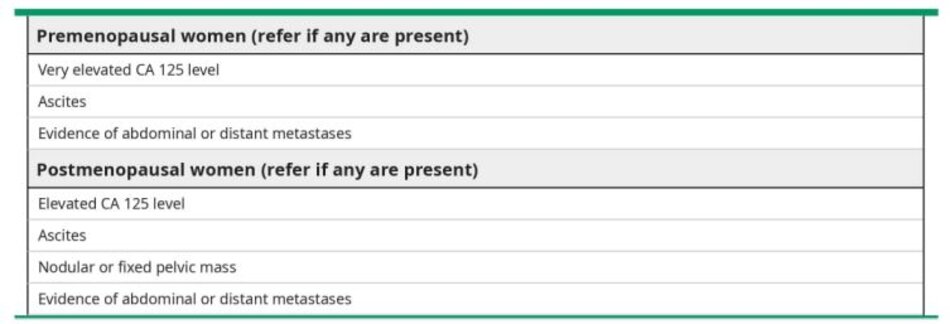
Những bệnh nhân có khối phức tạp ở phần phụ, các dấu hiệu gợi ý ung thư biểu mô buồng trứng di căn (EOC), ung thư biểu mô ống dẫn trứng hoặc phúc mạc, hoặc xét nghiệm cận lâm sàng gợi ý ung thư buồng trứng (ví dụ, CA 125 huyết thanh tăng cao) nên được chuyển đến bác sĩ chuyên khoa ung thư phụ khoa để đánh giá thêm.
Những bệnh nhân có nghi ngờ cao về EOC nên được chuyển đến bác sĩ chuyên khoa ung thư phụ khoa. Có bằng chứng cho thấy tiên lượng được cải thiện khi phân giai đoạn EOC và phẫu thuật cắt giảm u được thực hiện bởi bác sĩ chuyên khoa ung thư phụ khoa. Tiêu chí để chuyển đến một bác sĩ ung thư phụ khoa được thể hiện trong bảng và được thảo luận chi tiết ở chủ đề riêng table 9). (See “Management of an adnexal mass”, section on ‘Referral to a specialist’.)
8. Tóm tắt và khuyến cáo
- Khối ở phần phụ (khối ở buồng trứng, ống dẫn trứng hoặc mô liên kết xung quanh) là một vấn đề phụ khoa phổ biến. Khối ở phần phụ có thể gặp ở phụ nữ thuộc mọi lứa tuổi, từ thai nhi cho đến người già và có nhiều nguyên nhân khác nhau (E table 1). (See ‘Introduction Above.)
- Một số bệnh nhân có một khối ở phần phụ có các triệu chứng hoặc dấu hiệu khi khám thực thể. Đau hoặc tức nặng vùng chậu là triệu chứng phổ biến nhất của một khối ở phần phụ. Các triệu chứng hoặc dấu hiệu tiềm ẩn khác bao gồm chảy máu đường sinh dục bất thường, chướng bụng, cổ chướng hoặc rậm lông. Nhiều khối ở phần phụ không có triệu chứng và các khối này được khám phá như một phát hiện tình cờ trên hình ảnh vùng chậu. (See ‘Medical history*above.)
- Mục tiêu đánh giá bệnh nhân có một khối ở phần phụ là để xác định nguyên nhân có khả năng nhất gây ra khối đó. Quá trình đánh giá bao gồm:
- Đánh giá chung để xác nhận sự hiện diện và vị trí giải phẫu của khối và xác định bất kỳ triệu chứng hoặc dấu hiệu thực thể nào có liên quan. (See ‘General evaluation 1 above.)
- Đánh giá có trọng tâm các tình trạng cần điều trị ngay lập tức đối với những bệnh nhân có biểu hiện chảy máu trong ba tháng đầu thai kỳ, đau cấp tính hoặc sốt. (See ‘Evaluation for urgent conditions above.)
- Đánh giá có trọng tâm để loại trừ bệnh lý ác tính nếu kết quả đánh giá chung làm dấy lên nghi ngờ khối ở phần phụ là ác tính. (See ‘Evaluation for malignancy above.)
- Bệnh sử bao gồm các câu hỏi về triệu chứng liên quan đến khối ở phần phụ và các yếu tố nguy cơ của ung thư buồng trứng hoặc ống dẫn trứng ( ii table 3). Thực hiện khám kỹ càng vùng chậu để đánh giá một khối ở phần phụ và xác định các đặc điểm của nó. Các đặc điểm gợi ý bệnh lý ác tính bao gồm một khối đặc không đều hoặc cố định hoặc kèm theo nốt ở cùng đồ sau. Mặt khác, một số tổn thương lành tính cũng có thể có các đặc điểm này. (See ‘Medical history’ above and ‘Physical examination above.)
- Siêu âm vùng chậu là nghiên cứu hình ảnh đầu tiên để đánh giá một khối ở phần phụ. Siêu âm rẻ hơn nhiều so với các phương tiện chẩn đoán hình ảnh khác và hiệu suất chẩn đoán của nó là tương tự. Sử dụng nghiên cứu hình ảnh thứ hai sau siêu âm là hợp lý nếu bác sĩ lâm sàng không thể xác định được liệu đánh giá phẫu thuật có được đảm bảo khi dựa trên kết quả siêu âm và các thành phần khác của đánh giá ban đầu hay không [ 20]■ (See ‘Imaging studies above.)
- Đánh giá cận lâm sàng bao gồm thử thai ở bệnh nhân trong độ tuổi sinh sản và các xét nghiệm để đánh giá bệnh lý ác tính hoặc các tình trạng khác. (See ‘Laboratory evaluation above.)
9. References
1. National Institutes of Health Consensus Development Conference statement. Ovarian cancer: screening, treatment, and follow-up. Gynecol Oncol 1994; 55:S4.
2. Borqfeldt c, Andolf E, Transvaqinal sonographic ovarian findings in a random sample of women 25-40 years old. Ultrasound Obstet Gynecol 1999; 13:345.
3. Castillo G, Alcazar JL, Jurado M. Natural history of sonographically detected simple unilocular adnexal cysts in asymptomatic postmenopausal women. Gynecol Oncol 2004; 92:965.
4. Pavlik EJ, Ueland FR, Miller RW, et al. Frequency and disposition of ovarian abnormalities followed with serial transvaqinal ultrasonography. Obstet Gynecol 2013; 122:210.
5. Guerriero s, Alcazar JL, Aịossa s, et al. Comparison of conventional color Doppler imaging and power doppler imaging for the diagnosis of ovarian cancer: results of a European study. Gynecol Oncol 2001; 83:299.
6. You w, Dainty LA, Rose GS, et al. Gynecologic malignancies in women aged less than
25 years. Obstet Gynecol 2005; 105:1405.
7. Oltmann sc, Garcia N, Barber R, et al. Can we preoperatively risk stratify ovarian masses for malignancy? J Pediatr Surg 2010; 45:130.
8. Cass DL, Hawkins E, Brandt ML, et al. Surgery for ovarian masses in infants, children, and adolescents: 102 consecutive patients treated in a 15-year period. J Pediatr Surg 2001; 36:693.
9. Brown MF, Hebra A, McGeehin K, Ross AJ 3rd. Ovarian masses in children: a review of 91 cases of malignant and benign masses. J Pediatr Surg 1993; 28:930.
10. Hassan E, Creatsas G, Deligeorolgou E, Michalas s. Ovarian tumors during childhood and adolescence. A clinicopathological study. Eur J Gynaecol Oncol 1999; 20:124.
11. American College of Obstetricians and Gynecologists. ACOG Practice
Bulletin. Management of adnexal masses. Obstet Gynecol 2007; 110:201.
12. http://seer.cancer.gov/ (Accessed on September 07, 2012).
13. Givens V, Mitchell GE, Harraway-Smith c, et al. Diagnosis and management of adnexal masses. Am Fam Physician 2009; 80:815.
14. Myers ER, Bastian LA, Havrilesky LJ, et al. Management of Adnexal Mass. Evidence Repor t/Technology Assessment No.130 (Prepared by the Duke Evidence-based Practice Center under Contract No. 290-02-0025). AHRQ Publication No. 06-E004, Agency for Healthcare Research and Quality, Rockville, MD February 2006.
15. Spencer JA, Ghattamaneni s. MR imaging of the sonographically indeterminate adnexal mass. Radiology 2010; 256:677.
16. Webb MJ, Decker DG, Mussey E, Williams TJ. Factor influencing survival in stage I ovarian cancer. Am J Obstet Gynecol 1973; 116:222.
17. Sainz de la Cuesta R, Goff BA, Fuller AF Jr, et al. Prognostic importance of intraoperative rupture of malignant ovarian epithelial neoplasms. Obstet Gynecol 1994; 84:1.
18. Buys ss, Partridge E, Greene MH, et al. Ovarian cancer screening in the Prostate, Lung, Colorectal and Ovarian (PLCO) cancer screening trial: findings from the initial screen of a randomized trial. Am J Obstet Gynecol 2005; 193:1630.
19. van Nagell JR Jr, Miller RW. Evaluation and Management of Ultrasonographically
Detected Ovarian Tumors in Asymptomatic Women. Obstet Gynecol 2016; 127:848.
20. IOTA Simple Rules and SRrisk calculator to diagnose ovarian cancer https://www.iotagroup.org/iota-models-software/iota-simple-rules-and-srrisk-calculator-diagnose-ovarian-c ancer (Accessed on March 20, 2019).
21. American College of Obstetricians and Gynecologists Committee on Gynecologic
Practice. Committee Opinion No. 477: the role of the obstetrician-gynecologist in the early detection of epithelial ovarian cancer. Obstet Gynecol 2011; 117:742.
22. Kang s, Kim TJ, Nam BH, et al. Preoperative serum CA-125 levels and risk of suboptimal cytoreduction in ovarian cancer: a meta-analysis. J Surg Oncol 2010; 101:13.

![[Review] Khám phá 4 thuốc làm chậm và trì hoãn kinh nguyệt hiệu quả nhất hiện nay](https://www.healcentral.org/wp-content/uploads/2022/09/thuoc-tri-hoan-kinh-nguyet-218x150.jpg)