Biên dịch: Khoa Điều trị Rối loạn nhịp Trung tâm tim mạch – Bệnh viện Chợ Rẫy
Chẩn đoán
Khuyến cáo chẩn đoán rung nhĩ:
➢ Bằng chứng ghi nhận điện tâm đồ rung nhĩ là cần thiết để thiết lập chẩn đoán rung nhĩ AF.
➢ Ghi điện tâm đồ 12 chuyển đạo hoặc theo dõi điện tâm đồ một chuyển đạo ≥ 30 giây cho thấy nhịp tim mà không có sóng P lặp lại rõ ràng và khoảng thời gian RR không đều (khi dẫn truyền nhĩ thất không bị tổn thương) là đủ để chẩn đoán rung nhĩ trên lâm sàng
Mô tả đặc điểm của AF, bao gồm đánh giá lâm sàng về:
❖ Nguy cơ Đột quỵ
❖ Độ nặng triệu chứng
❖ Mức Độ thường xuyên
❖ Đánh giá bệnh nền
Xem xét ở tất cả bệnh nhân AF, để hợp lý hóa việc đánh giá bệnh nhân AF ở các cấp độ chăm sóc sức khỏe khác nhau, thông báo cho các chiến lược quyết định điều trị nhằm hướng tới việc quản lý tối ưu bệnh nhân AF (I)
Phân loại
| Phân loại | Định nghĩa |
| Rung nhĩ chẩn đoán lần đầu | Rung nhĩ chưa được chẩn đoán lúc trước, không tính tới thời gian và mức độ nặng của triệu chứng được cho là do rung nhĩ |
| Rung nhĩ cơn | Rung nhĩ tự ra cơn hoặc ra cơn với sự can thiệp trong vòng 7 ngày từ lúc khởi phát. |
| Rung nhĩ bền bỉ | Rung nhĩ kéo dài liên tục > 7 ngày, kể các cơn chấm dứt bởi chuyển nhịp sau 7 ngày |
| Rung nhĩ dai dẳng | Rung nhĩ kéo dài >12 tháng |
| Rung nhĩ mạn tính | Rung nhĩ mạn tính là khi bác sĩ và bệnh nhân cùng chấp nhận việc không thể chuyển nhịp và/hoặc duy trì nhịp xoang.Rung nhĩ mạn tính thể hiện thái độ của bác sĩ và bệnh nhân hơn là thuộc tính sinh lý bệnh của rung nhĩ. Thuật ngữ này không nên được sử dụng khi bác sĩ có dự định kiểm soát nhịp với các thuốc chống loạn nhịp, cắt đốt điện sinh lý. Trong bối cảnh cần can thiệp với chiến lược kiểm soát nhịp, rung nhĩ được phân loại lại thành rung nhĩ dai dẳng |
Tầm soát
➢ Sàng lọc AF, các cá nhân được sàng lọc cần được thông báo về tầm quan trọng và ý nghĩa điều trị. (I)
➢ Chẩn đoán xác định AF trong các trường hợp tầm soát có AF chỉ được thiết lập sau khi bác sĩ xem xét bản ghi điện tâm đồ một chuyển đạo ≥ 30 giây hoặc ECG 12 chuyển đạo và xác nhận rằng nó hiển thị AF.
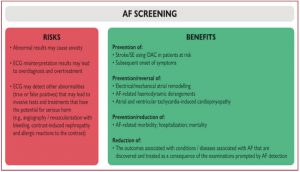
Các công cụ có thể dử dụng để tầm soát rung nhĩ:
| Sensitivity | Specificity | |
| Pulse taking | 87-97% | 70-81% |
| Automated BP monitors | 93-100% | 86-92% |
| Single lead ECG | 94-98% | 76-95% |
| Smartphone apps | 91.5-98.5% | 91.4-100% |
| Watches | 97-99% | 83-94% |
Các khuyến cáo mới
Khuyến cáo về quản lý tổng hợp AF:
➢ Nên thường xuyên thu thập các kết cục lâm sàng báo cáo bởi bệnh nhân để đo lường sự thành công trong điều trị và cải thiện việc chăm sóc bệnh nhân.
Quản lí điều trị bệnh nhân rung nhĩ: Mô hình ABC
A: ANTICOAGULATION/ AVOID STROKE
Trong điều trị rung nhĩ một trong những vấn đề cần xem xét là phòng ngừa thuyên tắc do huyết khối. Tuy nhiên trước khi tiến hành sử dụng thuốc kháng dông, cần tiến hành đánh giá phân tầng và nguy cơ của bệnh nhân. Việc này bao gồm đánh giá :
❖ Nguy cơ thuyên tắc đột quỵ ( Thang điểm CHA 2 DS 2 -VASc)
❖ Nguy cơ chảy máu ( Thang điểm HAS-BLED)
Điều trị
Để đánh giá nguy cơ thuyên tắc và đột quỵ não cần tiến hành đánh giá thang điểm CHA2DS2-VACs
Tiến hành điều trị kháng đông:
Nữ>=3 đểm (Khuyến cáo loại I)
Nam >=2 điểm (Khuyến cáo loại I)
Hoặc Nam=1 điểm (Khuyến cáo loại IIa) Nữ= 2 điểm (Khuyến cáo loại IIa)

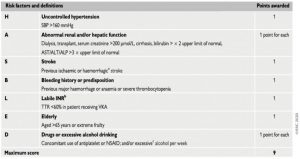
Song song với việc đánh giá nguy cơ thuyên tắc huyết khối cũng cần đánh giá nguy cơ chảy máu ở bệnh nhân rung nhĩ :
Để đánh giá chuẩn về nguy cơ chảy máu, thang HAS-BLED nên được xem xét để giúp giải quyết các yêu tố nguy cơ có thể cải thiện, và xác định những bệnh nhân có nguy cơ chảy máu cao (điểm HAS- BLED ≥ 3) để xem xét và theo dõi lâm sàng sớm và thường xuyên hơn.
Nên đánh giá lại nguy cơ đột quỵ và chảy máu trong các khoảng thời gian định kỳ để thông báo về các quyết định điều trị (ví dụ: bắt đầu OAC ở bệnh nhân không còn ở nhóm nguy cơ đột quỵ thấp) và giải quyết các yếu tố nguy cơ chảy máu có thể cải thiện được
Khuyến cáo để phòng ngừa các biến cố thuyên tắc huyết khối trong AF
➢ Ở những bệnh nhân AF lần đầu có nguy cơ đột quỵ thấp, nên đánh giá lại nguy cơ đột quỵ đầu tiên sau 4 – 6 tháng.
➢ Nguy cơ chảy máu ước tính, trong trường hợp không có chống chỉ định tuyệt đối với OAC, tự nó không nên hướng dẫn các quyết định điều trị sử dụng OAC để ngăn ngừa đột quỵ
➢ Thể AF (tức là phát hiện lần đầu, kịch phát, dai dẳng, dai dẳng lâu dài, vĩnh viễn) không phải là điều kiện để chỉ định điều trị dự phòng huyết khối
B: BETTER SYMPTOMS CONTROL
Một phần quan trọng của điều trị rung nhĩ là việc tiến hành kiểm soát triệu chứng của rung nhĩ. Chiến lược điều trị triệu chứng rung nhĩ bao gồm:
➢ Kiểm soát tần số
➢ Kiểm soát nhịp
Mục tiêu điều trị: Không có sự khác biệt về kết cục của việc điều trị kiểm soát chặt chẽ tần số đáp ứng thất ở mức < 80 và <110 nhịp/phút. Vì vậy với các bằng chứng hiện tại cho phép duy trì đáp ứng thất ở mức <110 lần/phút
Các thuốc có thể sử dụng để kiểm soát tần số đáp ứng thất bao gồm:
• Ức chế beta
• Ức chế kênh calci Non-DHP
• Digoxin
• Amiodarone
Tuỳ theo bối cảnh lâm sàng, huyết động, bệnh đồng mắc mà các loại thuốc này có thể được ưu tiên sử dụng ở những nhóm bệnh nhân khác nhau.
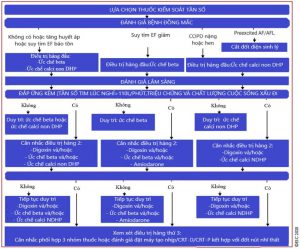
Chiến lược kiểm soát nhịp dùng để chỉ các phương pháp điều trị nhằm phục hồi và duy trì nhịp xoang. Chiến lược này có thể là sự phối hợp của nhiều phương pháp:
➢ Chuyển nhịp
➢ Điều trị thuốc chống loạn nhịp
➢ Cắt đốt điện sinh lý
➢ Điều trị phòng ngừa
Chuyển nhịp được khuyến cáo thực hiện để cải thiện triệu chứng và chất lượng cuộc sống ở bệnh nhân rung nhĩ có triệu chứng (khuyến cáo nhóm I)
Chuyển nhịp có thể tiến hành cấp cứu hoặc theo chương trình tuỳ vào tình trạng huyết động của bệnh nhân. Chuyển nhịp có thể tiến hành bằng
➢ Shock điện: tiến hành tiền mê bệnh nhân sau đó shock điện để chuyển nhịp
➢ Chuyển nhịp bằng thuốc: tuỳ theo bệnh lý đồng mắc của bệnh nhân mà có thể tiến hành chuyển nhịp bằng các nhóm thuốc khác nhau
| Thuốc | Liều lượng | Chỉ định và chống chỉ định |
| Flecanide | 200-300 mg uống
2 mg/kg trong 10 phút tiêm tĩnh mạch |
Không nên sử dụng ở những bệnh nhân có bệnh tim thiếu máu cục bộ, bệnh tim cấu trúc
Có thể gây tụt huyết áp, cuồng nhĩ dẫn truyền 1:1 Có thể gây kéo dài QRS |
| Amiodarone | 5-7mg/kg trong 1-2 giờ tiêm tĩnh mạch | Có thể gây viêm tĩnh mạch ( tránh dùng đường tĩnh mạch trên 24 tiếng)
Có thể gây nhịp chậm, blốc nhĩ thất và kéo dài khoảng QT |
| Propanfenone | 450-600mg uống | Không nên sử dụng ở những bệnh nhân có bệnh tim thiếu máu cục bộ bệnh tim cấu trúc
Có thể gây tụt huyết áp, cuồng nhĩ dẫn truyền 1:1 |
| Vernakalant | 3mg/kg trong 10 phút tiêm tĩnh mạch | Không nên sử dụng ở bệnh nhân tăng huyết áp, vừa can thiệp mạch vành,hẹp van động mạch chủ nặng |
Khuyến cáo chuyển nhịp
➢ Chuyển nhịp bằng thuốc chỉ nên thực hiện ở bệnh nhân rung nhĩ ổn định về huyết động, sau khi cân nhắc nguy cơ tắc động mạch do huyết khối
➢ Ở bệnh nhân có kèm suy nút xoang, rối loạn dẫn truyền nhĩ thất, hoặc có khoảng QTc kéo dài (>500ms), không nên tiến hành chuyển nhịp, chỉ trừ khi đã cân nhắc cẩn thận về nguy cơ loạn nhịp và nhịp chậm
Bên cạnh chuyển nhịp bằng thuốc với các kỹ thuật can thiệp can thiệp ngày càng phát triển đa dạng, một trong các vấn đề cần được quan tâm là cắt đốt rung nhĩ bằng catheter
➢Cắt đốt bằng catheter các tĩnh mạch phổi nên được xem xét như phương pháp điều trị kiểm soát nhịp hàng thứ nhất để cái thiện triệu chứng ở bệnh nhân:
✓ Rung nhĩ cơn có triệu chứng
✓ Rung nhĩ dai dẳng mà không có kèm các nguy cơ tái phát chủ yếu, cắt đốt được xem xét như một phương pháp thay thế điều trị với thuốc chống loạn nhịp nhóm I và nhóm III, cần cân nhắc lựa chọn của bệnh nhân nguy cơ và lợi ích
➢ Để đưa đến quyết định cắt đốt điện rung nhĩ, nên cân nhắc nguy cơ thủ thuật cũng như nguy cơ tái phát và tư vấn, thảo luận kỹ với bệnh nhân
➢ Cắt đốt điện sinh lý các tĩnh mạch phổi lần 2 nên được cân nhắc ở bệnh nhân tái phát rung nhĩ nhưng có sự cải thiện đáng kể triệu chứng sau lần cắt đốt đầu
➢ Cắt đốt các tĩnh mạch phổi bằng catheter nên được xem xét để kiểm soát nhịp ở bệnh nhân thất bại hoặc không dung nạp với các thuốc ức chế beta để cải thiện triệu chứng do rung nhĩ tái phát ở bệnh nhân rung nhĩ cơn hoặc rung nhĩ dai dẳng
➢ Cắt đốt thêm với các sang thương khác với tĩnh mạch phổi ( các vùng có điện thế thấp, điện thế phân mảnh, các ổ ngoại lai khác, các rotors) có thể được xem xét, tuy nhiên các phương pháp này vẫn chưa được xem xét và nghiên cứu kỹ.
➢ Kiểm soát chặt chẽ các yếu tố nguy cơ và tránh các yếu tố khởi phát được khuyến cáo như một phần của chiến lược kiểm soát nhịp
➢ Bên cạnh các biện pháp chuyển nhịp, cắt đốt điện sinh lý, một trong nhưng vấn đề rất quan trọng cần là việc kiểm soát chặt chẽ các yếu tố nguy cơ và tránh các yếu tố khởi phát.
➢ Đây cũng được xem là một phần rất quan trọng của chiến lược kiểm soát nhịp ở bệnh nhân rung nhĩ.
➢ Một trong các vấn đề cần chú trọng trong thực hành lâm sàng là việc sử dụng kháng đông đối với bệnh nhân trước và sau chuyển nhịp.
➢ Cần nhấn mạnh với bệnh nhân việc diều trị nghiêm ngặt và liên tục rung nhĩ với NOAC trước và sau khi chuyển nhịp
➢ Ở bệnh nhân rung nhĩ >24 tiếng chuẩn bị chuyển nhịp, cần điều trị với thuốc kháng đông them tối thiểu 4 tuần ngay cả khi đã chuyển thành công về nhịp xoang ( sau 4 tuần việc quyết định tiếp tục duy trì thuốc hay không phụ thuộc vào nguy cơ thuyên tắc đột quỵ)
➢ Ở bệnh nhân rung nhĩ xác định < 24 tiếng (khác với hướng dẫn trước cho phép chuyển nhịp rung nhĩ khởi phát < 48 tiếng), và nguy cơ thuyên tắc thấp ( CHA2DS2-VASc bằng 0 ở nam và 1 ở nữ) có thể cân nhắc không dùng kháng đông 4 tuần sau chuyển nhịp.
Ở bệnh nhân rung nhĩ có nguy cơ thuyên tắc và không sử dụng OAC trước thủ thuật, cần tiên hành khởi động điều trị thuốc kháng đông trước cắt đốt:
✓ Cần điều trị OAC ít nhất 3 tuần trước đốt, hoặc
✓ Siêu âm tim qua thực quản để loại trù huyết khối tiểu nhĩ trái
Ở bệnh nhân rung nhĩ tiến hành cắt đốt, nếu đã và đang điều trị kháng đông với kháng vitamin K, dabigatran, endoxaban, nên tiến hành cắt đốt mà không ngưng các loại thuốc này
| Một trong các phương pháp điều trị kiểm soát nhịp ở bệnh nhân rung nhĩ là điều trị bằng thuốc chống loạn nhip dài hạn | |
| Yếu tố cần cân nhắc | Tiêu chuẩn |
| Chỉ định sử dụng thuốc chống loạn nhịp (AAD) |
|
| Khi nào bắt đầu sử dụng AAD | Thường không sử dụng ở lần phát hiện bệnh đâu tiên. Tuy nhiên việc sử dụng thuốc có thể hỗ trợ cho việc chuyển nhịp |
| Nên lựa chọn như thế nào giữa các loại thuốc | Cần cân nhắc nguy cơ sinh loạn nhịp và tổn thương cơ quan do thuốc Cần cân nhắc:
Các nguy cơ này có thể thay đổi diễn tiến theo thời gian |
| Cách để giảm thiểu nguy cơ sinh loạn nhịp | Đánh giá ECG sau điều trị, theo dõi chức năng cơ quan định kỳ (amiodarone), Holter điện tâm đồ để theo dõi, tránh phối hợp nhiều thuốc AAD |
| Đánh giá hiệu quả | Đánh giá gánh nặng rung nhĩ ( hỏi về các đợt không triệu chứng) |
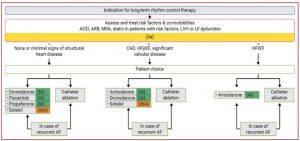
Các nhóm thuốc chống loạn nhịp có thể sử dụng để kiểm soát nhịp và duy trì nhịp xoang
➢ Amiodarone
➢ Flacanide
➢ Propanfenone
➢ Dronedarone
➢ Sotalol
➢ Disopyramide
➢ Ở bệnh nhân rung nhĩ được điều trị dài hạn với flecanide, nên xem xét phối hợp thêm nhóm thuốc ức chế nút nhĩ thất (nếu có thể dung nạp) ( do một trong các tác dụng của flecanide có thể gây ra cơn cuồng nhĩ dẫn truyền nhĩ thất 1:1 nên có thể phối hợp thêm thuốc ức chế beta hoặc ức chế kênh can-xi non-DHP)
➢ Sotalol có thể xem xét sử dụng kiểm soát nhịp dài hạn ở bệnh nhân có chức năng thất trái bình thường hoặc có kèm bệnh cơ tim thiếu máu cục bộ nếu có thể theo dõi sát khoảng QT, CrCl, và các yếu tố sinh loạn nhịp khác
C: CARDIOVASCULAR RISK FACTORS AND CONCOMITANT DISEASES: DETECTION AND MANAGEMENT (CÁC YẾU TỐ NGUY CƠ TIM MẠCH VÀ BỆNH LÝ ĐỒNG MẮC: PHÁT HIỆN VÀ ĐIỀU TRỊ)
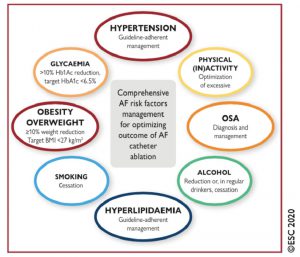
Khuyến cáo can thiệp lối sống và kiểm soát các yếu tố nguy cơ và bệnh đông mắc
➢ Phát hiện và quản lý điều trị các yếu tố nguy cơ và bệnh lý đồng mắc là một phần của chiến lược điều trị rung nhĩ tổng quát.
➢ Thay đổi các thói quen có hại cho sức khỏe và điều trị tối ưu các bệnh lý đồng mắc được khuyến cáo nhằm giảm gánh nặng và độ nặng bệnh lý
➢ Tầm soát rung nhĩ được khuyến cáo ở bệnh nhân tăng huyết áp
➢ Tầm soát rung nhĩ được khuyến cáo ở bệnh nhân có hội chứng ngưng thở khi ngủ
Các trường hợp đặc biệt
Khuyến cáo bệnh nhân rung nhĩ kèm hội chứng vành cấp, can thiệp mạch vành qua da, hoặc hội chứng vành mạn
➢ Bệnh nhân rung nhĩ có hội chứng vành cấp, sau khi can thiệp mạch vành thành công, có thể ngưng sớm ̣(< 1 tuần) aspirin và tiếp tục điều trị với 1 kháng đông và 1 thuốc ức chế P2Y12 kéo dài tới 12 tháng nếu nguy cơ tắc stent thấp, và nguy cơ xuất huyết cao hơn nguy cơ tắc stent, bất kể loại stent được sử dụng
➢ Bệnh nhân hội chứng vành mạn, sau khi can thiệp mạch vành thành công, có thể ngưng sớm ̣(< 1 tuần) aspirin và tiếp tục điều trị với 1 kháng đông và clopidogrel kéo dài tới 6 tháng nếu nguy cơ tắc stent thấp, và nguy cơ xuất huyết cao hơn nguy cơ tắc stent, bất kể loại stent được sử dụng
Khuyến cáo điều trị xuất huyết tiến triển ở bệnh nhân đang dùng kháng đông uống
➢ Khối phức hợp prothrombin chứa 4 yếu tố đông máu ( 4 factor prothormbin complex concentrates) nên được xem xét sử dụng ở bệnh nhân rung nhĩ điều trị với kháng vitamin K có biến chứng xuất huyết nặng.
Khuyến cáo điều trị quản lý rung nhĩ trong thai kỳ
➢ Điều trị cấp tính.
❖ Nếu bệnh nhân nữ có thai và bệnh cơ tim phì đại, chuyển nhịp nên được cân nhắc với rung nhĩ dai dẳng.
❖ Nếu bệnh nhân rung nhĩ không kèm bệnh tim cấu trúc,ibutilide hoặc flecanide nên được xem xét để cắt cơn rung nhĩ
➢ Điều trị mạn tính
❖ Nếu thất bại với các thuốc ức chế nút nhĩ thất, flecanide, propafenone hoặc sotalol nên được xem xét để phòng ngừa rung nhĩ.
❖ Digoxin hoặc verapamil nên được xem xét sử dụng để kiểm soát tần số
Khuyến cáo điều trị bệnh nhân rung nhĩ hậu phẫu
➢ OAC kéo dài để phòng ngừa huyết khối nên được xem xét ở bệnh nhân có nguy cơ đột quỵ với tình trạng rung nhĩ hậu phẫu thuật không phải tim mạch, dựa trên đánh giá lợi ích tổng quát chung cũng như lựa chọn của bệnh nhân
➢ Ức chế beta không nên được sử dụng một cách thường quy để phòng ngừa rung nhĩ hậu phẫu ở bệnh nhân sau phẫu thuật không phải bệnh lý tim mạch.
Khuyến cáo về sự khác biệt rung nhĩ về giới tính
➢ Bệnh nhân nữ rung nhĩ cơn hoặc rung nhĩ dai dẳng có triệu chứng cần nên được can thiệp kịp thời để bệnh nhân có thể tiếp cận với các phương pháp điều trị kiểm soát nhịp, bao gồm cả cắt đốt điện sinh lý.(IIa)
Những điểm chính cần lưu ý
(1) Chẩn đoán xác định rung nhĩ cần có điện tim 12 chuyển đạo ghi nhận rung nhĩ hoặc môt chuyển đạo điện tim rung nhĩ ≥ 30 giây
(2) Mô tả đặc điểm của rung nhĩ, bao gồm đánh giá lâm sàng về nguy cơ đột quỵ, tình trạng triệu chứng, gánh nặng của rung nhĩ và đánh giá chất bệnh lý nền, giúp cải thiện việc điều trị cá thể hóa cho bệnh nhân rung nhĩ.
(3) Các công cụ và công nghệ mới để sàng lọc và phát hiện rung nhĩ chẳng hạn như cấy ghép (vi mô) và thiết bị đeo ngoài làm tăng đáng kể cơ hội chẩn đoán ở những bệnh nhân có nguy cơ rung nhĩ. Tuy nhiên, các quy trình quản lý phù hợp dựa trên các công cụ này vẫn chưa được xác định đầy đủ.
(4) Quản lý tổng thể toàn diện bệnh nhân rung nhĩ là cần thiết để cải thiện kết cục chung của bệnh nhân
(5) Các giá trị của bệnh nhân cần được xem xét khi ra quyết định điều trị và đưa vào các quy trình quản lý rung nhĩ; đánh giá môt cách có tổ chức các báo cáo kết cục của bệnh nhân là một yếu tố quan trọng để xác định và đanh giá thành công của điều trị.
(6) Quy trình ABC giúp sắp xếp hợp lý việc chăm sóc tổng hợp bệnh nhân rung nhĩ qua các cấp độ chăm sóc sức khỏe và giữa các chuyên khoa khác nhau.
(7) Đánh giá một cách có tổ chức, dựa vào lâm sàng, và theo điểm số về nguy cơ thuyên tắc huyết khối của mỗi cá nhân, sử dụng thang điểm CHA2DS2-VASc, nên được thực hiện như bước đầu tiên trong quản lý nguy cơ thuyên tắc huyết khối tối ưu ở bệnh nhân rung nhĩ.
(8) Bệnh nhân rung nhĩ có các yếu tố nguy cơ đột quỵ cần được điều trị bằng OAC để phòng ngừa đột quỵ. Ở những bệnh nhân đủ điều kiện NOAC, NOAC được ưu tiên hơn VKA.
(9) Đánh giá nguy cơ chảy máu dựa trên các thang điểm số có cấu trúc chính thứ, ví dụ như thang điểm HAS-BLED, giúp xác định các yếu tố nguy cơ chảy máu không thể cải thiện và giải quyết các yếu tố nguy cơ chảy máu có thể sửa đổi ở bệnh nhân rung nhĩ.
(10) Dù nguy cơ chảy máu tăng cao cũng không nên tự động ngưng OAC ở bệnh nhân rung nhĩ có nguy cơ đột quỵ. Thay vào đó, cần giải quyết các yếu tố nguy cơ chảy máu có thể thay đổi được, và những bệnh nhân có nguy cơ cao cần được lên lịch khám và theo dõi lâm sàng thường xuyên hơn.
(11) Kiểm soát tần số là một phần không thể thiếu trong quản lý rung nhĩ và thường đủ để cải thiện các triệu chứng liên quan đến rung nhĩ.
(12) Chỉ định chuyển nhịp nhằm duy trì nhịp xoang chủ yếu do rung nhĩ có triệu chứng hoặc cần cải thiện chất lượng sống của bệnh nhân, có thể thực hiện bằng cách sốc điện chuyển nhịp hoặc dùng thuốc chống loạn nhịp hoặc cắt đốt điện sinh lý..
(13) Quyết định bắt đầu điều trị với thuốc chống loạn nhịp (AAD) dài hạn cần cân bằng giữa gánh nặng triệu chứng, các phản ứng phụ có thể xảy ra của thuốc, đặc biệt là rối loạn nhịp tim do thuốc hoặc tác dụng phụ ngoài tim và mong muốn của bệnh nhân.
(14) Cắt đốt điện sinh lý là một phương pháp điều trị được đưa vào thực hành lâm sàng và đạt kết quả khá tốt để ngăn ngừa tái phát rung nhĩ. Khi được thực hiện bởi những thủ thuật viên được đào tạo bài bản, cắt đốt điện sinh lý là một giải pháp thay thế an toàn và ưu việt hơn điều trị với thuốc chống loạn nhịp để duy trì nhịp xoang và cải thiện triệu chứng.
(15) Các yếu tố nguy cơ chính gây tái phát rung nhĩ cần được đánh giá và xem xét khi đưa ra quyết định điều trị can thiệp.
(16) Ở những bệnh nhân có rung nhĩ và chức năng tâm thu thất trái bình thường, cắt đốt điện sinh lý không được chứng minh là làm giảm tổng tỷ lệ tử vong hoặc đột quỵ. Ở những bệnh nhân có rung nhĩ và bệnh cơ tim do nhịp tim nhanh, cắt đốt điện sinh lý giúp đảo ngược rối loạn chức năng LV trong hầu hết các trường hợp.
(17) Giảm cân, kiểm soát chặt chẽ các yếu tố nguy cơ và tránh các yếu tố kích hoạt rung nhĩ là những chiến lược quan trọng để cải thiện kết quả của việc kiểm soát nhịp.
(18) Xác định và quản lý các yếu tố nguy cơ và các bệnh đồng mắc là một phần không thể thiếu trong điều trị bệnh nhân rung nhĩ.
(19) Ở bệnh nhân rung nhĩ có hội chứng vành cấp trải qua PCI không biến chứng, việc ngừng sử dụng aspirin và chuyển sang liệu pháp chống huyết khối kép với OAC và một chất ức chế P2Y12 nên được xem xét.
(20) Bệnh nhân có cơn nhịp nhanh nhĩ (AHRE) nên được theo dõi thường xuyên về sự tiến triển đến AF lâm sàng và những thay đổi về nguy cơ thuyên tắc huyết khối của cá nhân (tức là thay đổi điểm CHA2DS2-VASc). Ở những bệnh nhân có AHRE dài (đặc biệt> 24 giờ) và điểm CHA2DS2-VASc cao, thảo luận để quyết định sử dụng OAC nên được tiến hành khi nhận định thấy có lợi ích tổng quan về phương diện lâm sàng.





