Bài viết Tổng quan về quản lý thường quy trẻ sơ sinh khỏe mạnh được biên dịch bởi Bs. Vũ Tài từ sách “Tổng quan về quản lý thường quy trẻ sơ sinh khỏe mạnh” của tác giả Tiffany M McKee-Garrett, MD.
1. GIỚI THIỆU
Sau sinh, hầu hết trẻ sơ sinh đủ tháng (tuổi thai [GA] > 39 tuần) và trẻ sơ sinh đủ tháng sớm (GA 37 0/7 đến 38 6/7 tuần) cần được chăm sóc sơ sinh bình thường thường quy để chuyển tiếp thành công sang cuộc sống bên ngoài tử cung. Tùy theo chính sách của bệnh viện, trẻ sơ sinh sinh non muộn (GA 34 0/7 đến 36 6/7 tuần) > 35 tuần và trông khỏe mạnh có thể chỉ cần chăm sóc thường quy và có thể được tiếp nhận và chăm sóc ở phòng sơ sinh (mức độ chăm sóc sơ sinh cấp 1).
Quản lý thường quy trẻ sơ sinh khỏe mạnh (GA > 35 tuần) sẽ được xem xét ở đây.
Đánh giá trẻ sơ sinh được thảo luận chi tiết hơn ở các chủ đề khác.(See “Assessment of the newborn infant”.)

2. TỔNG QUAN
Các thành phần chính chăm sóc thường quy trẻ sơ sinh :
- Chăm sóc trong phòng sinh và giai đoạn chuyển tiếp, bao gồm cả việc gắn kết tình cảm mẹ con sớm
- Đánh giá trẻ sơ sinh bao gồm xem xét tiền sử mẹ và khám thực thể toàn diện
- Chăm sóc dự phòng để ngăn ngừa các rối loạn nghiêm trọng
- Sàng lọc toàn bộ trẻ sơ sinh (see “Newborn screening”)
- Giáo dục gia đình
- Đánh giá khi xuất viện
3. CHĂM SÓC TRONG PHÒNG SINH
3.1.Xử trí ban đầu
Sau khi sinh, chăm sóc trẻ sơ sinh ngay bao gồm lau khô, làm sạch chất tiết đường thở và ủ ấm trẻ sơ sinh. (See “Neonatal resuscitation in the delivery room”, section on ‘Initial steps’.)
Đối với trẻ sơ sinh có nhiều khả năng cần hồi sức, bác sĩ lâm sàng có chuyên môn về hồi sức sơ sinh nên có mặt trong phòng sinh để chăm sóc trẻ có nguy cơ cao. Việc xác định trẻ sơ sinh có nguy cơ cao và chăm sóc chúng được thảo luận ở chủ đề riêng. (See “Neonatal resuscitation in the delivery room”, section on ‘High-risk delivery’.)
3.2.Đánh giá và sắp xếp
Đánh giá tại phòng sinh về tình trạng lâm sàng của trẻ sơ sinh được thực hiện nhanh chóng bằng cách giải quyết các câu hỏi sau [ 1 ]. Các câu trả lời được sử dụng để xác định xem liệu trẻ có được tiếp nhận vào phòng sơ sinh bình thường hay không (mức độ chăm sóc sơ sinh cấp 1) hoặc yêu cầu cấp độ chăm sóc cao hơn (mức độ chăm sóc sơ sinh cấp 2, 3 hoặc 4) [ 2 ].
• Tuổi thai của trẻ sơ sinh có >35 tuần hay không?
• Trẻ sơ sinh có trương lực cơ tốt hay không?
• Trẻ sơ sinh thở hay khóc?
Nếu có là câu trả lời cho tất cả những câu hỏi này, trẻ sơ sinh không cần can thiệp thêm và nên được trao cho người mẹ. Trẻ sơ sinh trông khỏe mạnh nên ở với mẹ và được đặt tiếp xúc da kề da (STS) để thúc đẩy sự gắn kết mẹ-con và bắt đầu cho con bú sớm [ 3 ]. Nhân viên y tế cần hướng dẫn và hỗ trợ mẹ về tư thế an toàn đối với trẻ sơ sinh trong khi tiếp xúc da kề da và cho con bú, đồng thời quan sát trực tiếp lần bú mẹ đầu tiên. Những trẻ này có thể được tiếp nhận vào phòng sơ sinh (mức độ chăm sóc sơ sinh cấp 1). (See “Initiation of breastfeeding”, section on ‘Delivery room’.)
Nếu câu trả lời cho bất kỳ câu hỏi nào là không, khi đó trẻ sơ sinh cần được đánh giá và can thiệp thêm [ 1 ]. Các can thiệp sau có thể được yêu cầu và thảo luận chi tiết hơn ở chủ đề riêng (see “Neonatal resuscitation in the delivery room”):
• Thở oxy
• Thông khí áp lực dương
• Ép ngực
• Dùng các thuốc hồi sức (ví dụ: epinephrine )
• Chuyển lên cấp độ chăm sóc cao hơn (mức độ chăm sóc sơ sinh cấp 2, 3 hoặc 4)
3.3.Điểm Apgar
Điểm Apgar ở một và năm phút tuổi là một phương pháp được chấp nhận, sử dụng phổ biến để đánh giá tình trạng trẻ sơ sinh ngay sau khi sinh. Mặc dù dữ liệu từ một nghiên cứu dựa trên quần thể báo cáo rằng điểm Apgar thấp hơn 7, 8 và 9 so với 10 có liên quan đến tỷ lệ tử vong và bệnh tật ở trẻ sơ sinh cao hơn [ 4 ], điểm Apgar không nên được sử dụng để dự đoán kết cục sơ sinh của từng cá nhân bởi nó không phải là một công cụ tiên lượng chính xác [ 5 ].
Các dấu hiệu sau đây được cho các giá trị 0, 1 hoặc 2 và được cộng lại để tính điểm Apgar. Điểm số có thể được xác định bằng cách sử dụng bảng tính điểm Apgar ( bảng tính 1 ).
• Nhịp tim
• Hô hấp
• Trương lực cơ
• Kích thích phản xạ
• Màu da
Khoảng 90% trẻ sơ sinh có điểm Apgar từ 7 đến 10 và nhìn chung không cần can thiệp thêm. Những trẻ sơ sinh này thường có tất cả các đặc điểm sau và có thể được tiếp nhận vào phòng sơ sinh cấp 1 để chăm sóc thường quy:
• Tuổi thai (GA) >35 tuần
• Thở tự nhiên hoặc khóc
• Trương lực cơ tốt
• Hồng hào
Trẻ sơ sinh có điểm số thấp hơn cần được đánh giá thêm và có thể phải can thiệp, bao gồm 1% tổng số trẻ sơ sinh cần các biện pháp hồi sức tích cực khi sinh. Chăm sóc những trẻ sơ sinh này được thảo luận chi tiết hơn ở chủ đề riêng. (See “Neonatal resuscitation in the delivery room”.)
3.4.Giai đoạn chuyển tiếp
Giai đoạn chuyển tiếp giữa cuộc sống trong tử cung và ngoài tử cung là khoảng thời gian từ bốn đến sáu giờ đầu tiên sau khi sinh. Những thay đổi sinh lý có thể xảy ra trong giai đoạn chuyển tiếp bao gồm giảm sức cản mạch máu phổi (PVR) với tăng lưu lượng máu đến phổi, phổi giãn nở cùng với làm sạch dịch phế nang và cải thiện sự oxy hóa, và đóng ống động mạch. (See “Physiologic transition from intrauterine to extrauterine life”.)
Trong khoảng thời gian này, tình trạng lâm sàng của trẻ sơ sinh nên được đánh giá sau mỗi 30 đến 60 phút để đảm bảo các đánh giá và/hoặc can thiệp thêm ngoài việc chăm sóc thường quy không còn cần thiết để chuyển tiếp thành công sang cuộc sống bên ngoài tử cung. Các thông số lâm sàng sau được theo dõi bắt đầu trong phòng sinh và tiếp tục trong phòng mẹ/trẻ sơ sinh (mẹ và trẻ sơ sinh nằm cạnh nhau )hoặc phòng sơ sinh:
• Nhiệt độ – Nhiệt độ bình thường ở nách phải từ 36,5 đến 37,5°C (97,7 đến 99,5°F) đối với trẻ sơ sinh ở trong cũi mở [ 1,6 ]. Sự tăng thân nhiệt ban đầu có thể phản ánh tình trạng sốt của mẹ hoặc môi trường trong tử cung. Tình trạng tăng hoặc hạ thân nhiệt dai dẳng có thể là dấu hiệu của nhiễm trùng huyết. Hạ thân nhiệt có thể góp phần vào các rối loạn chuyển hóa như hạ đường huyết hoặc nhiễm toan. (See “Clinical features, evaluation, and diagnosis of sepsis in term and late preterm infants”.)
• Tần số hô hấp – Tần số hô hấp bình thường từ 40-60 lần/phút và nên được đếm trong đủ một phút. Thở nhanh có thể là dấu hiệu của bệnh hô hấp hoặc bệnh tim. Ngưng thở có thể là thứ phát do phơi nhiễm với thuốc của mẹ (ví dụ, thuốc gây mê hoặc thuốc an thần cho mẹ), một dấu hiệu của suy giảm thần kinh hoặc nhiễm trùng huyết.
• Nhịp tim – Nhịp tim bình thường từ 120 đến 160 lần/phút, nhưng có thể giảm xuống 85 đến 90 lần/phút ở một số trẻ sơ sinh đủ tháng trong khi ngủ. Nhịp tim quá cao hoặc thấp có thể là dấu hiệu của bệnh lý nền, như bệnh tim, nhiễm trùng huyết và rối loạn chuyển hóa.
• Màu da – Tím trung ương (môi, lưỡi và thân mình) có thể là dấu hiệu của bệnh hô hấp hoặc tim. (See “Overview of cyanosis in the newborn”.)
• Trương lực cơ – Giảm trương lực cơ có thể là thứ phát do phơi nhiễm với thuốc của mẹ hoặc mẹ bị sốt khi chuyển dạ [ 7 ], hoặc là dấu hiệu của một hội chứng nền (hội chứng Down), nhiễm trùng huyết, suy giảm thần kinh hoặc rối loạn chuyển hóa (ví dụ: hạ đường huyết). (See “Clinical features, diagnosis, and treatment of neonatal encephalopathy” and “Pathogenesis, screening, and diagnosis of neonatal hypoglycemia”, section on ‘Clinical manifestations’.)
Bệnh hô hấp và bệnh tim được nghi ngờ ở trẻ sơ sinh được thảo luận chi tiết hơn ở chủ đề riêng. (See “Overview of neonatal respiratory distress: Disorders of transition” and “Identifying newborns with critical congenital heart disease”.)
4. CHĂM SÓC TRẺ Ở PHÒNG SƠ SINH
4.1.Tổng quan về chăm sóc
Trẻ sơ sinh được nhận vào phòng sơ sinh phải được đánh giá kỹ lưỡng trong vòng 24 giờ sau khi sinh để xác định bất kỳ bất thường nào có thể làm thay đổi tiến trình trẻ sơ sinh bình thường hoặc xác định tình trạng y tế cần được giải quyết (ví dụ: dị tật, tổn thương khi sinh, vàng da, rối loạn tim phổi, hoặc tăng nguy cơ nhiễm trùng huyết). Đánh giá trẻ sơ sinh bao gồm xem xét tiền sử của mẹ, gia đình và tiền sử trước khi sinh, và khám toàn diện được thảo luận chi tiết ở chủ đề riêng. Đánh giá và xử trí nhiễm trùng sơ sinh cũng được trình bày ở chủ đề riêng. (See “Assessment of the newborn infant” and “Clinical features, evaluation, and diagnosis of sepsis in term and late preterm infants” and “Management and outcome of sepsis in term and late preterm infants”.)
Ngoài việc đánh giá trẻ sơ sinh, các quy trình thường quy sau và thực hiện đánh giá liên tục sau khi sinh để ngăn ngừa các rối loạn nghiêm trọng:
• Chăm sóc mắt dự phòng để ngăn ngừa viêm kết mạc do lậu cầu ở trẻ sơ sinh
• Tiêm bắp (IM) vitamin K1 để ngăn ngừa chảy máu do thiếu vitamin K
(VKDB)
• Tiêm phòng viêm gan B
• Chăm sóc rốn để ngăn ngừa nhiễm trùng
• Theo dõi tình trạng tăng bilirubin và hạ đường huyết
• Sàng lọc sơ sinh
4.2.Chăm sóc mắt
Ở trẻ sơ sinh, nguy cơ bị viêm kết mạc do lậu cầu đã giảm rõ rệt khi dùng thuốc kháng sinh tra mắt dự phòng ngay sau khi sinh [ 8 ]. Thuốc dự phòng mắt an toàn, dễ sử dụng và là một phương pháp rẻ tiền để ngăn ngừa bệnh viêm kết mạc do lậu cầu đe dọa đến thị lực. Ở Hoa Kỳ, dự phòng bệnh viêm mắt do lậu cầu được khuyến cáo bởi US Preventive Services Task Force và bắt buộc đối với tất cả trẻ sơ sinh [ 9,10 ]. (See “Gonococcal infection in the newborn”, section on ‘Ophthalmia neonatorum’.)
Thuốc mỡ tra mắt Erythromycin (0,5%) được Viện Nhi khoa Hoa Kỳ (AAP) [ 8 ] và Trung tâm kiểm soát và phòng ngừa dịch bệnh (CDC) [ 11 ] khuyến nghị dùng để dự phòng bệnh viêm kết mạc do lậu cầu ở trẻ sơ sinh. Thuốc mỡ tra mắt Erythromycin là thuốc duy nhất được phê duyệt ở Hoa Kỳ để phòng ngừa bệnh viêm kết mạc do lậu cầu ở trẻ sơ sinh. Nó nên được dùng như một vệt thuốc dài 1 cm ở mỗi mắt trong vòng hai giờ sau khi sinh.
Thuốc mỡ tra mắt Erythromycin ít gây viêm kết mạc do hóa chất hơn so với dung dịch bạc nitrat . Tuy nhiên, bạc nitrat có hiệu quả hơn trong việc dự phòng Neisseria gonorrhoeae sản xuất penicilinase so với erythromycin và nên được sử dụng ở những nơi mà vi sinh vật đang lưu hành [ 12,13 ]. Dung dịch bạc nitrat 1% và tetracycline 1% không có sẵn trên thị trường ở Hoa Kỳ.
Dung dịch Povidone-iodine (2,5%) cũng có thể ngăn ngừa nhiễm lậu cầu ở mắt với ít độc tính hơn và chi phí thấp hơn so với các thuốc khác, mặc dù cần có các nghiên cứu khẳng định thêm. Chế phẩm này không có sẵn trên thị trường ở Hoa Kỳ.
Nhiễm trùng mắt ở trẻ sơ sinh do Chlamydia trachomatis phổ biến ở Hoa Kỳ [ 8]. Các thuốc được sử dụng để dự phòng bệnh lậu không có hiệu quả trong việc ngăn ngừa viêm kết mạc do chlamydia ở trẻ sơ sinh. Biện pháp hiệu quả nhất để ngăn ngừa viêm kết mạc do chlamydia ở trẻ sơ sinh là chẩn đoán và điều trị nhiễm chlamydia ở phụ nữ có thai. (See “Chlamydia trachomatis infections in the newborn”, section on ‘Prophylaxis against conjunctivitis’.)
4.3.Kỹ thuật
Sau khi lau sạch từng mí mắt bằng bông gạc vô trùng, thuốc dự phòng được tra vào từng túi kết mạc dưới [ 14 ]. Thuốc được làm lan rộng bằng cách xoa bóp nhẹ nhàng mí mắt và có thể lau sạch dung dịch hoặc thuốc mỡ thừa sau một phút. Không nên rửa mắt sau khi dùng thuốc vì làm như vậy có thể giảm hiệu quả của thuốc.
4.4.Thời điểm và tác dụng phụ
Nên thực hiện dự phòng mắt trong vòng hai giờ sau khi sinh ở tất cả trẻ sơ sinh, bất kể phương thức sinh. Nếu việc dự phòng bị trì hoãn, cần thiết lập một hệ thống giám sát để đảm bảo rằng tất cả trẻ sơ sinh đều được điều trị dự phòng. Hiệu quả dự phòng khi bị trì hoãn lâu hơn thì không rõ.
Tác dụng phụ chính là viêm kết mạc do hóa chất (không lây nhiễm). Tình trạng này thường xuất hiện trong vòng 24 giờ đầu tiên và tự khỏi sau 48 giờ. Nó thường gặp nhất sau khi dùng bạc nitrat.
4.5.Vitamin K
Vitamin K1 dự phòng (phytonadione) được tiêm cho trẻ sơ sinh ngay sau sinh để ngăn ngừa VKDB, trước đây được gọi là bệnh xuất huyết ở trẻ sơ sinh. Dữ liệu cho thấy việc dùng vitamin K1 so với giả dược cải thiện các chỉ số sinh hóa của tình trạng đông máu trong tuần đầu tiên sau sinh và hiệu quả hơn trong việc ngăn ngừa VKDB.
Trong thực hành của chúng tôi, sử dụng một liều tiêm bắp duy nhất (IM) 1 mg, phù hợp với hướng dẫn của AAP và Hiệp hội nhi khoa Canada và hướng dẫn của Hiệp hội các bác sĩ gia đình Canada với liều duy nhất từ 0,5 đến 1 mg [ 15,16 ]. (See “Overview of vitamin K”, section on ‘Prevention’.)
Một liều vitamin K duy nhất cho thấy có hiệu quả hơn trong việc ngăn ngừa VKDB khởi phát muộn (được định nghĩa là VKDB từ 2 đến 12 tuần tuổi), khi so sánh với phác đồ vitamin K đường uống [ 17-21 ]. Bởi vì ảnh hưởng của VKDB muộn có thể rất khủng khiếp, chúng tôi khuyến cáo dùng dự phòng vitamin K bằng đường tiêm bắp (IM). Chế phẩm vitamin K đường uống để dự phòng cho trẻ sơ sinh không có sẵn ở Hoa Kỳ [ 15 ].
Ở một số quốc gia ngoài Hoa Kỳ, vitamin K đường uống được ủng hộ vì dễ sử dụng và ít tốn kém hơn. Tuy nhiên, mặc dù tăng liều vitamin K đường uống, nguy cơ chảy máu vẫn hiện hữu, bao gồm chảy máu nội sọ [ 22 ]. Dùng đường tiêm bắp được ủng hộ bởi một nghiên cứu báo cáo giảm chảy máu đáng kể ở Úc sau khi các hướng dẫn quốc gia khuyến cáo chuyển từ đường uống sang tiêm bắp [ 23 ].
Ở những nước sử dụng vitamin K đường uống là tiêu chuẩn, nên dùng IM thay vì dự phòng đường uống cho trẻ sinh non, đang dùng kháng sinh, hoặc bị bệnh gan hoặc tiêu chảy, vì trẻ có thể giảm hấp thu chế phẩm đường uống. VKDB vẫn có thể xuất hiện mặc dù tiêm bắp vitamin K ở trẻ sơ sinh bị bệnh gan [ 24 ].
Tỷ lệ cha mẹ từ chối dùng vitamin K cho trẻ sơ sinh là khoảng 0,5%, và sự từ chối của cha mẹ có liên quan đến một nửa số trường hợp VKDB nặng [ 23-25 ]. Trong các nghiên cứu của Úc đã đề cập ở trên, sáu trường hợp tử vong được báo cáo là do chảy máu nội sọ, trong đó ba trường hợp không được dùng vitamin K do cha mẹ từ chối [ 23 ]. Điều bắt buộc là cha mẹ phải được tư vấn về những hậu quả khủng khiếp tiềm ẩn của VKDB (ví dụ: chảy máu ruột, xuất huyết nội sọ với suy giảm phát triển thần kinh sau đó và có thể tử vong) nếu trẻ sơ sinh của họ không được dùng vitamin K.
Các nguyên nhân khác gây VKDB bao gồm không dùng vitamin K mặc dù đã có sự đồng ý của cha mẹ, bệnh gan hoặc mật và hiếm khi, có thể không xác định được nguyên nhân nền nào [ 23,24 ].
4.6.Trẻ sinh non
Liều dùng tối ưu ở trẻ sinh non chưa được xác định [ 26 ]. Ở viện chúng tôi, tất cả trẻ sơ sinh bất kể GA hay cân nặng khi sinh (BW) đều được tiêm bắp một liều vitamin K1 1 mg duy nhất sau khi sinh.
4.7.Rốn
Chăm sóc rốn sau sinh để làm giảm nguy cơ nhiễm trùng (viêm rốn) phụ thuộc vào chất lượng chăm sóc lúc sinh và sau khi sinh. Nếu có sự gia tăng nguy cơ viêm rốn, đặc biệt trong điều kiện lâm sàng nguồn lực thấp, việc sử dụng các thuốc sát trùng (ví dụ, triple dye, cồn, bạc sulfadiazine và chlorhexidine ) để chăm sóc rốn là một lựa chọn tuyệt vời và rẻ tiền giúp làm giảm tỷ lệ mắc bệnh và tử vong ở trẻ sơ sinh. Tuy nhiên, ở các nước phát triển, chăm sóc vô trùng được thực hiện thường quy khi kẹp và cắt dây rốn, thì không cần chăm sóc thêm tại chỗ ngoài việc chăm sóc cuống rốn khô để ngăn ngừa viêm rốn. (See “Care of the umbilicus and management of umbilical disorders”, section on ‘Cord care’.)
4.8.Tiêm phòng viêm gan B
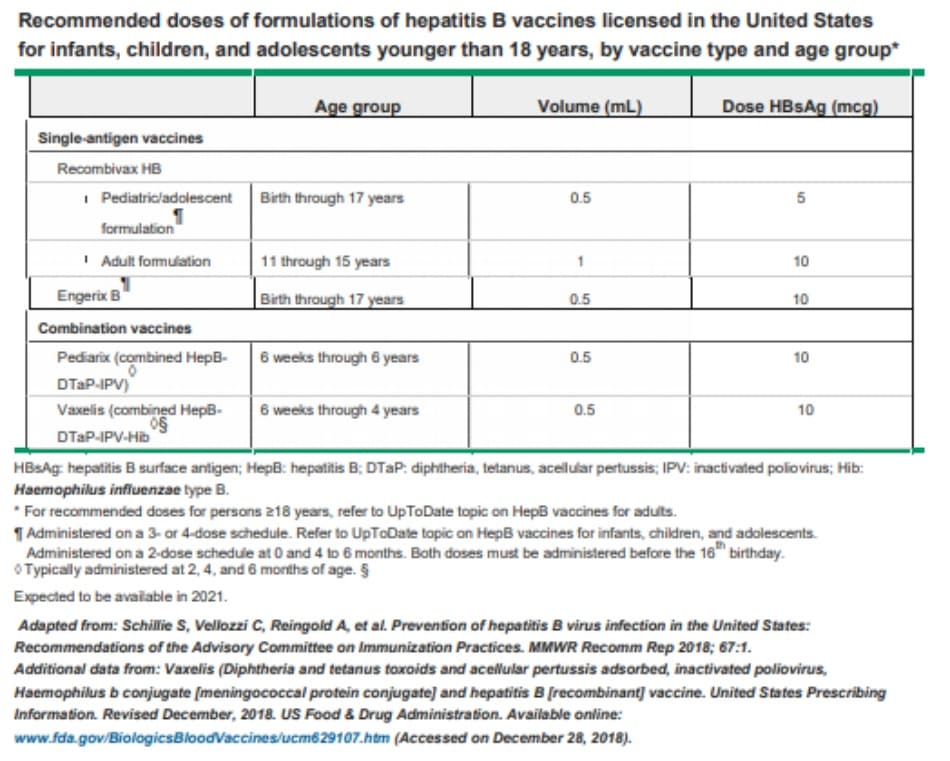
Khuyến cáo tiêm phòng cho tất cả trẻ sơ sinh bất kể tình trạng kháng nguyên bề mặt virus viêm gan B (HBsAg) của mẹ. Liều vắc xin viêm gan B đầu tiên được tiêm trong vòng 24 giờ sau khi sinh (Bảng 1) [ 27 ]. Trẻ sơ sinh của những bà mẹ có HBsAg dương tính nên được tiêm vắc xin viêm gan B (HBV) cùng với globulin miễn dịch viêm gan B (HBIG) ngay sau sinh, tốt nhất là trong vòng 12 giờ tuổi (bảng 2). Nếu tình trạng HBsAg của người mẹ không được biết vào thời điểm sinh, trẻ sơ sinh nên được tiêm HBV trong vòng 12 giờ sau sinh trong khi chờ kết quả HBsAg của mẹ; nếu sau đó người mẹ được phát hiện có HBsAg dương tính, HBIG nên được tiêm cho trẻ sơ sinh trong tuần đầu tiên sau sinh. (See “Hepatitis B virus immunization in adults” and “Hepatitis B virus immunization in infants, children, and adolescents”, section on ‘Routine infant immunization’.)
4.9.Sàng lọc trẻ sơ sinh
Ở Hoa Kỳ, sàng lọc điếc bẩm sinh, rối loạn chuyển hóa và di truyền, các bệnh tim bẩm sinh nghiêm trọng (CCHD) và các bệnh nhiễm trùng bẩm sinh mắc phải được thực hiện thường quy cho tất cả trẻ sơ sinh.
4.10.Khiếm thính
Khuyến cáo sàng lọc thính giác đối với tất cả trẻ sơ sinh để phát hiện khiếm thính. Ở Hoa Kỳ, tất cả 50 tiểu bang và Quận Columbia đều có đạo luật phát hiện và can thiệp thính giác sớm hoặc các chương trình tuân thủ tự nguyện nhằm sàng lọc thính giác ở trẻ sơ sinh. (See “Screening the newborn for hearing loss”.)
4.11.Rối loạn chuyển hóa và di truyền và nhiễm trùng bẩm sinh
Tất cả các bang đều yêu cầu sàng lọc sơ sinh đối với các rối loạn đe dọa đến tính mạng hoặc sức khỏe lâu dài, và can thiệp sớm cho thấy cải thiện kết cục. Còn được gọi là xét
nghiệm ” máu gót chân “, sàng lọc được thực hiện bằng cách phân tích các giọt máu được đặt trên giấy đặc biệt. Các rối loạn cụ thể được sàng lọc thay đổi theo từng tiểu bang; tuy nhiên, hầu hết các tiểu bang xét nghiệm các tình trạng do Health Resources and Services Administration (HRSA) quy định trong Recommended Uniform Screening Panel (RUSP) [ 28 ]. Máu được lấy để sàng lọc ban đầu trong khoảng thời gian từ 24 đến 48 giờ sau sinh; một số tiểu bang cũng yêu cầu sàng lọc lần hai, thường được lấy từ 7 đến 14 ngày tuổi. (See “Newborn screening”.)
4.12.Bệnh tim bẩm sinh nghiêm trọng
Ở Hoa Kỳ, tất cả 50 tiểu bang và quận Columbia thực hiện sàng lọc độ bão hòa oxy mao mạch để phát hiện bệnh tim bẩm sinh nghiêm trọng.
4.13.Cho ăn
Nên cho trẻ sơ sinh ăn sớm và thường xuyên để tránh hạ đường huyết. Tần suất, khoảng thời gian và thể tích các lần ăn phụ thuộc vào việc trẻ sơ sinh được bú sữa mẹ hay sữa công thức. Mỗi lần ăn phải được ghi lại, và nếu trẻ sơ sinh ăn sữa công thức, thể tích mỗi lần ăn cũng phải được ghi lại.
Khuyến cáo cho trẻ bú sữa mẹ vì gia tăng lợi ích cho cả trẻ sơ sinh và mẹ khi so sánh với ăn sữa công thức, ngoại trừ khi có chống chỉ định về mặt y tế, như ở trẻ sơ sinh có mẹ bị nhiễm vi rút gây suy giảm miễn dịch người (HIV) ở Hoa Kỳ, hoặc trong một số trường hợp mẹ lạm dụng thuốc. (See “Infant benefits of breastfeeding” and “Maternal and economic benefits of breastfeeding” and “Infants of mothers with substance use disorder”, section on ‘Breastfeeding’ and “Prenatal evaluation of women with HIV in resource-rich settings”.)
• Trẻ sơ sinh bú mẹ nên được cho bú càng sớm càng tốt sau khi sinh, tốt nhất là ngay trong phòng sinh. Chúng phải được bú ít nhất 8 đến 12 lần mỗi ngày trong thời gian trẻ sơ sinh nằm viện. Nằm cạnh mẹ, tiếp xúc da kề da, cho bú theo nhu cầu thường xuyên trong giai đoạn đầu sau sinh và hỗ trợ tiết sữa làm tăng tỷ lệ cho con bú thành công. (See “Breastfeeding: Parental education and support” and “Initiation of breastfeeding”.)
• Trẻ sơ sinh khỏe mạnh cho ăn sữa công thức phải được cung cấp tiêu chuẩn 19 đến 20 kcal/oz (19 đến 20 kcal/30 mL) sữa công thức dành cho trẻ sơ sinh có chứa sắt. Trẻ sơ sinh được cho ăn theo nhu cầu, nhưng khoảng thời gian giữa các lần cho ăn không nên quá bốn giờ. Thể tích cho ăn mỗi lần ít nhất là 0,5 đến 1 oz (15 đến 30 mL) trong vài ngày đầu sau sinh.
• Sữa người hiến tặng, tiệt trùng có thể có sẵn ở một số phòng chăm sóc trẻ sơ sinh cho trẻ bú sữa mẹ, khỏe mạnh cần bổ sung thêm.
4.14.Giảm cân
Trẻ sơ sinh đủ tháng có thể mất tới 10% cân nặng khi sinh trong vài ngày đầu đời và thường lấy lại cân nặng khi sinh lúc 10 đến 14 ngày [ 29,30 ]. Trẻ sơ sinh bú mẹ hoàn toàn ,sinh mổ có xu hướng giảm cân nhiều hơn trong tuần đầu tiên của cuộc đời, được chứng minh bởi dữ liệu từ một tổ chức duy trì sức khỏe lớn, trong đó 25% trẻ bú mẹ hoàn toàn, sinh mổ bị giảm cân > 10% ở 72 giờ tuổi [ 30]. Trong nghiên cứu này, trẻ sinh qua âm đạo trở lại cân nặng khi sinh nhanh hơn so với trẻ sinh mổ. Đối với trẻ sinh qua âm đạo, 86% đạt được cân nặng khi sinh lúc 14 ngày và 95% lúc 21 ngày. Đối với trẻ sinh mổ, 76% đạt BW lúc 14 ngày và 92% lúc 21 ngày.
Giảm cân quá mức nên được đánh giá với việc đánh giá về tình trạng cho ăn đầy đủ, hỗ trợ tiết sữa liên tục cho các bà mẹ đang cho con bú và các biện pháp can thiệp nếu thấy cần thiết.
Toán đồ giảm cân dựa trên phương thức sinh và cho trẻ bú mẹ hoàn toàn đã được phát triển [ 29,30 ]. (See “Initiation of breastfeeding”, section on ‘Weight loss’.)
Sàng lọc glucose – Trẻ sơ sinh đủ tháng khỏe mạnh, không có triệu chứng được sinh ra sau một thai kỳ và quá trình sinh không có biến chứng có nguy cơ thấp hạ đường huyết đáng kể. Do đó, định lượng đường huyết không được thực hiện thường quy ở những trẻ sơ sinh này.
Theo hướng dẫn của AAP, theo dõi glucose nên được thực hiện đối với trẻ sơ sinh có các yếu tố nguy cơ sau [ 31 ]:
• Trẻ sơ sinh có tuổi thai <37 tuần.
• Lớn so với tuổi thai (LGA).
• Nhỏ so với tuổi thai (SGA).
• Trẻ sơ sinh có mẹ bị đái tháo đường (IDM).
• Trẻ sơ sinh có tiền sử gia đình bị hạ đường huyết dạng di truyền hoặc có
những dấu hiệu thực thể gợi ý đến một hội chứng (ví dụ: Beckwith-Wiedemann) có liên quan đến hạ đường huyết.
Ở viện chúng tôi cũng thực hiện sàng lọc glucose đối với trẻ được sinh ra từ những bà mẹ không được chăm sóc tiền sản. Các quần thể khác có nguy cơ bị hạ đường huyết bao gồm trẻ sơ sinh bị chậm tăng trưởng trong tử cung hoặc stress chu sinh, những trẻ sinh già tháng (tuổi thai > 42 tuần), và những trẻ có mẹ được điều trị bằng thuốc hạ đường huyết đường uống hoặc beta adrenergic. Các biểu hiện lâm sàng, đánh giá và xử trí hạ đường huyết ở trẻ sơ sinh được trình bày ở chủ đề riêng. (See “Pathogenesis, screening, and diagnosis of neonatal hypoglycemia”.)
4.15.Cắt bao quy đầu ở trẻ sơ sinh
Các nguy cơ, lợi ích và thủ thật cắt bao quy đầu ở trẻ sơ sinh được thảo luận ở chủ đề riêng. (See “Neonatal circumcision: Risks and benefits” and “Techniques for neonatal circumcision”.)
4.16.Tăng bilirubin máu
Tăng bilirubin máu với nồng độ bilirubin toàn phần huyết thanh > 25 mg/dL (428 micromol/L) có liên quan đến việc gia tăng nguy cơ rối loạn chức năng thần kinh do bilirubin (BIND). Do đó, trong quá trình sinh ở bệnh viện, trẻ sơ sinh nên được đánh giá định kỳ sau mỗi 8 đến 12 giờ và khi xuất viện để xem có biểu hiện vàng da hay không. Vì đánh giá bằng mắt thường không ước lượng chính xác mức độ tăng bilirubin máu, hầu hết các bệnh viện đều thực hiện xét nghiệm bilirubin thường quy bằng cách định lượng bilirubin qua da hoặc bilirubin toàn phần huyết thanh trước khi xuất viện. Tuy nhiên định lượng bilirubin toàn phần huyết thanh hoặc qua da nên được thực hiện ở bất kỳ trẻ sơ sinh nào có biểu hiện vàng da trong 24 giờ đầu sau sinh. Yếu tố dự báo đáng tin cậy nhất cho sự phát triển sau đó của tăng bilirubin máu đáng kể là kết hợp sàng lọc bilirubin trước khi xuất viện cùng với đánh giá các yếu tố nguy cơ. (See “Unconjugated hyperbilirubinemia in term and late preterm infants: Screening”, section on ‘Screening for hyperbilirubinemia’.)
Sàng lọc bilirubin với cả mức bilirubin toàn phần huyết thanh và mức bilirubin liên hợp hoặc trực tiếp có thể hữu ích trong việc xác định trẻ bị chít hẹp đường mật. (See “Biliary atresia”.)
Các biểu hiện lâm sàng, đánh giá và quản lý tăng bilirubin ở trẻ sơ sinh được thảo luận ở chủ đề riêng. (See “Unconjugated hyperbilirubinemia in term and late preterm infants: Epidemiology and clinical manifestations” and “Unconjugated hyperbilirubinemia in term and late preterm infants: Screening” and “Unconjugated hyperbilirubinemia in term and late preterm infants: Management”.)
4.17.Giáo dục cha mẹ sau khi sinh
Cha mẹ hoặc người chăm sóc chính nên được đào tạo và chứng minh năng lực hoặc sự hiểu biết về các nhiệm vụ chăm sóc trẻ sơ sinh sau đây:
• Tầm quan trọng và lợi ích của việc nuôi con bằng sữa mẹ. (See “Breastfeeding: Parental education and support” and “Infant benefits of breastfeeding” and “Maternal and economic benefits of breastfeeding” and “Patient education: Breastfeeding (The Basics)” and “Patient education: Deciding to breastfeed (The Basics)”.)
• N ếu cho con bú, tư thế của trẻ, cách ng ậm và nuốt thích hợp. (See “Initiation of breastfeeding”.)
• Số lần đi tiểu và đi ngoài thích hợp, biểu hiện bình thường và bất thường của nước tiểu và phân. Đặc biệt, khi không có sự bài tiết mật vào ruột, phân có màu trắng đục hoặc nhợt nhạt có thể là dấu hiệu sớm của tình trạng chít hẹp đường mật. (See “Biliary atresia”, section on ‘Signs and symptoms’.)
• Chăm sóc rốn, da và bộ phận sinh dục. (See “Care of the umbilicus and management of umbilical disorders”, section on ‘Umbilical -cord at birth’ and “Techniques for neonatal
• Nhận biết dấu hiệu của các bệnh lý thông thường ở trẻ sơ sinh, đặc biệt là tăng bilirubin máu và nhiễm trùng huyết. (See “Patient education: Jaundice in babies (The Basics)” and “Patient education: Jaundice in newborn infants (Beyond the Basics)” and “Patient education: Sepsis in newborn babies (The Basics)”.)
• Sự an toàn thích hợp cho trẻ sơ sinh, bao gồm tư thế nằm ngửa khi ngủ và ngủ trên đệm cứng, lắp đặt và sử dụng ghế an toàn trên xe hơi và vệ sinh tay (See “Sudden infant death syndrome: Risk factors and risk reduction strategies”, section on ‘Sleep position’ and “Sudden infant death syndrome: Risk factors and risk reduction strategies”, section on ‘Sleep environment’ and “Patient education: Sudden infant death syndrome (SIDS) (The Basics)”.)
• Các chiến lược mà cha mẹ có thể dùng để giảm đau trong khi tiêm chủng định kỳ cho trẻ sơ sinh, được thảo luận ở chủ đề riêng. (See “Standard immunizations for children and adolescents: Overview”, section on ‘Reducing injection pain’.)
5. THỜI GIAN NẰM VIỆN
Thời gian nằm viện tối ưu (LOHS) khác nhau đối với từng cặp mẹ-con và phải đủ dài để cho phép phát hiện sớm các vấn đề ở trẻ sơ sinh và để đảm bảo rằng gia đình có khả năng và đã chuẩn bị để chăm sóc trẻ tại nhà [ 32 ]. Các yếu tố liên quan đến quyết định này bao gồm sức khỏe của người mẹ, sức khỏe và sự ổn định của trẻ sơ sinh, khả năng và sự tự tin của người mẹ trong việc chăm sóc trẻ sơ sinh, sự đầy đủ của các hệ thống hỗ trợ tại nhà và khả năng tiếp cận dịch vụ chăm sóc theo dõi thích hợp [ 32-34 ].
Tiêu chí xuất viện – Quyết định xuất viện được đưa ra cùng với gia đình và các bác sĩ sản khoa và sơ sinh, và dựa trên nhận thức rằng cặp mẹ-trẻ sơ sinh đã sẵn sàng để xuất viện. Các yếu tố liên quan đến nhu cầu tăng thời gian nằm viện bao gồm lần đầu làm mẹ, bệnh mạn tính của mẹ, bệnh sơ sinh cần nhập viện, cho con bú, mẹ không được chăm sóc tiền sản thỏa đáng và hỗ trợ xã hội kém, và bà mẹ chủng tộc da đen, không phải gốc Tây Ban Nha [ 32 ].
Ủy ban về Thai nhi và Trẻ sơ sinh của Viện Nhi khoa Hoa Kỳ (AAP) đã ban hành các tiêu chí và điều kiện tối thiểu được khuyến cáo sau đây cần được đáp ứng trước khi trẻ sơ sinh xuất viện [ 32 ]:
• Không phát hiện bất thường ở trẻ sơ sinh mà phải tiếp tục nằm viện trong suốt quá trình nằm viện, hoặc khám thực thể khi xuất viện. (See “Assessment of the newborn infant”.)
• Các dấu hiệu sinh tồn của trẻ sơ sinh nằm trong phạm vi bình thường và ổn định ít nhất 12 giờ trước khi xuất viện (tần số hô hấp < 60 lần/phút; nhịp tim từ 120 đến 160 lần/phút [nhịp tim lúc nghỉ ở mức 85 có thể chấp nhận được đối với trẻ đủ tháng]) ; nhiệt độ nách từ 36,5 đến 37,5°C [97,7 đến 99,5°F]).
• Trẻ sơ sinh đã đi tiểu và đi ngoài tự nhiên ít nhất một lần. Hầu như tất cả trẻ sơ sinh đủ tháng sẽ đi tiểu và đi ngoài ít nhất một lần trong 24 giờ đầu đời [ 35 ].
• Trẻ sơ sinh đã hoàn thành ít nhất hai lần bú thành công. Nếu trẻ đang bú mẹ, nhân viên y tế lành nghề nên quan sát quá trình trẻ bú mẹ và ghi lại quá trình thực hiện việc ngậm, nuốt và cảm giác no của trẻ. Nếu trẻ bú bình, quan sát và ghi lại quá trình bú thành công dựa trên khả năng phối hợp bú, nuốt và thở trong khi bú. (See “Initiation of breastfeeding” and “Neonatal oral feeding difficulties due to sucking and swallowing disorders”.)
• Nếu trẻ sơ sinh đã được cắt bao quy đầu, không có bằng chứng nào về tình trạng chảy máu quá mức ở vị trí cắt bao quy đầu ít nhất hai giờ trước khi xuất viện về nhà.
• Nếu trẻ sơ sinh bị vàng da, ý nghĩa lâm sàng đã được xác định và các kế hoạch quản lý và theo dõi thích hợp đã được thiết lập. (See “Unconjugated hyperbilirubinemia in term and late preterm infants: Screening”.)
• Trẻ sơ sinh đã được sàng lọc và theo dõi nhiễm trùng huyết dựa trên các yếu tố nguy cơ của mẹ và hướng dẫn quản lý trẻ sơ sinh bị nghi ngờ hoặc đã được chứng minh nhiễm trùng huyết khởi phát sớm. (See “Clinical features, evaluation, and diagnosis of sepsis in term and late preterm infants” and “Management and outcome of sepsis in term and late preterm infants”.)
• Xem xét các kết quả xét nghiệm của mẹ bao gồm sàng lọc giang mai ở mẹ, tình trạng kháng nguyên bề mặt viêm gan B và sàng lọc nhiễm vi rút gây suy giảm miễn dịch ở người (HIV). Khi có chỉ định trên lâm sàng, cần thu thập và xem xét các kết quả về nhóm máu cuống rốn hoặc trẻ sơ sinh và xét nghiệm Coombs trực tiếp ở trẻ sơ sinh. (See “Assessment of the newborn infant”.)
• Vắc xin viêm gan B ban đầu đã được dùng và đối với trẻ sơ sinh có mẹ dương
• Đối với những bà mẹ chưa được tiêm vắc xin, nên tiêm vắc xin giải độc tố uốn ván, biến giải độc tố bạch hầu và vắc xin hấp phụ vô bào (Tdap) cho mẹ sau khi sinh trẻ. Ngoài ra, nên tiêm vắc xin Tdap cho những người lớn và thanh thiếu niên khác chưa được tiêm vắc xin Tdap trước đó và sẽ tiếp xúc gần với trẻ sơ sinh.
• Hoàn thành việc sàng lọc thính giác, sàng lọc trẻ sơ sinh bằng máu gót chân, và sàng lọc bệnh tim bẩm sinh nghiêm trọng bằng cách đo độ bão hòa oxy mao mạch (CCHD) [ 36 ]. (See “Screening the newborn for hearing loss” and “Newborn screening” and “Newborn screening for critical congenital heart disease using pulse oximetry”.)
• Người mẹ đã được đào tạo và chứng minh năng lực chăm sóc trẻ sơ sinh của mình như đã mô tả ở trên (See ‘Postnatal parental education’ above.)
• Xác nhận rằng đã có ghế ô tô phù hợp và cha mẹ đã chứng minh cho nhân viên bệnh viện thấy khả năng đặt trẻ sơ sinh ở tư thế thích hợp và sử dụng ghế ô tô đúng cách. (See “Discharge planning for high-risk newborns”, section on ‘Car seat/bed use’.)
• Các thành viên trong gia đình hoặc những người hỗ trợ khác, bao gồm các nhiên viên y tế có kiến thức về chăm sóc trẻ sơ sinh, luôn sẵn sàng phục vụ bà mẹ và trẻ sơ sinh sau khi xuất viện.
• Xác định một cơ sở y tế chăm sóc sức khỏe ban đầu để tiếp tục chăm sóc trẻ sơ sinh và truyền đạt kịp thời các thông tin nhập viện để sinh thích hợp đã được gửi đến các nhân viên của cơ sở. Nếu trẻ sơ sinh được xuất viện trước 48 giờ sau khi sinh, một cuộc hẹn tái khám nên được thực hiện ở cơ sở y tế chăm sóc sức khỏe ban đầu bởi một nhân viên y tế được cấp phép trong vòng 48 giờ. Nếu không thể đảm bảo một cuộc hẹn tái khám đúng thời gian thích hợp, khi đó việc xuất viện nên được hoãn lại cho đến khi thiết lập được cuộc hẹn tái khám. (See ‘Follow-up visit’ below.)
• Các yếu tố nguy cơ về gia đình, môi trường và xã hội đã được đánh giá và giải quyết (ví dụ: lạm dụng chất kích thích, lạm dụng hoặc bỏ rơi trẻ em, bạo lực gia đình, bệnh tâm thần, thiếu sự hỗ trợ của xã hội, không có thu nhập đáng tin cậy). Các rào cản đối với việc chăm sóc theo dõi được đánh giá và giải quyết (ví dụ: giao thông, tiếp cận thông tin liên lạc qua điện thoại).
Các tiêu chí này thường không đạt được trước khi trẻ được 48 giờ tuổi. Trong một phân tích gộp được công bố gần đây, trẻ sơ sinh có thời gian nằm viện ngắn (< 48 giờ sau khi sinh) có nhiều khả năng tái nhập viện trong vòng 28 ngày hơn so với trẻ có thời gian nằm viện > 48 giờ [ 37 ]. Nếu xuất viện sớm đang được xem xét, thì nên giới hạn ở trẻ sơ sinh đủ tháng (37 0/7 đến 41 6/7 tuần thai) với thai kỳ, chuyển dạ và quá trình sinh không có biến chứng và đáp ứng các tiêu chuẩn trên.
Đạo luật xuất viện – Ở Hoa Kỳ, vì lo ngại rằng xuất viện sớm có thể ảnh hưởng xấu đến kết cục sức khỏe của mẹ và trẻ sơ sinh, cả chính quyền tiểu bang và liên bang đã thông qua đạo luật xuất viện sau khi sinh vào cuối những năm 1990 (Đạo luật bảo vệ sức khỏe bà mẹ và trẻ sơ sinh [NMHPA]) để ngăn chặn tình trạng thời gian nằm viện cực ngắn. Nhìn chung, đạo luật này yêu cầu các gói bảo hiểm chi trả cho thời gian nằm viện sau sinh lên đến 48 giờ đối với trẻ sinh qua âm đạo và lên đến 96 giờ đối với sinh mổ [ 38 ]. Tác động của đạo luật nhằm đảm bảo sự bao phủ bảo hiểm trong thời gian tối thiểu 48 giờ đã làm tăng thời gian nằm viện của trẻ sơ sinh và bà mẹ và dường như làm giảm tỷ lệ trẻ sơ sinh tái nhập viện và số lần khám tại khoa cấp cứu [ 37,39,40 ].
6. TÁI KHÁM
Tái khám sớm cho trẻ sơ sinh được thực hiện tại cơ sở y tế đã được xác định bởi nhiên viên y tế có khả năng đánh giá trẻ sơ sinh. Việc thăm khám này có thể diễn ra ở nhà hoặc phòng khám, dựa trên nhu cầu của gia đình và sự sẵn có của nhân viên y tế, và bao gồm những điều sau [ 32 ]:
• Đánh giá sức khỏe chung của trẻ sơ sinh – Xem lại thông tin nhập viện để sinh
(thai kỳ, quá trình sinh, các biến chứng trong thời gian nằm viện) và các sự kiện thích hợp sau khi xuất viện. Thực hiện khám thực thể cho trẻ sơ sinh bao gồm đo cân nặng và đánh giá các dấu hiệu mất nước và mức độ vàng da. Ngoài ra, bác sĩ lâm sàng nên xác định các vấn đề mới, xem xét lại cách cho bú, bao gồm cả phân và lượng nước tiểu.
• Đánh giá chất lượng tương tác giữa mẹ và trẻ sơ sinh.
• Đánh giá hành vi của trẻ sơ sinh.
• Tăng cường giáo dục bà mẹ và gia đình về việc chăm sóc trẻ sơ sinh khi bú mẹ, tư thế nằm ngửa khi ngủ, và ghế an toàn cho trẻ, khuyến khích và hỗ trợ việc cho trẻ bú mẹ (nếu thích hợp).
• Xem xét lại kết quả các xét nghiệm cận lâm sàng nổi bật bao gồm cả sàng lọc máu gót chân ở trẻ sơ sinh.
• Thực hiện bất kỳ xét nghiệm cần thiết nào như kiểm tra bilirubin ở trẻ sơ sinh bị vàng da có ý nghĩa trên lâm sàng.
• Thiết lập mối quan hệ với cơ sở y tế chăm sóc sức khỏe ban đầu. Xác nhận kế hoạch duy trì chăm sóc sức khỏe và cơ sở y tế.
• Đánh giá sự hạnh phúc của cha mẹ, bao gồm cả các triệu chứng trầm cảm sau sinh (PPD) ở mẹ. US Preventive Services Task Force, cùng với một số tổ chức nghề nghiệp bao gồm cả Viện Nhi khoa Hoa Kỳ, khuyến cáo tầm soát trầm cảm sau sinh thường quy ở tất cả phụ nữ để tạo điều kiện điều trị sớm dựa trên b ằ ng ch ứ ng và chuy ể n tuy ến. [ 41 ]. (See “Postpartum unipolar major depression:
Epidemiology, clinical features, assessment, and diagnosis”.)
Thời điểm khám sức khỏe lần đầu tiên đối với trẻ khỏe mạnh phụ thuộc vào khoảng thời gian nhập viện để sinh. Đối với trẻ sơ sinh nhập viện dưới 48 giờ, được khuyến cáo tái khám sớm trong vòng 48 giờ sau khi xuất viện [ 32,42 ], trong khi đối với trẻ sơ sinh nhập viện trên 48 giờ, tái khám lần đầu ở trẻ khỏe mạnh trong vòng ba đến năm ngày sau khi xuất viện là hợp lý. Cách tiếp cận này, phù hợp với hướng dẫn của Viện Nhi khoa Hoa Kỳ (AAP), được ủng hộ bởi một nghiên cứu sử dụng dữ liệu từ một hệ thống chăm sóc sức khỏe lớn, cho thấy tái khám sớm làm giảm tỷ lệ tái nhập viện ở trẻ sơ sinh có thời gian nhập viện để sinh dưới 48 giờ [ 42]. Tái khám sớm hơn trong vòng 24 đến 48 giờ sau khi xuất viện, bất kể thời gian nằm viện, đặc biệt quan trọng đối với những đối tượng sau: trẻ sinh non muộn và trẻ sinh đủ tháng sớm, trẻ sơ sinh sút cân > 8%, trẻ sơ sinh có các yếu tố nguy cơ tăng bilirubin máu, và trẻ sơ sinh được điều trị bằng quang trị liệu.
7. SINH TẠI NHÀ
Chúng tôi đồng tình với tuyên bố chính sách của Viện Nhi khoa Hoa Kỳ rằng sinh tại nhà không được khuyến cáo ở các nước phát triển do tỷ lệ tử vong ở trẻ sơ sinh tăng gấp 2-3 lần khi so với kết cục sinh tại các cơ sở chăm sóc y tế [ 43 ]. Các nhân viên y tế nhi khoa nên cung cấp thông tin về nguy cơ gia tăng tử vong ở trẻ sơ sinh và các biến chứng liên quan đến việc sinh tại nhà có kế hoạch cho các bà mẹ đang xem xét sinh tại nhà. Ngoài ra, những bà mẹ mang thai bị biến chứng do thai chậm tăng trưởng trong tử cung hoặc đái tháo đường nên sinh tại cơ sở chăm sóc y tế do tăng nguy cơ hạ đường huyết ở trẻ sơ sinh và các biến chứng tiềm ẩn khác liên quan đến những loại thai kỳ nguy cơ cao này.
Tuy nhiên, công nhận rằng việc sinh tại nhà đã và sẽ tiếp tục diễn ra, chăm sóc trẻ sơ sinh được sinh tại nhà phải phù hợp với chăm sóc trẻ sơ sinh được sinh tại cơ sở chăm sóc y tế [ 43 ]. Sinh tại nhà có kế hoạch an toàn nhất khi chúng là một phần của hệ thống được quản lý, tích hợp với nhiều nhân viên y tế có trình độ tốt để chăm sóc cả mẹ và trẻ sơ sinh, đánh giá nguy cơ thích hợp và khả năng chuyển viện liền mạch, nếu cần. (See “Planned home birth”, section on ‘Program organization’.)
• Sinh – Có hai nhân viên y tế khi sinh, một trong số họ có trách nhiệm chính đối với trẻ sơ sinh.
Chăm sóc giai đoạn chuyển tiếp – Trong khoảng thời gian bốn đến tám giờ đầu tiên, trẻ sơ sinh phải được giữ ấm, và thực hiện khám thực thể kĩ lưỡng bao gồm đánh giá tuổi thai. Trong giai đoạn này, việc theo dõi liên tục được tiến hành sau mỗi 30 phút và bao gồm đánh giá về tần số hô hấp và nhịp tim, màu sắc da và trương lực cơ cho đến khi tình trạng trẻ sơ sinh được xác định là bình thường và ổn định trong ít nhất hai giờ. Nếu tuổi thai < 37 tuần hoặc trẻ trông ốm yếu (ví dụ nhiễm trùng huyết) thì nên chuyển trẻ đến cơ sở y tế để tiếp tục theo dõi và xử trí. (See ‘Transitional period’ above and “Late preterm infants” and “Management and outcome of sepsis in term and late preterm infants”.)
• Chăm sóc trẻ sơ sinh thường quy – Trẻ sinh tại nhà nên được nhận tất cả các quy trình và đánh giá liên tục được thực hiện thường quy ở các trung tâm sinh sản, bao gồm (see ‘Newborn nursery care’ above):
• Chăm sóc mắt dự phòng để ngăn ngừa viêm kết mạc do lậu cầu
• Tiêm vitamin K dự phòng
• Tiêm vắc xin viêm gan B
• Sàng lọc trẻ sơ sinh: Tăng bilirubin máu, sàng lọc “máu gót chân” để phát hiện các rối loạn chuyển hóa và di truyền đối với tất cả trẻ sơ sinh, sàng lọc thính giác và sàng lọc bệnh tim bẩm sinh nghiêm trọng bằng đo độ bão hòa oxy mao mạch.
• Đánh giá và tư vấn cho con trẻ bú
• Chăm sóc theo dõi – Xác định một cơ sở y tế chăm sóc sức khỏe ban đầu để tiếp tục chăm sóc và thông báo thông tin nhập viện để sinh thích hợp. (See ‘Follow-up visit’ above.)
8. TÁI NHẬP VIỆN
Mặc dù đã ban hành Đạo luật bảo vệ sức khỏe bà mẹ và trẻ sơ sinh (NMHPA), nhưng khả năng trẻ sơ sinh tái nhập viện có thể phòng ngừa được vẫn tiếp tục xảy ra. Trẻ sơ sinh tái nhập viện có liên quan đến xuất viện sớm, cha mẹ thiếu kinh nghiệm, khó khăn trong việc nuôi dưỡng trẻ sơ sinh và là người gốc Á hoặc Đảo
Thái Bình Dương vì những trẻ này có sự gia tăng nguy cơ tăng bilirubin máu [ 44 ].
Những yếu tố này đã được xác định trong một phân tích 2540 trẻ sơ sinh tái nhập viện trong vòng 10 ngày đầu tiên của cuộc đời dựa trên hồ sơ xuất viện BIÊN DỊCH : VŨ TÀI
lâm sàng do Hội đồng Kiểm soát Chi phí Chăm sóc Sức khỏe Pennsylvania (PHC4) thu thập [ 44 ]. Trong đoàn hệ này, thời gian tái nhập viện trung bình bệnh là 111 giờ kể từ khi sinh và 62 giờ kể từ khi xuất viện. Vàng da là chẩn đoán phổ biến nhất xảy ra ở 92% trẻ sơ sinh. Những trẻ còn lại tái nhập viện vì mất nước, các vấn đề về việc bú và/hoặc các bất thường về điện giải đi kèm.
Những phát hiện này có thể hữu ích trong việc cung cấp hỗ trợ bổ sung cho các gia đình có nguy cơ và chăm sóc dự phòng, do đó làm giảm nhu cầu tái nhập viện.
9. TÓM TẮT VÀ KHUYẾN CÁO
Hầu hết trẻ sơ sinh đều thực hiện chuyển tiếp thành công sang cuộc sống bên ngoài tử cung và chỉ cần chăm sóc thường quy ngay sau khi sinh.
• Ngay sau sinh không có biến chứng, chăm sóc trẻ thường quy bao gồm lau khô, làm sạch dịch tiết đường thở và ủ ấm. Khoảng 90% trẻ sơ sinh sẽ không cần can thiệp thêm trong phòng sinh và những trẻ sơ sinh này nên được đưa cho mẹ tiếp xúc da kề da và bắt đầu bú mẹ. (See ‘Delivery room care’ above.)
• Trong giai đoạn chuyển tiếp (bốn đến sáu giờ đầu đời), chăm sóc thường quy tối ưu, bắt đầu ngay trong phòng sinh, bao gồm thúc đẩy sự gắn kết sớm với tiếp xúc da kề da và bắt đầu cho con bú sớm và theo dõi tình trạng lâm sàng trẻ sơ sinh mỗi 30 đến 60 phút để xác định xem có cần can thiệp thêm hay không. (See ‘Transitional period’ above.)
• Chăm sóc thường quy bao gồm thực hiện đánh giá kỹ lưỡng trong vòng 24 giờ sau sinh để xác định bất kỳ bất thường nào có thể làm thay đổi tiến trình trẻ sơ sinh hoặc xác định một tình trạng y tế cần được giải quyết trong những ngày đầu tiên của cuộc đời. Đánh giá bao gồm xem xét tiền sử mẹ, gia đình và tiền sử trước sinh và khám thực thể toàn diện. (See “Assessment of the newborn infant”.)
• Chúng tôi khuyến nghị rằng tất cả trẻ sơ sinh nên được điều trị bằng thuốc kháng sinh tra mắt ngay sau sinh để ngăn ngừa viêm kết mạc do lậu cầu (Grade 1A). Trong thực hành, chúng tôi sử dụng thuốc mỡ erythromycin 0,5% (tra vệt thuốc 1 cm ở mỗi mắt). Các loại thuốc thay thế không có sẵn ở Hoa Kỳ, bao gồm dung dịch bạc nitrat 1% , thuốc mỡ tetracycline 1% hoặc dung dịch povidone-iodine 2,5%. (See ‘Eye care’ above and “Gonococcal infection in the newborn”, section on ‘Ophthalmia neonatorum’.)
• Chúng tôi khuyến nghị rằng tất cả trẻ sơ sinh được sử dụng dự phòng vitamin K1 oxit (phytonadione) để phòng ngừa chảy máu do thiếu vitamin K (VKDB) (Grade 1A). Chúng tôi khuyến nghị dùng các chế phẩm vitamin K tiêm bắp (IM) hơn là uống vì tính ưu việt của đường tiêm bắp trong việc phòng ngừa cả VKDB sớm và muộn (Grade 1A). (See ‘Vitamin K’ above.)
• Chúng tôi khuyến nghị tiêm vắc xin viêm gan B (HBV) cho tất cả trẻ sơ sinh bất kể tình trạng kháng nguyên bề mặt virus viêm gan B (HBsAg) của người mẹ để phòng ngừa nhiễm HB (Grade 1A). Chúng tôi khuyến nghị rằng trẻ sơ sinh của các bà mẹ có HbsAg dương tính nên nhận cả globulin miễn dịch viêm gan B (HBIG) và HBV ngay sau sinh (B table 2) (Grade 1A). (See “Hepatitis B virus immunization in adults” and “Hepatitis B virus immunization in infants, children, and adolescents”, section on ‘Routine infant immunization’.)
• Ở Hoa Kỳ, sàng lọc tất cả trẻ sơ sinh để phát hiện các rối loạn và mất thính giác đe dọa đến tính mạng hoặc sức khỏe lâu dài được thực hiện ở tất cả năm mươi tiểu bang. (See “Screening~the newborn for hearing loss” and “Newborn screening”.)
• Chăm sóc thường quy bao gồm đánh giá trẻ sơ sinh về tình trạng tăng bilirubin máu và hạ đường huyết, có thể dẫn đến bệnh tật đáng kể. (See ‘Glucose screening’ above and ‘Hyperbilirubinemia’ above.)
• Các tiêu chí và điều kiện tối thiểu do Viện Nhi khoa Hoa Kỳ (AAP) thiết lập phải được đáp ứng trước khi xuất viện. Chúng bao gồm các dấu hiệu sinh tồn bình thường và ổn định trong ít nhất 12 giờ trước khi xuất viện, bằng chứng đi tiểu và đi ngoài, hoàn thành hai lần bú thành công, không có sự bất thường về thể chất cần chăm sóc liên tục, không có bằng chứng chảy máu quá mức (đặc biệt ở trẻ đã cắt bao quy đầu) và đào tạo thành công các thành viên trong gia đình để chăm sóc trẻ liên tục tại nhà. (See ‘Discharge criteria’ above.)
• Ở Hoa Kỳ, luật pháp yêu cầu các gói bảo hiểm chi trả cho thời gian nằm viện sau sinh lên đến 48 giờ đối với trẻ được sinh qua âm đạo và lên đến 96 giờ đối với sinh mổ. (See ‘Discharge legislation’ above.)
• Khi xuất viện, cần xác định cơ sở y tế chăm sóc sức khỏe ban đầu và thực hiện tái khám đúng thời gian. Đối với tất cả trẻ sơ sinh được xuất viện trước 48 giờ, đánh giá theo dõi được thực hiện trong vòng 48 giờ và không quá 72 giờ sau khi xuất viện. Khám theo dõi nên bao gồm đánh giá sức khỏe chung và hành vi của trẻ sơ sinh, tương tác giữa trẻ sơ sinh và mẹ, sự hạnh phúc của cha mẹ, xác nhận về việc chăm sóc sức khỏe liên tục và giáo dục cha mẹ. (See ‘Follow-up visit’ above.)
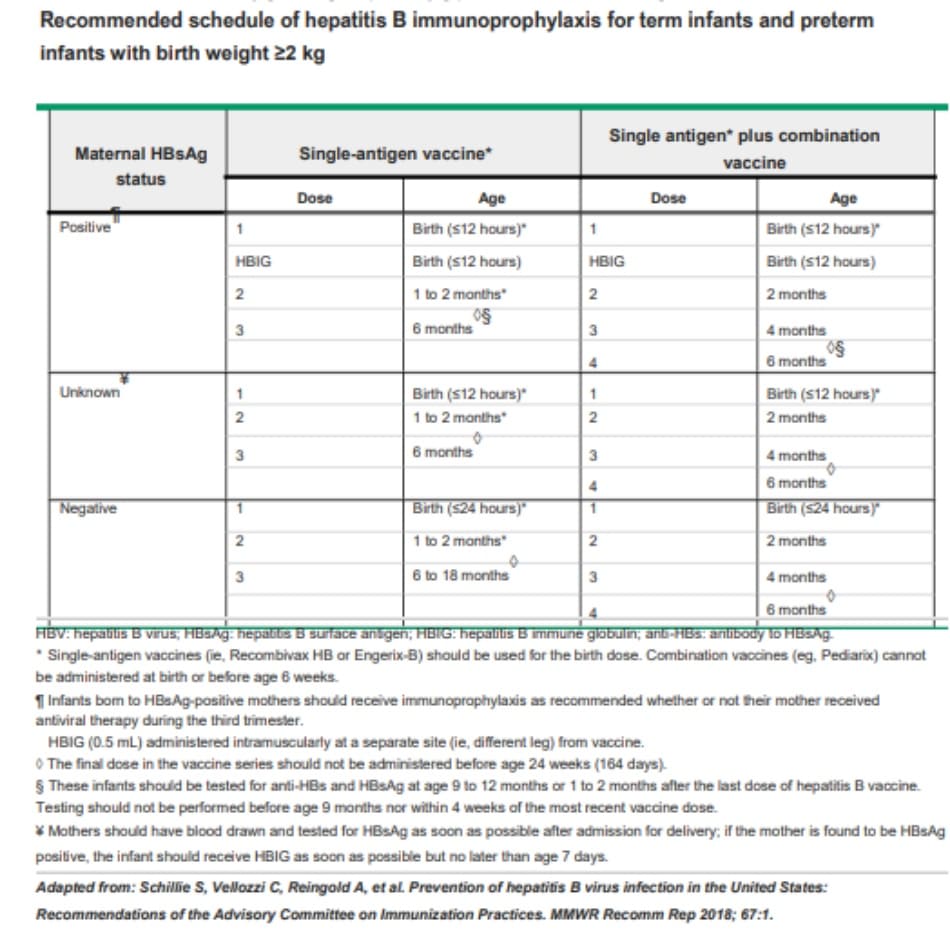
infants with birth weight >2 kg