Bài viết của tác giả: Ths. Bs Hồ Hoàng Kim – Khoa ICU – Bệnh viện Nguyễn Tri Phương.
Tải bài viết Virus: định nghĩa, phân loại, dịch tễ, xét nghiệm – chẩn đoán bệnh PDF ở đây.
Giới thiệu
Virus là tác nhân truyền nhiễm nhỏ nhất hiện được biết là ảnh hưởng đến con người và động vật. Virus có một axit nucleic nằm ở trung tâm, được bao bọc trong một capsid bao gồm lõi protein. Virus là các vi sinh vật nội bào bắt buộc sống bên trong tế bào, sử dụng các thành phần của hệ thống tạo axit nucleic và protein của vật chủ để tái tạo và kích hoạt sự phá hủy tế bào dẫn đến bệnh. Ngoài ra, các cơ chế bảo vệ của vật chủ dẫn đến phá hủy tế bào trong nỗ lực xóa các tế bào bị nhiễm virus. Axit nucleic là RNA hoặc DNA, có thể là chuỗi đơn hoặc chuỗi kép [1]. Sinh lý bệnh của nhiễm virus có thể được quy cho sự thoái hóa và hoại tử tế bào của các tế bào bị nhiễm bệnh, dẫn đến các phản ứng viêm tại chỗ và toàn thân. Các cơ chế bảo vệ cơ thể của cơ thể bao gồm thực bào, phản ứng trung gian qua tế bào, thể dịch và sản xuất interferon [2]. Interferon ngăn chặn sự lây lan của virus tại chỗ, trong khi các kháng thể ngăn ngừa virut lan rộng trong máu, đảm bảo khả năng miễn dịch lâu dài và làm nhạy cảm các tế bào bị nhiễm sẽ bị phá hủy bởi các tế bào T và đại thực bào [3, 4]. Miễn dịch qua trung gian tế bào dẫn đến sự gia tăng các tế bào gây độc tế bào sau đó giải phóng các lymphokine, bao gồm cả interferon.
Dịch tễ
Hầu hết các virus truyền nhiễm liên tục có mặt trong các “hồ chứa” (khoang cơ thể) của người hoặc động vật; trong những điều kiện nhất định sau đó chúng được truyền đến những người nhạy cảm. Trong các đợt dịch bệnh, chẳng hạn như cúm, sởi, quai bị, hội chứng hô hấp cấp tính nặng (SARS), một tỷ lệ lớn của cộng đồng nhạy cảm bị ảnh hưởng bởi các hạt khí dung li ti bắn ra từ cơ thể [5]. Sự trôi dạt của kháng nguyên là lý do làm lây lan dịch bệnh về sự thay đổi cấu trúc, dẫn đến các chủng loại phụ khác nhau (ví dụ, virut cúm) [6]. Một dịch bệnh được cho là xảy ra khi số trường hợp vượt quá số lượng dự kiến cho dân số đó dựa trên kinh nghiệm trong quá khứ. Khi có nhiều châu lục liên quan, căn bệnh này được coi là đại dịch (pandemic), ví dụ, virus gây suy giảm miễn dịch mắc phải ở người (HIV).
Có hai hình thức lây truyền chính mà virus có thể được phân loại: Virus tồn tại trong một loài duy nhất và virus lây nhiễm xen kẽ các loài vật chủ khác nhau [7]. Có một vài loại trừ, chẳng hạn như bệnh dại và vi-rút cúm, lây lan qua các loài. Các ổ chứa động vật là một nguồn lây truyền quan trọng cho các bệnh như bệnh dại, arbovirus và một số loại virus xuất huyết. Con người là một nhóm quan trọng của những sinh vật mang virus mạn tính, chẳng hạn như virus viêm gan B (HBV), HIV và một số herpesvirus [8-10].
Một số yếu tố vật chủ có thể khiến cá nhân tăng mức độ nghiêm trọng của nhiễm trùng đó (ví dụ, hút thuốc và nhiễm trùng do virus hợp bào đường hô hấp [RSV]; rượu và viêm gan; sự phát triển của bệnh bại liệt ở tay chân hoạt động mạnh, tái hoạt hóa Epstein-Barr virus có thể là một nguy cơ ở bệnh nhân lymphoma).
Phương thức truyền bệnh
Hô hấp: Đây là con đường lây truyền phổ biến nhất trong các bệnh do virus. Vi-rút có thể có trong nước bọt hoặc dịch tiết đường hô hấp và có thể lây lan qua vết cắn như ở bệnh dại, hoặc bằng cách hôn như với EBV, hoặc có thể lây lan dưới dạng hạt bắn li ti (sau đây gọi là hạt khí dung), ví dụ như cúm và sởi. Hantavirus có thể lây lan bởi các hạt khí hình thành từ nước tiểu của loài gặm nhấm trong đất. Vi-rút lây lan qua đường hạt khí dung rõ ràng làm tăng nguy cơ lây lan sang nhân viên y tế và các bệnh nhân khác trong cùng khoa phòng.
Tiêu hóa: Đây là chế độ lây lan phổ biến thứ hai của nhiễm virus. Các loại virus đường ruột chính là coxsackie, echo, rotavirus, bại liệt, virus Norwalk, viêm gan A, E và đôi khi B.
Tiếp xúc cá nhân: Một số loại virus được cho là lây truyền qua khí dung hoặc từ các nguồn tiêu hóa có thể thực sự lây lan qua tiếp xúc cá nhân. Dịch bệnh gần đây của virus Ebola, được biết là có khả năng lây nhiễm cao, đã lan sang các nhân viên y tế và các bệnh nhân khác, vì dịch cơ thể rất dễ lây nhiễm trong căn bệnh này.
Da: Đây là một cổng vào quan trọng khác về sự xâm nhập của virus, nhưng không nhất thiết phải thông qua da nguyên vẹn. Virus có thể xâm nhập vào cơ thể bằng các vết cắn, như ở bệnh dại, arbovirus ở muỗi hoặc bọ ve, hoặc do tổn thương kim tiêm hoặc truyền máu, ví dụ như ở HIV hoặc viêm gan B và C. Da cũng đóng vai trò là một cổng thoát các mụn bọc da bị vỡ phát tán bệnh cho cộng đồng, ví dụ, thủy đậu, virus herpes simplex (HSV).
Virus lây truyền qua đường tình dục xuất hiện ở cả dị tính và đồng tính bao gồm HSV, HIV, HBV và cytomegalovirus (CMV). Những vi-rút này không chỉ lây lan qua đường tình dục mà còn cho trẻ sơ sinh trong quá trình đi qua kênh cổ tử cung. Một số loại virus nói trên, bao gồm rubella và varicella, có thể dẫn đến nhiễm trùng trong tử cung thông qua đường nhau thai.
Muỗi chân đốt, ve và ruồi có thể truyền virut như sốt xuất huyết, sốt vàng và sốt xuất huyết Crimean-Congo (CCHF).
Nhiễm trùng bệnh viện: Khoảng 5% các bệnh nhiễm trùng bệnh viện có thể là do nhiễm virus; tuy nhiên, tỷ lệ mắc bệnh có thể được đánh giá thấp do khó chẩn đoán và hạn chế về sự sẵn có của các công cụ chẩn đoán. Những vi-rút này bao gồm vi-rút đường hô hấp (ví dụ: HSV, CMV), vi-rút viêm gan (ví dụ: vi-rút HBV và viêm gan C [HCV]), vi-rút đường ruột (ví dụ: rotavirus) và picornavirus. Có nguy cơ 0,3% nguy cơ truyền HIV cho các bệnh nhân và nhân viên y tế khác. Các trường hợp nhiễm virus Creutzfeldt-Jakob chậm đã xảy ra sau khi ghép giác mạc. Virus Ebola và Marburg cũng đã được truyền đi dưới dạng nhiễm trùng bệnh viện. Loại virus được nghiên cứu thường xuyên nhất liên quan đến lây lan bệnh viện là RSV ở khoa nhi, đơn vị chăm sóc đặc biệt cho trẻ sơ sinh (ICU) và ICU người lớn.
Thời gian ủ bệnh
Virus có thời gian ủ bệnh ngắn từ 2 đến 5 ngày, thường ảnh hưởng đến hệ hô hấp. Nhiễm trùng lây lan theo con đường tạo máu đến các cơ quan xa như não có thể mất 2-3 tuần. Thời gian ủ bệnh trong nhiễm HIV có thể lây lan trong một vài tháng. Các loại vi-rút như vi-rút bệnh dại, lây lan qua các dây thần kinh, có thể có thời gian ủ bệnh từ 2 tuần đến nhiều nhất là một năm. Kiến thức về thời kỳ ủ bệnh là rất quan trọng để xác định sự lây nhiễm của vi sinh vật. Mức độ lây nhiễm phụ thuộc vào việc bảo tồn virus và sự di cư của nó ra môi trường.
Hệ thống miễn dịch
Hệ thống miễn dịch đóng vai trò chính trong cơ chế phòng vệ và sinh lý bệnh của bệnh do virus gây ra. Sự bảo vệ vật chủ chính chống lại nhiễm virus là các rào cản vật lý / hóa học đối với nhiễm trùng và hệ thống miễn dịch [11]. Nhiễm virus ở người thường tạo lên hai loại phản ứng miễn dịch. Phản ứng khởi phát nhanh chóng ban đầu “Phản ứng bẩm sinh” chống lại virus liên quan đến quá trình tổng hợp protein, cụ thể là interferon và kích thích “tế bào lympho giết chết tự nhiên” (NK) [12, 13]. Trong một số trường hợp, phản ứng bẩm sinh có thể đủ để ngăn ngừa nhiễm trùng lan rộng. Tuy nhiên, nếu sự lây nhiễm tiến triển vượt quá vài vòng đầu tiên của sự nhân lên của virus, thì phản ứng miễn dịch thích nghi đã được đưa ra [14]. Bản thân đáp ứng miễn dịch thích ứng có hai thành phần: Phản ứng thể dịch và phản ứng qua trung gian tế bào. Cả hai thành phần của phản ứng miễn dịch thích ứng này đều tạo ra các tế bào bộ nhớ lâu dài, cung cấp khả năng miễn dịch thành công đối với các bệnh nhiễm trùng liên tiếp bởi cùng một loại virus. Những thụ thể phát hiện bề mặt tế bào cực kỳ chính xác này phát hiện kháng nguyên hoặc một số protein virus nhất định dành riêng cho virus đó . Quá trình này dẫn đến một bộ nhớ miễn dịch, sau đó hình thành nguồn gốc để tiêm chủng [3]. Hệ thống miễn dịch bẩm sinh cung cấp bảo vệ vật chủ một cách phổ quát khỏi các bệnh truyền nhiễm. Nó xác định sự hiện diện của mầm bệnh bằng nhiều phương pháp phát hiện. Mục tiêu chính của nhận biết miễn dịch bẩm sinh là axit nucleic của virus. Nói chung, hệ thống miễn dịch bẩm sinh phát hiện các đặc điểm cấu trúc của RNA và DNA của virus khác với axit nucleic chủ [15, 16].
Việc phát hiện mầm bệnh virus bằng hệ thống miễn dịch bẩm sinh có hai hậu quả lớn: Thứ nhất, nó dẫn đến việc tạo ra các cơ chế chống vi rút bẩm sinh, hầu hết được điều hòa chủ yếu bởi interferon. Sau đó, nó dẫn đến việc kích hoạt phản ứng miễn dịch thích nghi, có thể mang lại khả năng miễn dịch chống vi rút trực tiếp, đặc hiệu hơn và lâu dài hơn. Mục đích chính của cơ chế bảo vệ cơ thể là loại bỏ các tế bào bị nhiễm bệnh. Điều này được thực hiện bằng các cơ chế nội tại tế bào được tạo ra bởi các interferon loại I trong các tế bào bị nhiễm bệnh. Nó cũng có thể được thực hiện bởi các tế bào lympho gây độc tế bào, chẳng hạn như tế bào NK và tế bào CD8T [17]. Ngăn chặn sự xâm nhập của virus vào tế bào chủ là một quá trình bảo vệ quan trọng. Kháng thể trung hòa chủ yếu thực hiện điều này. Các phương pháp khác can thiệp vào sự nhân lên của virus, biểu hiện gen và thoát khỏi các tế bào bị nhiễm khác nhau tùy thuộc vào virus và vật chủ. Protein trong pha cấp và hệ thống bổ thể đóng vai trò tích cực trong đáp ứng miễn dịch bẩm sinh. Bạch cầu, bao gồm bạch cầu trung tính, bạch cầu đơn nhân, đại thực bào, tế bào đuôi gai, tế bào NK và tế bào NK T, là các loại tế bào miễn dịch bẩm sinh chính đáp ứng với nhiễm virus [14]. Các lectin loại C trên bề mặt tế bào của chúng nhận ra thành phần protein hoặc axit nucleic của virus và, trong trường hợp của tế bào NK và NK T, các thay đổi trên bề mặt tế bào của các tế bào bị nhiễm bệnh [18]. Những tế bào này xâm nhập vào các mô bị các vi sinh vật này xâm nhập từ huyết tương thông qua hoạt động của các cytokine được giải phóng trong quá trình nhiễm trùng. Hệ thống miễn dịch thích nghi hiển thị hai loại tế bào riêng biệt: tế bào lympho B và T. Khi tiếp xúc với virus, các tế bào lympho B kích thích giải phóng một dạng kháng thể hòa tan có khả năng liên kết các virion lưu hành, dẫn đến hiệu quả diệt trừ virus. Một phản ứng Blymphocyte kháng vi-rút rất nhạy cảm trong việc ngăn ngừa hoặc hạn chế tái nhiễm và hình thành cơ sở tiêm vắc-xin chống lại các vi-rút cụ thể [19].
Virus về cơ bản là các sinh vật nội bào sinh sản trong các tế bào của vật chủ bị nhiễm bệnh và sử dụng các thành phần tế bào để tạo ra virion thế hệ tiếp theo. Quá trình sao chép này có thể diễn ra nhanh hoặc chậm theo thời gian. Sự tiến triển này trong một khung thời gian quyết định sự tiến triển nhanh chóng của bệnh. Trong các trường hợp nhiễm virut cấp tính, sự nhân lên của virut và phản ứng của vật chủ sẽ dẫn đến việc loại bỏ virut và loại bỏ nhiễm trùng hoặc nếu nhiễm trùng quá mức sẽ dẫn đến nhiễm trùng huyết nghiêm trọng hoặc tử vong của vật chủ. Tổn thương mô do vi rút tại vị trí nhiễm trùng là do tổn thương độc tế bào do sự nhân lên của virut và phản ứng miễn dịch của vật chủ đối với nhiễm trùng. Trong nhiễm trùng mãn tính, khung thời gian nhân lên của virus ở vật chủ thường được đánh giá theo tuần, tháng hoặc thậm chí nhiều năm, với đáp ứng miễn dịch của vật chủ kéo dài trong thời gian dài. Virus gây nhiễm trùng mãn tính và lâu dài đã phát triển các quá trình để khuất phục hoặc thay đổi phản ứng miễn dịch, theo đó các virus này tồn tại trong bệnh nhân. Các phản ứng miễn dịch gặp phải trong cả nhiễm virus cấp tính và mãn tính có thể dẫn đến tổn thương mô. Ví dụ kinh điển về nhiễm virus mạn tính dẫn đến phá hủy mô qua trung gian miễn dịch trong nhiều năm là xơ gan do viêm gan siêu vi C. Những phản ứng miễn dịch này, được thấy trong một loạt các bệnh nhiễm virut, có thể là nguyên nhân gây ra các bệnh tự miễn liên quan đến một số loại virus [20].
Tế bào lympho T và miễn dịch qua trung gian tế bào có liên quan đến các tế bào bị nhiễm virus hơn là virus tự do. Các tế bào lympho T miễn dịch virus nhận ra các kháng nguyên virus liên quan đến các glycoprotein loại I (MHC -histocompatibility complex) [21]. Các tế bào lympho T thực hiện các chức năng điều tiết quan trọng của hệ thống miễn dịch. Thông qua các thụ thể tế bào T này, các phân tử CD4 và CD8 tham gia phản ứng miễn dịch dẫn đến tương tác với các tế bào trình diện kháng nguyên, giải phóng các cytokine, tăng sinh của một loạt các tế bào vật chủ với sự phá hủy tế bào đích[22]. Một sự phát triển chính là sự hiểu biết về cấu trúc và chức năng của MHC, thụ thể tế bào T và các thành phần bề mặt tế bào, như CD3, CD4, và kháng nguyên liên quan đến chức năng tế bào lympho-1.
Phân loại virus
Virus được chia thành hai nhóm lớn (Bảng 1)
Virus chứa RNA.
Virus chứa DNA.
Phân loại Baltimore
Trong phân loại này, virus được chia thành bảy nhóm dựa trên việc sản xuất axit nucleic và m-RNA của chúng.
- Virus kép (DS) -DNA.
- Virus đơn chuỗi (ss) -DNA.
- Virus DS-RNA.
- Virut ss-RNA có chuỗi dương (cực dương).
- Virus ss-RNA có chuỗi âm tính (cực tính âm).
- Virus ss-RNA liên quan đến enzyme sao chép ngược.
- Virus DS-DNA liên quan đến enzyme sao chép ngược.
Poxviruses
Orthopox: virus đậu mùa (variola), virus vaccinia, virus đậu mùa bò và virus gây bệnh thủy đậu khỉ.
Para pox: virus orf, pseudocowpox, virus viêm miệng sẩn bò.
Yabapox: Virus Tanapox, virus u khỉ Yaba.
Mollusc pox: virus molluscum contagiosum.
Papovavirus Papillomavirus, polyomavirus, virus neoplasms ở động vật có vú.
Hepadnaviruses
Một họ virus bao bọc, virus DS-DNA, bao gồm cả HBV. Herpesviridae Ít nhất năm loài herpesviridae rất phổ biến ở người: HSV-1 và HSV2 (cả hai đều có thể gây ra herpes miệng và herpes sinh dục), virus varicella zoster (VZV, gây bệnh thủy đậu và bệnh zona), virus EBV nguyên nhân gây bệnh bạch cầu đơn nhân) và CMV.
Những nguyên nhân này gây ra một loạt các bệnh, từ nhiễm trùng đường hô hấp nhẹ ở trẻ nhỏ đến bệnh đa cơ quan đe dọa tính mạng ở những người có hệ miễn dịch yếu.
Papillomaviridae Virus DNA không bao bọc, được gọi chung là papillomaviruses. Gây ra các khối u nhỏ lành tính, được gọi là u nhú hoặc mụn cóc (ví dụ, papillomavirus ở người [HPV] 1, HPV6 hoặc HPV11). Papillomas gây ra bởi một số loại, tuy nhiên, chẳng hạn như HPV 16 và 18, có nguy cơ trở thành ung thư.
Bảng 1 Phân loại các loại virus.
| Virus DS-DNA liên quan đến enzyme sao chép ngược | ds-DNA | ss-DNA | ds-RNA | ss-RNA () với enzyme phiên mã | ss-RNA(+) | ss-RNA với enzyme sao chép ngược |
| Chỉ có Viêm gan B (HBV) | Poxviridae | Parvoviridae | Reoviridae | Orthomyxoviridae | Picornaviridae | Retro viruses |
| Papovaviridae | Paramyxoviridae | Caliciviridae | ||||
| Hepadnaviridae | Rhabdoviridae | Astroviridae | ||||
| Herpesviridae | Filoviridae | Coronaviridae | ||||
| Adenoviridae | Arenaviridae | Flaviviridae | ||||
| Papilloma viridae | Bunyaviridae | Togaviridae |
ds: chuỗi kép; ss: chuỗi đơn.
Parvoviridae
Parvovirus B19 gây ra phát ban ngoài thời thơ ấu (ban đỏ nhiễm trùng).
Reoviridae
Một họ vi-rút có thể ảnh hưởng đến hệ thống tiêu hóa (như rotavirus) và đường hô hấp.
- Orthomyxoviruses: Một họ virut RNA bao gồm Inflenavavirus A, Inflenzavirus B, Inflenzavirus C. Những virut này gây bệnh cúm ở động vật có xương sống, bao gồm chim (cúm gia cầm), người và các động vật có vú khác.
- Paramyxoviruses: Bao gồm virus quai bị, virus sởi, RSV, virus á cúm và metapneumovirus ở người, là nguyên nhân chính gây viêm phế quản và viêm phổi ở trẻ sơ sinh và trẻ em.
Rhabdoviridae
Rhabdovirus mang vật liệu di truyền của chúng ở dạng ss-RNA âm tính. Rhabdovirus bao gồm virus dại và virus viêm miệng mụn nước (VSV).
Filoviridae
Các virus truyền nhiễm dạng sợi (virion), mã hóa bộ gen của chúng dưới dạng ss-RNA âm tính. Hai thành viên trong gia đình thường được biết đến là virus Ebola và virus Marburg gây sốt xuất huyết do virus.
Arenavirus: Nhiễm vi rút viêm màng tế bào lympho có thể gây viêm màng não vô khuẩn. Các hội chứng sốt xuất huyết có nguồn gốc từ các bệnh nhiễm trùng do vi-rút, chẳng hạn như vi-rút Lassa.
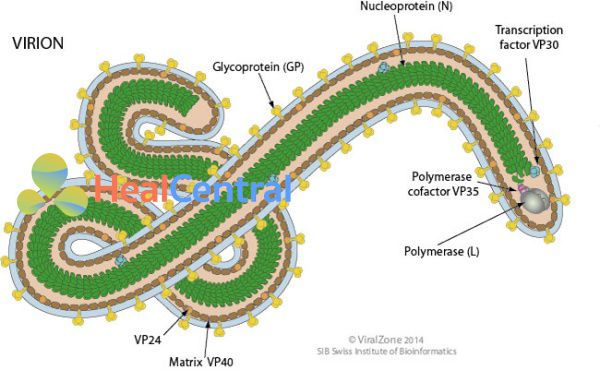
Bunyaviridae
Một họ các virus RNA có vỏ bao bọc, chuỗi âm tính. Mặc dù thường được tìm thấy trong động vật chân đốt hoặc động vật gặm nhấm, một số loại virus trong gia đình này đôi khi lây nhiễm sang người. Bunyaviridae là vector vi rút truyền bệnh. Ngoại trừ hantaviruses, lây truyền xảy ra thông qua một vectơ động vật (đom đóm, muỗi hoặc đánh dấu). Hantavirus được truyền qua tiếp xúc với phân chuột. Nhiễm trùng ở người với một số bunyaviridae, như virus CCHF, có liên quan đến tỷ lệ mắc bệnh và tử vong cao.
Picornavirus
Picornavirus là những virus RNA không có vỏ bọc, có chuỗi dương tính. Các bệnh mà chúng gây ra rất đa dạng, từ các bệnh cấp tính “cảm lạnh thông thường” đến bệnh bại liệt.
Caliciviridae
Một họ virus với ss-RNA. Việc truyền nhiễm calicivirus nói chung là qua đường phân-miệng nhưng cũng có thể qua đường hô hấp. Nhiễm Calicivirus thường gây viêm dạ dày ruột cấp tính (ví dụ, virus Norwalk).
Astrovirus
Họ Astroviridae bao gồm một họ virut không có vỏ bọc thứ ba, bộ gen được cấu tạo từ ss-RNA cộng. Astroviruses hiện được công nhận là một nguyên nhân gây viêm dạ dày ruột ở trẻ em và người lớn.
Coronaviridae
Một họ các virus RNA có vỏ bao bọc, chuỗi dương. Các coronavirus được truyền qua đường phân-miệng hoặc bằng hạt khí dung của dịch tiết đường hô hấp. Mặc dù hầu hết các bệnh đều nhẹ, đôi khi chúng có thể gây ra các tình huống nghiêm trọng hơn ở người, ví dụ như nhiễm trùng đường hô hấp được gọi là SARS.
Flaviviridae
Một họ virus chủ yếu lây lan qua các vec tơ động vật (chủ yếu là ve và muỗi). Các bệnh chủ yếu do họ Flaviviridae gây ra bao gồm: sốt xuất huyết, viêm não Nhật Bản, bệnh rừng Kyasanur, viêm não thung lũng Murray, viêm não St. Louis, viêm não do ve, viêm não West Nile, viêm não vàng.
Togaviridae
Một họ virut, bao gồm các chi sau: Genus Alphavirus, chủng loại, virut Sindbis, virut viêm não ngựa phương Đông, virut viêm não ngựa phương Tây, virut viêm não ngựa ở Venezuela, virut Ross River, virut O’nyong ‘nyong ; Chikungunya, Semlilki Forest virus, Rubivirus, Rubella virus.
Retroviridae
Một họ virus có vỏ bao bọc nhân lên trong tế bào vật chủ thông qua quá trình sao chép ngược, ví dụ: HIV.
Các biện pháp chuẩn đoán virus
Xét nghiệm virus hiện nay rất cần thiết trong việc quản lý bệnh nhân bị nhiễm trùng. Nhiều phương pháp xét nghiệm tiếp tục được sử dụng và các xét nghiệm phân tử đang phát triển như một công nghệ hàng đầu. Một số xét nghiệm phân tử đang được sử dụng hoặc đang trong quá trình phát triển để chẩn đoán in vitro [23]. Để chẩn đoán nhiễm virus cấp tính, các mẫu bệnh phẩm thường được thu thập từ vị trí bệnh (ví dụ: dịch não tủy [CSF] trong viêm màng não do virus). Nuôi cấy virus là khó khăn về mặt kỹ thuật vì virus không bền và có thể không tồn tại trong quá trình vận chuyển mẫu. Các mẫu bệnh phẩm có thể được gửi để xét nghiệm huyết thanh học, kháng nguyên virus và xét nghiệm axit nucleic. Miễn dịch huỳnh quang là một kỹ thuật khác được sử dụng để xác định hoạt động của virus [24]. Các kỹ thuật chẩn đoán virus được thể hiện trong Hộp 1.
Hộp 1. Kỹ thuật sử dụng trong chẩn đoán virus học.
| Nuôi cấy tế bào Phát hiện kháng nguyên.
Nhuộm kháng thể huỳnh quang. Nhuộm kháng thể miễn dịch. Xét nghiệm miễn dịch enzyme. Phát hiện axit Nucleic. Phản ứng chuỗi polymerase. Phương pháp khuếch đại axit nucleic khác. Kính hiển vi điện tử. Mô học tế bào học. Hóa mô miễn dịch Serology lai tại chỗ Từ [67] với sự cho phép. |
Nhận dạng qua nuôi cấy tế bào
Sự phát triển của virus trong nuôi cấy tế bào thường tạo ra hiệu ứng tế bào chất đặc biệt (CPE) có thể cung cấp một nhận dạng giả định, nhưng CPE không đặc hiệu (nghĩa là, nhiều loại virus gây ra nó). Nếu vi-rút không tạo ra CPE, sự hiện diện của nó có thể được phát hiện bằng cách:
- Can thiệp hấp thu với sự hình thành CPE bởi một virus thứ hai; giảm sản xuất axit bởi các tế bào bị nhiễm bệnh, chết. Điều này có thể được phát hiện một cách trực quan bằng sự thay đổi màu sắc của màu đỏ phenol (chỉ thị pH) trong môi trường nuôi cấy. Việc xác định chính xác virus phát triển trong nuôi cấy tế bào được thực hiện bằng cách cố định bổ sung, ức chế ngưng kết hồng cầu và trung hòa CPE. Các xét nghiệm khác, như kháng thể huỳnh quang, xét nghiệm miễn dịch phóng xạ, ELISA và xét nghiệm miễn dịch điện tử với kính hiển vi cũng được sử dụng trong một số trường hợp.
Nhận dạng vi trùng học
Các hình thể bao gồm – được phát triển bởi tập hợp các hạt virus – có thể được chứng minh trong nhân hoặc tế bào chất của các tế bào bị nhiễm bệnh. Các hình thể không đặc hiệu này được nhìn thấy trong nhân, trong một số virus herpes và cơ thể Negri được nhìn thấy trong tế bào chất của các tế bào ở bệnh nhân bị nhiễm virus dại. Trong trường hợp RSV, có thể nhìn thấy các tế bào khổng lồ đa nhân sởi và herpes. Nhuộm kháng thể huỳnh quang của các tế bào trong nuôi cấy có thể cung cấp chẩn đoán xác định. Kính hiển vi điện tử có thể phát hiện các hạt vi rút có hình thái và kích thước cụ thể, ví dụ: vi rút Ebola.
Các xét nghiệm huyết thanh
Việc phát hiện IgM có thể là một chỉ số của nhiễm trùng hiện tại. Việc phát hiện IgG là một chỉ báo về nhiễm trùng trong quá khứ hơn là nhiễm trùng hiện tại. Tăng gấp 4 lần hiệu giá kháng thể trong mẫu huyết thanh kết hợp so với mẫu cấp tính có thể giúp chẩn đoán.
Tầm soát kháng nguyên và Acid Nucleic
Sự hiện diện của protein virut, như p24 của HIV, kháng nguyên bề mặt HBV và kháng nguyên NS1 đối với sốt xuất huyết thường được sử dụng trong chẩn đoán. Sự hiện diện của DNA hoặc RNA virus ngày càng được sử dụng để xác nhận nhiễm virus. Sử dụng các đầu dò được dán nhãn để xác định tải lượng virus, xét nghiệm CMV và HIV RNA đã đảm bảo chẩn đoán nhanh chóng và cụ thể đối với một số bệnh do virus.
Các virus gây nhiễm trùng cộng đồng nặng
Nhiễm virus gây ra nhiều bệnh nhiễm trùng mắc phải trong cộng đồng, đặc biệt là nhiễm virus đường hô hấp. Trong số các nguyên nhân gây viêm phổi mắc phải cộng đồng nghiêm trọng cần phải nhập viện, vi rút chiếm 15% – 40% trong tất cả các trường hợp mà nguyên nhân cơ bản được biết đến [25]. Các virus xâm nhập qua đường thở có thể được nhóm lại như sau:
Nhiễm trùng đường thở trên
Vi-rút giới hạn hoạt động của chúng trên bề mặt biểu mô: Vi-rút cảm lạnh thông thường (rhinoviruses người, Coxsackie A và echovirus) và các trường hợp nhẹ về cúm và á cúm (parainfluenza). Những virus này có biểu hiện lâm sàng nhẹ với tiến trình và kết quả chung thuận lợi. Virus xâm nhập biểu mô và lây lan sang các bộ phận khác của cơ thể: Virus tạo ra sởi, quai bị, rubella, virus herpes (HSV, VZV], EBV và một số trường hợp mắc CMV [26].
Viêm phổi và nhiễm trùng hô hấp dưới
Đây là những rối loạn hô hấp nghiêm trọng phổ biến nhất ở người lớn bị suy giảm miễn dịch – bệnh về đường hô hấp do sốt. Các loại virut trong nhóm này là myxovirus (bao gồm các loại khác nhau liên quan đến cúm A, B và C), adenovirus (23 loại khác nhau, trong đó 18 loại đã được phân lập ở người), virus parainfluenza (á cúm) và bệnh viêm phổi do HSV, VZV gây ra , EBV và CMV [26].
Cúm
Vi-rút cúm theo mùa là một loại vi-rút RNA có ba phân nhóm đã biết (A, B và C) thuộc họ Orthomyxoviridae. Những virus này có sự biến đổi di truyền đáng kể và có khả năng gây ra dịch bệnh và đại dịch. Điển hình là nhiễm trùng biểu hiện như bệnh đường hô hấp trên tự giới hạn với sốt, ớn lạnh, khó chịu, đau đầu, đau cơ và ho không có đàm kéo dài trong 3 hoặc 4 ngày. Một tỷ lệ rất nhỏ nhiễm trùng có thể dẫn đến các biến chứng, như viêm phổi do vi khuẩn, nhiễm trùng huyết và hội chứng suy hô hấp cấp tính (ARDS). Virus cúm được truyền qua đường không khí và do đó là nguyên nhân gây ra dịch bệnh lớn. Độc lực và tính kháng nguyên của virut, tình trạng miễn dịch của vật chủ và môi trường đều tương tác, điều hòa sự lây truyền từ người sang người [27].
Chẩn đoán dựa trên các biểu hiện lâm sàng và xét nghiệm, chẳng hạn như xét nghiệm xác định kháng nguyên, xét nghiệm axit nucleic, khuếch đại phản ứng chuỗi polymerase (PCR) hoặc nuôi cấy virus. Điều trị bao gồm các chất ức chế neuraminidase (oseltamivir và zanamivir), được ưa thích hơn amantadine và rimantadine vì kháng thuốc.
Oxy hóa màng ngoài cơ thể (ECMO) là một phương thức điều trị tiềm năng ở bệnh nhân bị cúm và ARDS nặng, có liên quan đến kết quả đáng khích lệ. Trong một nghiên cứu ở New Zealand và Úc, những bệnh nhân được điều trị bằng ECMO bị ARDS liên quan đến cúm A (H1N1) thường là những người trẻ tuổi bị thiếu oxy nặng và tỷ lệ sống sót cao hơn 70% [28]. Phương pháp này được áp dụng ở Châu Âu [29], Hoa Kỳ [30], Nam Mỹ [31], Canada [32] và Châu Á [33] khi đại dịch cúm H1N1 lan rộng. Ở bệnh nhân mắc bệnh cúm, tỷ lệ sống còn dao động từ 56 đến 79% trên khắp các trung tâm, không phụ thuộc vào chiến lược áp dụng thở máy.
Các virus hợp bào hô hấp và á cúm
Đây là những virus RNA có cấu trúc tương tự và thuộc cùng một họ, Paramyxoviridae. Chúng chia sẻ các đặc điểm liên quan đến dịch tễ học, sinh bệnh học và các biểu hiện lâm sàng. Cả hai loại vi sinh vật này đều gây ra bệnh nghiêm trọng, đặc biệt ở những bệnh nhân cao tuổi hoặc những người có nguy cơ nhiễm trùng đường hô hấp nghiêm trọng (ví dụ, COPD, xơ hóa nang phổi, ghép sau phổi). Trên lâm sàng, những bệnh nhiễm trùng này xuất hiện dưới dạng bệnh sốt với co thắt phế quản, viêm phế quản, viêm phổi và có thể tiến triển thành ARDS [34]. Truyền nhiễm thông qua fomites hoặc dịch tiết bị nhiễm bệnh. Chẩn đoán dựa trên các dấu hiệu lâm sàng, xét nghiệm phát hiện kháng nguyên, phân lập virus và PCR. Điều trị bao gồm các biện pháp hỗ trợ, sử dụng thuốc giãn phế quản, corticosteroid và sử dụng ribavirin nebulized ở bệnh nhân có nguy cơ cao. Tỷ lệ tử vong gần 10% ở người cao tuổi [34].
Coronavirus-SARS (SARS-CoV)
Virus SARS là virus RNA. Nó được mô tả lần đầu tiên sau khi bùng phát ở châu Á vào năm 2003. Nó thể hiện một quá trình lâm sàng hai pha với các biểu hiện prodromic (sốt, ớn lạnh, đau cơ, buồn nôn, đau đầu). Nó thường tiến triển trong vòng khoảng 7 ngày 8 đến khi bị suy hô hấp với tình trạng thiếu oxy nặng (trong 45% trường hợp) suy hô hấp và ARDS (trong 20%) [35]. Truyền nhiễm thông qua các giọt bắn, đường không khí và bằng cách tiếp xúc. PCR, miễn dịch huỳnh quang, nuôi cấy virus và xét nghiệm miễn dịch liên quan đến enzyme (ELISA) xác định chẩn đoán. Điều trị về cơ bản là hỗ trợ. Steroid đã được thử với hiệu quả còn nghi vấn. Tỷ lệ tử vong khoảng 11%.
Các virus hô hấp khác
Adenovirus có thể gây ra bệnh đường hô hấp dưới. Nhiễm trùng hiếm khi tiến triển thành viêm phổi có thể xấu đi theo ARDS. Các triệu chứng ngoài phổi bao gồm viêm dạ dày, viêm gan, viêm màng não và viêm bàng quang xuất huyết. Chẩn đoán được thiết lập bằng phương pháp PCR và nuôi cấy virus. Truyền nhiễm thông qua các giọt bắn và tiếp xúc. Điều trị hỗ trợ; cidofovir và ganciclovir dường như có hoạt động trong ống nghiệm.
Hantavirus tạo ra hai tình trạng lâm sàng khác nhau: Sốt xuất huyết với hội chứng suy thận (HFRS) và hội chứng tim phổi do virus hantavirus (HCPS). Hình ảnh lâm sàng được đặc trưng bởi các biểu hiện prodromic (sốt, ớn lạnh, đau cơ, đau bụng), tiến triển nhanh đến suy hô hấp, ARDS, rối loạn đông máu và sốc. Lây truyền qua tiếp xúc với nước tiểu hoặc phân từ chuột bị nhiễm bệnh. Chẩn đoán dựa trên các xét nghiệm huyết thanh học. Điều trị hỗ trợ và sử dụng ribavirin trong HFRS (không hiệu quả trong HCPS) [26].
Viêm não do Virus
Viêm não virut cấp tính có thể do một số loại virut (Hộp 2) nhưng quan trọng nhất là viêm não do herpes simplex (HSE). Kết quả của bất kỳ nhiễm virus hệ thống thần kinh trung ương (CNS) là phụ thuộc vào tình trạng miễn dịch của vật chủ và độc lực của virus lây nhiễm. Ở những bệnh nhân suy giảm miễn dịch (ví dụ, bệnh suy giảm miễn dịch mắc phải [AIDS], ghép tủy xương và cấy ghép nội tạng rắn) người ta có thể gặp phải nhiễm trùng thủy đậu và CMV [36].
| Hộp 2. Nguyên nhân gây viêm não virut. |
| Virus herpes simplex (HSV-1, HSV-2).
Các loại virus herpes khác – virus varicella-zoster (VZV), cytomegalovirus (CMV), virus Epstein-Barr (EBV), virus herpes 6 ở người (HHV6). Adenovirus, cúm A. Enterovirus, virus bại liệt, sởi, quai bị và Rubella. Bệnh dại. Arboviruses, ví dụ, viêm não B Nhật Bản, virut viêm não Tây sông Nile, virut viêm não do ve. Bunyaviruses, ví dụ, chủng La Crosse của virut Reovirus ở California, ví dụ, virut gây sốt ở Colorado. Từ [36] với sự cho phép. |
Bệnh cảnh viêm não cấp tính có thể bao gồm tiền sử đau đầu, sốt, dấu hiệu thần kinh, co giật. Các dấu hiệu chẩn đoán khác bao gồm pleocytosis CSF, bất thường khu trú nhìn thấy trên điện não đồ (EEG) và những thay đổi nhìn thấy trên chụp cắt lớp điện toán (CT) hoặc chụp cộng hưởng từ (MRI). PCR có độ đặc hiệu khoảng 95% để phát hiện HSV-1 [37, 38].
Quản lý điều trị chung bao gồm điều trị tăng áp lực nội sọ (ICP) bằng mannitol tiêm truyền tĩnh mạch và / hoặc steroid, kiểm soát co giật bằng thuốc chống co giật thích hợp và điều chỉnh mất cân bằng nước và điện giải. Điều trị bằng Acyclovir nên được bắt đầu ngay khi chẩn đoán HSE được xem xét. Acyclovir tiêm tĩnh mạch với liều 10mg / kg ba lần mỗi ngày nên được tiếp tục trong ít nhất 14 ngày [37].
Virus liên quan đến lớp chân khớp
Virus gây bệnh từ vector truyền bệnh thuộc lớp chân khớp (arboviruses) là loại virus có thể truyền sang người [39]. Virus Arbovirus chủ yếu là virus RNA thuộc bốn họ: Flaviviridae (ví dụ, sốt vàng da, sốt xuất huyết, viêm não Nhật Bản); Bunyaviridae (ví dụ, sốt Sandfly, sốt Rift Valley, CCHF); Reoviridae (ví dụ, virus Colorado Tick); và Togaviridae (ví dụ, viêm não ngựa ở phương Đông [EEE], viêm não ngựa ở phương Tây [WEE]). Chúng có một phương thức lây truyền tương tự, thông qua vết cắn của động vật chân đốt hút máu (muỗi, ve, và bướm).
Các loại virus gây bệnh thuộc lớp chân khớp và các loại virus không phải lớp chân khớp có thể được phân loại thành các bệnh não do arbovirus và sốt xuất huyết do virus.
Viêm não do Arboviral
Chikungunya: Chikungunya (CHIKV) là một loại alphavirus thuộc họ Togaviridae, được truyền chủ yếu bởi muỗi Aedes aegypti. Biểu hiện lâm sàng bao gồm đột ngột sốt cao (> 102 ° F), đa khớp nặng, đau đầu, đau cơ, đau lưng, phát ban (~ 50% trường hợp) [40]. Các triệu chứng thường hết trong vòng 7-10 ngày. Đau khớp và cứng khớp có thể kéo dài hơn. Các biến chứng bao gồm: tis, hội chứng bài tiết hormone chống bài niệu không thích hợp (SIADH) và suy thượng thận.
CNS: Viêm màng não, bệnh não, co giật, hội chứng Guillain-Barré, paresis, palsies và bệnh lý thần kinh.
Mắt: Viêm dây thần kinh thị giác, viêm mống mắt, viêm màng cứng, viêm võng mạc và viêm màng bồ đào.
Thận: Viêm thận và suy thận cấp.
Khác: Chảy máu mắt, viêm phổi, suy hô hấp, viêm gan, viêm tụy.
Nhiễm trùng CHIKV được xác nhận bằng cách phát hiện virus, RNA virus hoặc kháng thể đặc hiệu CHIKV trong các mẫu bệnh nhân. Điều trị triệu chứng và hỗ trợ.
Virus viêm não Nhật bản
Virus viêm não Nhật Bản (JEV) là một loại virus ss-RNA thuộc chi Flavachus và có liên quan chặt chẽ với virus viêm não West Nile và Saint- Louis. Muỗi Culex truyền virut và đây là nguyên nhân phổ biến nhất có thể phòng ngừa được do viêm não ở châu Á. Trong số những bệnh nhân phát triển các triệu chứng lâm sàng, thời gian ủ bệnh là 5 – 15 ngày. Đặc điểm lâm sàng bao gồm viêm não cấp tính, liệt mềm cấp tính, tương tự như viêm đa cơ, động kinh trạng thái, tăng ICP và thoát vị não. Khoảng 20 – 30% bệnh nhân tử vong và 30 – 50% sống sót có di chứng thần kinh hoặc tâm thần [41, 42]. Không có điều trị bằng thuốc kháng vi-rút cụ thể đối với viêm não Nhật Bản; điều trị bao gồm chăm sóc hỗ trợ và quản lý các biến chứng.
Viral Hemorrhagic Fever: Sốt xuất huyết do virut đề cập đến một nhóm bệnh được gây ra bởi một số họ vi rút khác nhau (Hình 1). Nó thường là sự kết hợp của rối loạn chức năng nội mô gây ra hội chứng rò rỉ mao mạch và chảy máu, gây ra bởi giảm tiểu cầu và đông máu nội mạch lan tỏa (DIC) [43]. Virus gây sốt xuất huyết do virus có mặt trên toàn cầu và các triệu chứng biểu hiện liên quan đến virus ở khu vực địa lý đó. Sốt xuất huyết do virus tiếp tục là mối đe dọa lớn ở hầu hết các khu vực trên thế giới hiện nay.
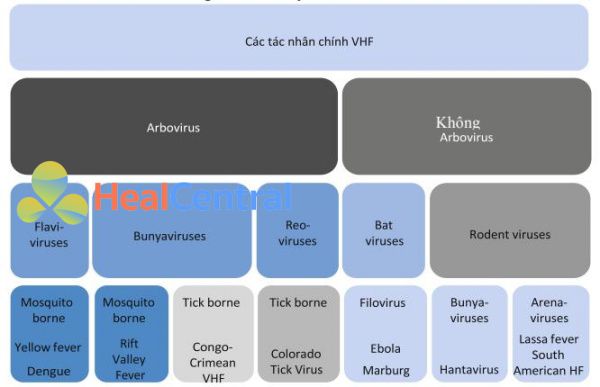
Hình 1 Tác nhân gây sốt xuất huyết do virus (VHF). Togavirus không được bao gồm vì chúng không gây sốt xuất huyết do virus. Từ [43] với sự cho phép.
Bệnh Ebola Virus
Bệnh do vi rút Ebola, trước đây gọi là sốt xuất huyết Ebola, là một bệnh nghiêm trọng, thường gây tử vong ở người. Virus Ebola và Marburg là các virus ss-RNA không phân đoạn, âm tính, giống với rhabdovirus và paramyxovirus trong cơ chế tổ chức và sao chép bộ gen của chúng [44].
Virus Ebola được chia thành năm loài: Bundibugyo ebolavirus, Zaire ebolavirus, Reston ebolavirus, Sudan ebolavirus, Tai Forest ebolavirus.
Virus Ebola gây sốt xuất huyết nặng với tỷ lệ tử vong lên tới 90%. Dịch bệnh do vi rút Ebola xảy ra chủ yếu ở các ngôi làng hẻo lánh ở Trung và Tây Phi, gần các khu rừng mưa nhiệt đới [45]. Truyền bệnh nói chung là kết quả của việc tiếp xúc với máu, dịch tiết hoặc mô từ bệnh nhân hoặc động vật bị nhiễm bệnh. Ở Châu Phi, nhiễm trùng đã được ghi nhận thông qua việc xử lý những con tinh tinh bị nhiễm bệnh, khỉ đột, dơi ăn quả, khỉ, linh dương và nhím bị bệnh hoặc chết trong rừng nhiệt đới. Bệnh do vi rút Ebola sau đó có thể lây lan trong cộng đồng thông qua lây truyền từ người sang người, với nhiễm trùng do tiếp xúc trực tiếp với máu, dịch tiết, nội tạng hoặc các chất dịch cơ thể khác của người nhiễm bệnh và tiếp xúc gián tiếp với môi trường bị nhiễm chất lỏng đó. Thời gian ủ bệnh là 2 đến 21 ngày.
Bệnh do vi rút Ebola được đặc trưng bởi một bệnh sốt nặng, với các biểu hiện tiêu hóa nặng nề, và biến chứng do suy giảm thể tích nội mạch, sốc, bất thường điện giải và rối loạn chức năng đa tạng. Cả chảy máu bên trong và bên ngoài xảy ra do rối loạn đông máu [46].
Chẩn đoán được thực hiện bằng ELISA bắt kháng thể, xét nghiệm phát hiện kháng nguyên, xét nghiệm trung hòa huyết thanh, xét nghiệm PCR phiên mã ngược (RT-PCR), kính hiển vi điện tử và phân lập virus bằng phương pháp nuôi cấy tế bào. Các mẫu bệnh phẩm từ bệnh nhân là một nguy cơ cực kỳ nguy hiểm về mặt sinh học; thử nghiệm phải được tiến hành trong điều kiện ngăn chặn sinh học tối đa [46].
Điều trị bệnh do vi rút Ebola chủ yếu là hỗ trợ và bao gồm sự kết hợp của hồi sức truyền dịch, sử dụng thuốc giảm đau và các biện pháp điều dưỡng tiêu chuẩn. Hiện tại không có thuốc kháng vi-rút cụ thể để điều trị bệnh do vi-rút Ebola.
Dengue
Virus sốt xuất huyết là một thành viên của họ Flaviviridae bao gồm ss-RNA. Nó được truyền bởi muỗi Aedes aegypti. Nó có bốn kiểu huyết thanh (DEN-1, 2, 3, 4). Nhiễm virus sốt xuất huyết gây ra một loạt các bệnh từ sốt không triệu chứng đến sốt Dengue, sốt xuất huyết Dengue, và hội chứng sốc sốt xuất huyết [47] (Bảng 2). Trong khi sốt Dengue là bệnh sốt tự giới hạn, sốt xuất huyết Dengue thường được đặc trưng bởi các biểu hiện xuất huyết nổi bật liên quan đến tăng tính thấm thành mạch. Thời gian ủ bệnh thường là 4 – 7 ngày.
Sau thời gian ủ bệnh, bệnh bắt đầu đột ngột và ở những bệnh nhân mắc bệnh từ trung bình đến nặng, được theo sau bởi ba giai đoạn: Sốt, nguy kịch, hồi phục (Hình 2). Sốt Dengue được đặc trưng bởi sự khởi phát đột ngột của sốt và các triệu chứng không đặc hiệu khác, chẳng hạn như đau đầu, đỏ bừng mặt. Trong 24 – 48 giờ đầu tiên, phát ban xuất huyết hoặc phát ban dát sần có thể thường xuyên được nhìn thấy trong thời kỳ giảm phát. Cơn sốt có thể tiếp tục trong 5 – 7 ngày. Các biến chứng xuất huyết cũng có thể xuất hiện, chẳng hạn như chảy máu từ nướu, chảy máu cam và bầm tím. Tỷ lệ tử vong do sốt Dengue là thấp, trong khi tỷ lệ tử vong do sốt xuất huyết Dengue là khá cao. Chảy máu tự phát, rò rỉ huyết tương, sốt và giảm tiểu cầu đặc trưng cho sốt xuất huyết Dengue. Hội chứng sốc sốt xuất huyết Dengue là hội chứng lâm sàng sốt xuất huyết nặng nhất Bảng 2. Từ [68] với sự cho phép.
| Độ DHF | Sốt (ngày) | Dấu XH | Giảm TC | Tăng tính thấm thành mạch |
|
I |
≥ 2-7 |
(+) test garo | 100000 | Thoát HT |
|
II |
≥ 2-7 |
Tự XH | 100000 | Thoát HT |
| III | ≥ 2-7 | (+) test garo và/hoặc tự XH | 100000 | Thoát HT và suy tuần hoàn với HA kẹp < 20 mmHg hay tụt HA theo tuổi. |
| IV | ≥ 2-7 | (+) test garo và/hoặc tự XH | 100000 | Thoát HT và suy tuần hoàn nặng với mạch, HA không đo được. |
Như được chứng minh bởi bất kỳ điều nào sau đây: độ cô đặc của hematocrit nhập viện lên 20% so với trung bình dự kiến về tuổi, giới tính và dân số; giảm hematocrit xuống 20% giá trị cơ bản sau khi hồi sức truyền dịch; và các dấu hiệu lâm sàng của rò rỉ huyết tương, chẳng hạn như tràn dịch màng phổi hoặc cổ trướng.
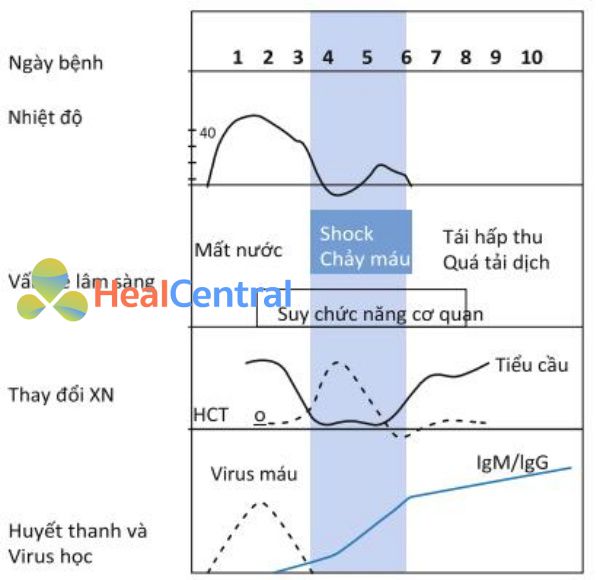
Hình 2 Diễn biến của bệnh sốt xuất huyết. IgM: immunoglobulin M; IgG: immunoglobulin G. Nhiệt độ được tính theo độ C (° C). Từ [69] với sự cho phép.
Diễn biến của bệnh sốt xuất huyết: Sốt – Nặng nghiêm trọng – phục hồi. Các giai đoạn của sốt xuất huyết Dengue và được đặc trưng bởi sự hiện diện của cả bốn biểu hiện lâm sàng sốt xuất huyết (tăng tính thấm thành mạch, giảm tiểu cầu, sốt kéo dài từ hai đến bảy ngày, xu hướng xuất huyết ].
Các bất thường xét nghiệm bao gồm giảm tiểu cầu, giảm bạch cầu và tăng nồng độ aminotransferase ở gan. Phát hiện huyết thanh học dựa trên ELISA IgMcapture và IgG ELISA hoặc xét nghiệm ức chế ngưng kết hồng cầu, phát hiện trình tự gen bằng RT-PCR hoặc phân lập virus [49].
Không có thuốc chống siêu vi cụ thể có thể được sử dụng trong hội chứng sốt xuất huyết Dengue. Tuy nhiên, chăm sóc hỗ trợ, paracetamol và các thuốc giảm đau và thuốc hạ sốt khác có thể được sử dụng để điều trị sốt. Trong các đợt sốt xuất huyết Dengue/ hội chứng sốc sốt xuất huyết Dengue, bệnh nhân sẽ cần được chăm sóc ICU toàn diện bằng liệu pháp điều trị dựa trên lượt đồ chuyên sâu (Hình 3), thuốc vận mạch và thở máy.
*Reassess the patient’s clinical condition, vital signs, pulse volume, capillary refill time and temperature of extremities.
**Colloid is preferable if the patient has already received previous boluses of crystalloid
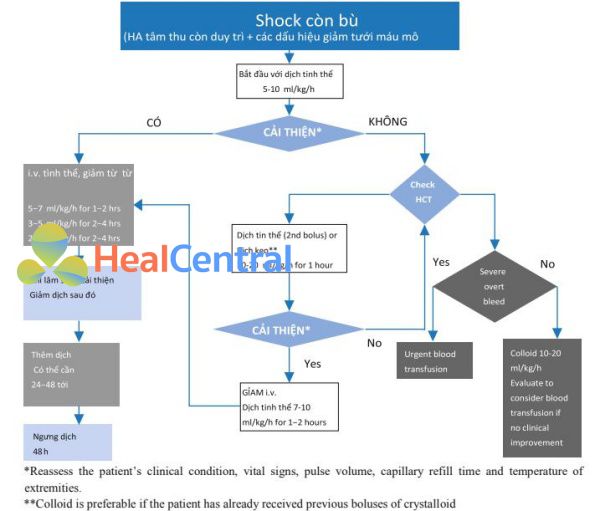
Hình 3 Lượt đồ để quản lý điều trị dịch của sốc bù ở người lớn. i.v.: tiêm tĩnh mạch; HCT: hematocrit; “: tăng; #: giảm. Từ [69] với sự cho phép Crimean-Congo Hemorrhagic Fever.
Virus CCHF là một loại Nairovirus thuộc họ Bunyaviridae và gây bệnh nặng ở người, với tỷ lệ tử vong được báo cáo là 3-30%. Con người bị nhiễm bệnh thông qua vết cắn của ve. Virus CCHF lưu hành trong chu kỳ ve của động vật có xương sống, và virus này không gây bệnh cho động vật [50]. Virus CCHF đã được phát hiện trong huyết thanh của ngựa, lừa, dê, gia súc, cừu và lợn ở các khu vực khác nhau của Châu Âu, Châu Á và Châu Phi. Chim có thể có vai trò trong việc vận chuyển ve bị nhiễm virus CCHF giữa các quốc gia khác nhau. Các nhóm có nguy cơ chính là nông dân sống ở các khu vực lưu hành. Nhân viên y tế của bệnh viện có nguy cơ nghiêm trọng: 8,7% nhân viên y tế đã tiếp xúc với máu bị nhiễm bệnh và 33% những người bị kiêm tiêm đâm đã phát triển căn bệnh này.
Các phương pháp phòng thí nghiệm bao gồm phân lập virus, xét nghiệm huyết thanh học và xét nghiệm phân tử. Các xét nghiệm miễn dịch huỳnh quang (IFA) sử dụng các kháng thể đơn dòng cụ thể có thể cho phép hình dung virus dưới kính hiển vi.
Thuốc kháng vi-rút, ribavirin, hiện đang được sử dụng trong điều trị CCHF. Bệnh nhân cần được hồi sức tích cực. Điều trị thay thế bằng các thành phần máu là cơ sở quản lý trong CCHF nặng. Bệnh nhân nghi ngờ và được chẩn đoán mắc CCHF nên được cách ly [51].
Hospital – BasedViral Infections HSV1
Viêm phổi liên quan đến máy thở (VAP) luôn được quy cho vi khuẩn, mặc dù trong nhiều trường hợp, nguyên nhân của VAP vẫn chưa được xác định. Với sự ra đời của các công cụ chẩn đoán tốt hơn, dữ liệu gần đây chỉ ra rằng virus có thể liên quan đến nhiễm trùng bệnh viện ở bệnh nhân không suy giảm miễn dịch. Tuy nhiên, không có công cụ chẩn đoán tiêu chuẩn hóa. Không có ấn phẩm nào thiết lập mối quan hệ nhân quả giữa sự phân lập và giai đoạn lây nhiễm. Trong một nghiên cứu tiền cứu của Pháp, các virus phân lập bao gồm rhovovirus, herpes simples, cúm, RSV, enterovirus, parainfluenza, adenovirus, coronavirus và CMV đã được phát hiện ở 25% bệnh nhân [52].
Nhiều nghiên cứu đã cho rằng HSV1 là virus có khả năng gây bệnh VAP nhất. Tần suất được báo cáo thay đổi trong khoảng 5 – 64%, với trung vị là 15 – 20% [53-57].
Kích hoạt lại một virus tiềm ẩn dường như là cơ chế ban đầu ở tất cả các bệnh nhân bị viêm phổi HSV1 trong ICU. Việc kích hoạt lại là do thiết bị của đường thở và bắt đầu ngày thứ 3-5 và đỉnh điểm là ngày 12 [58]. Các yếu tố nguy cơ của HSV1 bao gồm tổn thương Herpetic niêm mạc, tổn thương niêm mạc khí quản, có thang điểm đánh giá suy cơ quan cao (SOFA) và / hoặc APACHE II, thở máy trong hơn 7 ngày, tuổi già và sử dụng corticosteroid trước đó [58].
Cytomegalovirus
Mức độ phổ biến huyết thanh của CMV ở người trưởng thành nằm trong khoảng 50 – 90% [59]. Như với tất cả các loại herpesvirus, nhiễm CMV tiên phát vẫn còn tồn tại suốt đời và trải qua các giai đoạn tái kích hoạt, và có thể tiến triển thành bệnh có triệu chứng. Trong thập kỷ qua, việc kích hoạt lại CMV đã được báo cáo ở những bệnh nhân bị bệnh nghiêm trọng miễn dịch. Tỷ lệ mắc thay đổi, tùy thuộc vào phương pháp chẩn đoán được sử dụng (nuôi cấy hoặc PCR) và nằm trong khoảng 12-33% [60]. Tỷ lệ mắc bệnh CMV hoạt động được tìm thấy là cao trong một loạt 242 bệnh nhân suy giảm miễn dịch phải thở máy trong hơn 48 giờ (16,1%) [61]. CMV nên được nghi ngờ là nguyên nhân của VAP với sự hiện diện của thâm nhiễm dai dẳng, thiếu cải thiện lâm sàng và nuôi cấy vi khuẩn âm tính [62]. Việc kích hoạt lại CMV xảy ra trong khoảng thời gian từ ngày 14 đến ngày 21 của ICU. Kích hoạt lại có thể bắt đầu trong nhu mô phổi và thường được kích hoạt bởi nhiễm trùng huyết. Quá trình này có thể gây ra sự gia tăng dai dẳng trong phản ứng viêm qua trung gian cytokine. Các yếu tố nguy cơ để tái kích hoạt là truyền máu, tuổi, nhập viện trước đó, sử dụng corticosteroid trước và chấn thương bỏng. Một số nghiên cứu quan sát đã chỉ ra mối liên quan giữa nhiễm CMV ở bệnh nhân bệnh nặng và kết quả lâm sàng kém [63].
Năm loại thuốc – ganciclovir / valganciclovir, cidofovir, foscarnet và fomivirsen – đã được phê duyệt cho đến nay để điều trị CMV ở người [64]. Ganciclovir được ưa chuộng hơn các tác nhân thay thế dựa trên hoạt tính mạnh của nó chống lại CMV và sự sẵn có của công thức tiêm tĩnh mạch [65]. Điều trị phòng ngừa và điều trị dự phòng có hiệu quả để ngăn ngừa nhiễm CMV có triệu chứng ở bệnh nhân không suy giảm miễn dịch. Trong các nghiên cứu thực nghiệm, điều trị dự phòng sớm bằng ganciclovir liều cao có hiệu quả rõ rệt hơn trong việc ngăn ngừa cả tái kích hoạt CMV và xơ hóa phổi sau đó so với điều trị chậm trễ.
Other Viruses
Trong một nghiên cứu gần đây, 19% bệnh nhân thở máy bị nghi ngờ mắc VAP đã cho kết quả xét nghiệm huyết thanh dương tính với Acanthamoeba polyphaga, một mimillin. Các yếu tố nguy cơ bao gồm thời gian thở máy, rửa phế quản trước và không có dinh dưỡng đường ruột. Những bệnh nhân này có tỷ lệ tử vong khoảng 50% [66].
Một loạt các vi-rút khác có thể lây lan giữa các bệnh nhân bằng nhiều con đường khác nhau, bao gồm cả vi-rút mắc phải trong cộng đồng, như đã thấy với bệnh sởi, trong dịch SARS, cúm, cúm gia cầm, v.v. chất lỏng, như trong HBV, viêm gan C và HIV. Tất cả những điều trên có thể liên quan đến nguy cơ lây truyền cho nhân viên y tế.
Kết luận
Quá trình nhiễm trùng máu vẫn là một trong những nguyên nhân chính gây bệnh tật – tử vong ở ICU trên toàn thế giới. Virus đóng một vai trò quan trọng trong các bệnh nhiễm trùng nghiêm trọng trong việc nhập viện vào ICU. Các virus đóng vai trò trong nhiễm trùng huyết không xác định có thể chỉ là phần nổi của tảng băng chìm. Chẩn đoán tiến thoái lưỡng nan và không có sẵn các xét nghiệm thích hợp trong phòng thí nghiệm có thể ngăn ngừa chẩn đoán sớm và dứt điểm nhiễm trùng huyết do virus. Sự hạn chế có sẵn của các tác nhân chống vi rút hoặc vắc-xin hiệu quả giới hạn trị liệu. Tuy nhiên, một số loại virus nhất định đáp ứng hiệu quả với các thuốc thích hợp (ví dụ: HSV và VRZ với acyclovir, CCHF với ribavirin, CMV với ganciclovir). ECMO đã đóng một vai trò quan trọng trong việc cải thiện tỷ lệ sống sót trên toàn cầu trong đại dịch cúm gần đây. Những tiến bộ trong liệu pháp HIV mang lại hy vọng mới cho số lượng lớn bệnh nhân AIDS trên toàn thế giới. Một hy vọng tương tự có thể được nhìn thấy cho những bệnh nhân bị nhiễm viêm gan B và C mạn tính. Trong ICU, nhân viên y tế cần được cảnh báo trong khi dịch cúm và virus Ebola, đảm bảo rằng ICU tuân theo các protocol cần thiết để ngăn ngừa lây truyền. Những vi sinh vật này đã xuất hiện từ trước cả thời đại khủng long và đã tìm ra phương tiện để sinh tồn cho các thế hệ bằng cách đột biến và thay đổi cấu trúc di truyền của chúng. Câu hỏi là, loài người có thể tìm ra phương tiện để chống lại chúng không?