Tóm tắt hoạt động của Học viện dịch truyền quốc tế (IFA).
Manu L. N. G. Malbrain1,2,3*† , Thomas Langer4,5†, Djillali Annane6 , Luciano Gattinoni7 , Paul Elbers8 ,
Robert G. Hahn9 , Inneke De laet10, Andrea Minini1 , Adrian Wong11, Can Ince12, David Muckart13,14 ,
Monty Mythen15 , Pietro Caironi16,17† and Niels Van Regenmortel10,18†.
Tóm tắt
Quản lý điều trị dịch truyền tĩnh mạch nên được coi là như là một toa thuốc dược lý bast kỳ nào khác. Có ba chỉ định chính: hồi sức, thay thế và duy trì. Hơn nữa, tác động của việc quản lý dịch truyền như chất dung môi pha thuốc hoặc để duy trì sự thông thoáng của catheter, tức là dịch thông nòng, cũng nên được xem xét. Như với kháng sinh, truyền dịch nên tuân theo bốn D: thuốc (Drug), liều lượng (Dosing), thời gian (Duration), giảm leo thang (De-escalation). Trong số các tinh thể, các dịch cân bằng hạn chế thay đổi acid-baz và tải Clor và nên được ưu tiên, vì điều này có khả năng ngăn ngừa rối loạn chức năng thận. Trong số các dung dịch keo, albumin, chất keo tự nhiên duy nhất có sẵn, có thể có tác dụng có lợi. Thập kỷ qua đã chứng kiến sự quan tâm ngày càng tăng về những tác hại tiềm ẩn liên quan đến quá tải dịch truyền. Trong môi trường phẫu thuật, quản lý điều trị dịch truyền thích hợp duy trì tưới máu cơ quan đầy đủ trong khi hạn chế dịch nên thể hiện như là một tiêu chuẩn chăm sóc. Các giao thức bao gồm quản lý hạn chế dịch truyền liên tục cùng với quản trị bolus để đạt được các mục tiêu huyết động đã được đề xuất. Một cách tiếp cận tương tự cũng nên được xem xét cho các bệnh nhân bị bệnh nghiêm trọng, trong đó tình trạng tăng tính thấm nội mô làm cho chiến lược này phù hợp hơn. Các giao thức cho hoạt động xuống thang dịch truyền có thể cần thiết trong giai đoạn sau. Mô hình nội ROSE (Hồi sức – Resusciation, Tối ưu hóa – Optimization, Ổn định – Stabilization, Thải dịch – Evacuation) tóm tắt chính xác một cách tiếp cận năng động đối với trị liệu bằng dịch truyền, tối đa hóa lợi ích và giảm thiểu tác hại. Ngay cả trong các nhóm chuyên biệt của bệnh nhân bị bệnh nghiêm trọng, như là, với chấn thương hoặc bỏng, điều trị bằng dịch truyền nên được áp dụng cẩn thận, xem xét tầm quan trọng của các mục tiêu cụ thể của họ; duy trì việc cung cấp oxy ngoại vi, đồng thời tránh hậu quả của quá tải dịch.
Giới thiệu
Dịch truyền tĩnh mạch đã được sử dụng lâm sàng trong hơn một thế kỷ, tuy nhiên cộng đồng y khoa và khoa học mới chỉ bắt đầu đánh giá cao tầm quan trọng của việc truyền dịch hợp lý, sự cần thiết phải xử lý chúng như bất kỳ loại thuốc nào khác mà chúng ta kê đơn [1, 4], và tác dụng phụ đáng kể mà chúng có thể được biết đến [5, 6].
Ba chỉ định chính xuất hiện để truyền dịch tĩnh mạch [1, 4, 7 – 9]: hồi sức, thay thế và duy trì. Truyền dịch hồi sức được sử dụng để điều chỉnh thâm hụt thể tích nội mạch hoặc giảm thể tích máu cấp tính; giải pháp thay thế được quy định để điều chỉnh thiếu hụt thể tích hiện có hoặc đang phát triển mà không thể bù được bằng một mình đường uống [6]; giải pháp duy trì được chỉ định ở những bệnh nhân ổn định huyết động không thể/được phép uống nước để đáp ứng nhu cầu hàng ngày về nước và chất điện giải [10, 11]. Ngoài các chỉ định cổ điển này, sự liên quan về lượng của dịch được sử dụng như chất dung môi pha loãng thuốc và để đảm bảo độ thông thoáng của catheter, cái gọi là dịch thông ống, gần đây đã được nhấn mạnh [12, 13].
Mặc dù việc sử dụng dịch truyền tĩnh mạch là một trong những biện pháp can thiệp phổ biến nhất trong y học, nhưng dịch lý tưởng không tồn tại. Theo các bằng chứng gần đây, việc đánh giá lại cách sử dụng dịch truyền tĩnh mạch trong môi trường chăm sóc phẫu thuật và hồi sức được cảnh báo. Ở đây, chúng tôi trình bày tóm tắt điều hành về lĩnh vực này của Học viện dịch truyền quốc tế (https://www.fluidacademy.org).
4 Ds trong quản lý điều trị dịch truyền
Tương tự như kháng sinh, 4 Ds của điều trị bằng dịch truyền cần được xem xét (Bảng 1) [4].
Thuốc – Drug
Dịch truyền là thuốc có chỉ định, chống chỉ định và tác dụng phụ. Các chỉ định khác nhau cần các loại dịch khác nhau, ví dụ, dịch hồi sức nên tập trung vào việc phục hồi nhanh chóng thể tích tuần hoàn; dịch thay thế phải giống như đã bị mất; dịch duy trì phải cung cấp chất điện giải cơ bản và glucose cho nhu cầu trao đổi chất.
Liều – Dose
Liều sẽ quyết định nên độc tính, như tuyên bố của Paracelsus. Tuy nhiên, thời gian và tỷ lệ dùng là quan trọng như nhau đối với dịch truyền [14, 15]. Đáng lưu ý, trái ngược với hầu hết các loại thuốc, không có liều điều trị tiêu chuẩn cho dịch truyền.
Thời gian dùng – Duration
Thời gian điều trị dịch truyền là rất quan trọng và khối lượng phải được giảm dần khi shock được giải quyết. Tuy nhiên, trong khi các chương trình kích hoạt “bắt đầu hồi sức” cho việc hồi sức truyền dịch khá rõ ràng, thì các bác sĩ lâm sàng lại ít biết về việc “ngừng kích hoạt” hệ thống hồi sức truyền dịch.
Xuống thang – De-escalation
Bước cuối cùng trong trị liệu bằng dịch truyền là giữ/rút dịch khi chúng không còn cần thiết, do đó làm giảm nguy cơ quá tải dịch và các tác động có hại liên quan [16].
Các dung dịch cân bằng
Nền tảng
Các dung dịch “cân bằng” truyền tĩnh mạch bao gồm dịch tinh thể và keo có ảnh hưởng tối thiểu đến cân bằng nội môi của khoang ngoại bào, và đặc biệt là về cân bằng kiềm toan và nồng độ điện giải [3]. Ngoài ra, thuật ngữ “cân bằng” được áp dụng gần đây cho các chất lỏng có hàm lượng clor thấp (Cl− ). Do đó, có hai loại dung dịch cân bằng chính (Bảng 2): (1) dịch gây ra ảnh hưởng tối thiểu đến trạng thái cân bằng kiềm toan, có hàm lượng chất điện giải với sự khác biệt ion mạnh trong vivo (SID), tức là SID sau khi chuyển hóa của anion hữu cơ, gần 24 – 29 mEq/L; (2) dịch có hàm lượng Cl− bình thường hoặc dưới bình thường (Cl− ≤ 110 mEq/L).
Theo cách tiếp cận định lượng đối với trạng thái cân bằng kiềm toan [17, 18], ba biến số điều chỉnh pH của chất lỏng sinh học độc lập là (1) áp suất riêng phần của carbon dioxide (PCO2); (2) nồng độ axit yếu không bay hơi (ATOT); (3) sự khác biệt ion mạnh (SID), được định nghĩa là sự khác biệt giữa tổng của tất cả các cation mạnh và tổng của tất cả các anion mạnh [19]. Những nguyên tắc này gợi ý rõ ràng rằng dịch truyền tĩnh mạch có thể ảnh hưởng đến pH do: (i) hàm lượng chất điện giải cụ thể đặc trưng cho dung dịch, do đó làm thay đổi SID của khoang ngoại bào và (ii) hiệu ứng pha loãng do thể tích truyền vào, do đó làm giảm nồng độ ATOT. [20 – 22]. Lý tưởng nhất là chất lỏng có thể giữ pH huyết tương không thay đổi sau khi dùng, ở PCO2 không đổi, nên cân bằng các biến thiên này. Các nghiên cứu gần đây cho thấy rõ ràng, về vấn đề này, dung dịch cân bằng lý tưởng nên có SID trong vivo tương đương với nồng độ cơ bản của HCO3 − [23]. Nếu SID của dịch truyền lớn hơn HCO3 − trong huyết tương, pH huyết tương sẽ có xu hướng nhiễm kiềm; nếu SID của chất lỏng truyền thấp hơn HCO3 − trong huyết tương, pH huyết tương sẽ có xu hướng nhiễm toan, và nó luôn luôn là trường hợp của NaCl 0,9%, cái gọi là nước muối “bình thường” [24].
Như đã nêu ở trên, định nghĩa về dung dịch “cân bằng” cũng bao gồm một loại dịch đẳng trương và gần đẳng đẳng trương có hàm lượng Cl− thấp (bằng hoặc thấp hơn 110 mEq/L), so với NaCl 0,9%. Tuy nhiên, thành phần cuối cùng của một chất lỏng như vậy, đặc biệt là khi xem xét các tinh thể, sẽ phụ thuộc vào (1) tính thẩm thấu; (2) tính trung hòa điện và (3) SID. Thật vậy, một dung dịch cân bằng đẳng trương để lại trạng thái cân bằng kiềm toan không thay đổi (nghĩa là, với SID gần 24 mEq/L) sẽ nhất thiết phải có hàm lượng Cl− > 110 mEq/L (như trong Sterofundin-ISO). Ngược lại, một chất lỏng có SID là 24 mEq/L và hàm lượng Cl− thấp hơn sẽ nhất thiết phải là nhược trương (như với Lactated Ringer). Cuối cùng, một chất lỏng đẳng trương có hàm lượng Cl− thấp sẽ nhất thiết phải có SID cao hơn (như với PlasmaLyte), với tác dụng kiềm hóa.
Trong vivo SID- tất cả các phân tử hữu cơ có trong các dịch cân bằng là các anion mạnh. Kết quả tính toán SID (in vitro-SID) bằng 0 mEq / L, do tính trung hòa về điện tích. Sau khi truyền, các phân tử hữu cơ được chuyển hóa thành CO2 và nước; kết quả trong vivo-SID tương ứng với lượng anion hữu cơ được chuyển hóa Sterofundin-ISO hoặc Ringerfundin b In vivo-SID của Tetraspan được báo cáo trong Bảng kết quả từ tổng số anion hữu cơ; lưu ý, có sự khác biệt so với SID được tính là sự khác biệt giữa các cation vô cơ và anion vô cơ (29 mEq/L so với 33 mEq/L). Không có lời giải thích rõ ràng đã được báo cáo từ người bán.
Trường hợp cho các dung dịch cân bằng
Các dung dịch cân bằng và không cân bằng (NaCl 0,9%) có thể có tác động hơi khác nhau đối với sự tăng thể tích máu, theo điều kiện lâm sàng. Thật vậy, các động lực học khác nhau cho thấy sự giảm khoảng 10% trong việc tăng thể tích huyết tương của các dung dịch cân bằng so với NaCl 0,9% đã được mô tả ở những người tình nguyện khỏe mạnh bình thể tích [25, 26]. Mặt khác, trong một mô hình thực nghiệm sốc mất máu đe dọa tử vong, cần một liều dung dịch cân bằng thấp hơn, so với NaCl 0,9% để khôi phục huyết áp mục tiêu [27]. Những kết quả mâu thuẫn này nhấn mạnh thực tế rằng những phát hiện về liệu pháp dịch là đặc trưng cho tình trạng và kết quả thu được từ bệnh nhân nhiễm trùng huyết hoặc mô hình thực nghiệm không nên được ngoại suy cho tất cả các tình huống.
Bất chấp những tranh cãi, cần làm rõ thêm, một số khác biệt rõ ràng tồn tại giữa hai loại dịch này. Đầu tiên, NaCl 0,9% giàu clor gây ra mức độ nhiễm toan và tăng clor máu phụ thuộc liều cao hơn, có thể ủng hộ sự co thắt của các cơ trơn mạch máu [28, 29], có khả năng dẫn đến giảm tưới máu thận.
Khi những người tình nguyện khỏe mạnh nhận được 2 L nước muối hoặc Plasma-Lyte trong hơn 1 giờ, nước muối làm giảm đáng kể tốc độ máu động mạch thận, giảm tưới máu mô vỏ thận, giảm lượng nước tiểu và tăng tích lũy dịch ngoại mạch so với PlasmaLyte [30]. Những phát hiện này có thể hỗ trợ cho ý tưởng rằng tăng clor máu có thể gây tăng phản hồi ngược ở ống thận và giảm tưới máu vỏ thận [31].
Thật vậy, một phân tích quan sát phù hợp với xu hướng quy mô lớn từ dữ liệu bảo hiểm của Hoa Kỳ cho thấy rằng việc sử dụng PlasmaLyte® so với NaCl 0,9% trong ngày đầu tiên của phẫu thuật bụng lớn dẫn đến suy thận đáng kể cần phải lọc máu ít hơn [32]. Ngoài tác dụng đối với tưới máu thận, NaCl 0,9%, hơi gây tăng áp lực thẩm thấu, có khả năng gây ra sự gia tăng của arginine vasopressin. Hai tác dụng này có thể đóng góp một cách có thể tưởng tượng vào việc bài tiết NaCl 0,9% qua thận chậm hơn so với các dịch cân bằng [33, 34]. Thật vậy, nhiều dịch sẽ được giữ lại trong không gian kẽ, với xu hướng đó sẽ gây ra phù nhiều hơn [35, 36]. Tuy nhiên, nó không chỉ đơn thuần là chức năng thận có thể bị suy giảm do nồng độ clorua cao; truyền NaCl 0,9% có thể gây khó chịu ở bụng ở những người tình nguyện khỏe mạnh [37] và giảm tưới máu dạ dày ở bệnh nhân phẫu thuật cao tuổi [38].
Hai thử nghiệm ngẫu nhiên lớn và có đối chứng lớn so sánh việc sử dụng các dịch cân bằng và nước muối bình thường đã được công bố trong những năm qua. Nghiên cứu SPLIT là thử nghiệm ngẫu nhiên mù đôi đa trung tâm đầu tiên được thực hiện trên 2092 bệnh nhân, so sánh dịch cân bằng và không cân bằng trong các đơn vị chăm sóc tích cực. Nó cho thấy không có sự khác biệt đáng kể trong kết quả chính, tức là, tỷ lệ tổn thương thận cấp tính [39]. Mặc dù cung cấp một mức độ cao bằng chứng, thử nghiệm này đã không đưa ra một câu trả lời dứt khoát. Thật vậy, thể tích trung bình của dịch nghiên cứu chỉ là 2L trong 90 ngày. Hơn nữa, cả hai nhóm nghiên cứu đều nhận được thể tích trung bình là 1.0 – 1.1L của PlasmaLyte trong vòng 24 giờ trước khi đăng ký, do đó, điều hợp lý là việc sử dụng PlasmaLyte trước đó đã làm mất cân bằng tác dụng của NaCl liều thấp 0,9%. Thử nghiệm SMART là một nghiên cứu lớn được thực hiện trong năm đơn vị chăm sóc đặc biệt của một trung tâm học thuật duy nhất [40]. Tổng cộng có 15.802 bệnh nhân được chọn ngẫu nhiên để nhận NaCl 0,9% hoặc dung dịch cân bằng (Plasma-Lyte A hoặc Lactated Ringer). Trong cả hai nhóm, bệnh nhân đã nhận được một lượng dịch cực kỳ nhỏ: trung bình 1L từ khi nhập viện đến ngày 30 hoặc xuất viện, tùy theo điều kiện nào đến trước. Mặc dù khối lượng thể tích tinh thể thấp bất ngờ, các tác giả đã tìm thấy một sự khác biệt nhỏ trong kết cục chính, đó là tỷ lệ các biến cố thận bất lợi lớn trong vòng 30 ngày (kết hợp tử vong, điều trị thay thế thận mới hoặc rối loạn chức năng thận dai dẳng)íít hơn trong dịch cân bằng. Nhìn vào kết quả tổng thể, điều quan trọng là phải nhấn mạnh rằng không có giảm tỷ lệ tử vong tại bệnh viện và cũng không phải là tỷ lệ điều trị thay thế thận (2,5% so với 2,9%, p = 0,08) cũng như tỷ lệ rối loạn chức năng thận kéo dài ( 6,4% so với 6,6%, p = 0,60) có ý nghĩa thống kê. Một nghiên cứu tương tự được thực hiện bởi cùng các tác giả và được công bố trong cùng số của Tạp chí Y học New England, thử nghiệm SALT-ED, đã tìm thấy một sự khác biệt tương tự về tỷ lệ các biến cố thận bất lợi lớn ở người trưởng thành không bệnh nặng [41].
| Bảng 2 Thành phần điện giải của các dịch cân bằng chính có sẵn cho tiêm tĩnh mạch. Chuyển thể từ Langer et al. [21] với sự cho phép. | ||||||||||
| Dịch tinh thể | Gelatins | Starches | ||||||||
| Lactated Ringer’s | Acetated Ringer’s | Hartmann’s | PlasmaLyte | Sterofundin ISOa | ELOMEL isoton | Isoplex | Gelaspan | Hextend | Tetraspan | |
| Na+ [mEq/L] | 130 | 132 | 131 | 140 | 145 | 140 | 145 | 151 | 143 | 140 |
| K+ [mEq/L] | 4 | 4 | 5 | 5 | 4 | 5 | 4 | 4 | 3 | 4 |
| Ca2+ [mEq/L] | 3 | 3 | 4 | – | 5 | 5 | – | 2 | 5 | 5 |
| Mg2+ [mEq/L] | – | – | 3 | 3 | 2 | 3 | 1.8 | 2 | 0.9 | 2 |
| Cl− [mEq/L] | 109 | 110 | 111 | 98 | 127 | 108 | 105 | 103 | 124 | 118 |
| Lactate [mEq/L] | 28 | – | 29 | – | – | – | 25 | – | 28 | – |
| Acetate [mEq/L] | – | 29 | – | 27 | 24 | 45 | – | 24 | – | 24 |
| Malate [mEq/L] | – | – | – | – | 5 | – | – | – | – | 5 |
| Gluconate [mEq/L] | – | – | – | 23 | – | – | – | – | – | – |
| Dextrose[g/l] | – | – | – | – | – | – | – | – | – | – |
| Gelatin [g/L] | – | – | – | – | – | – | 40 | 40 | – | – |
| HES [g/L] | – | – | – | – | – | – | – | – | 60 | 60 |
| Dextran [g/L] | – | – | – | – | – | – | – | – | – | – |
| In-vivoSID [mEq/L] | 28 | 29 | 29 | 50 | 29 | 45 | 45.8 | 56 | 28 | 29b |
| Osmolarity [mOsm/L] | 278 | 277 | 279 | 294 | 309 | 302 | 284 | 284 | 307 | 297 |
| Bảng 1 Tương tự giữa 4 Ds của kháng sinh và điều trị bằng dịch truyền. Chuyển thể từ Malbrain M.L.N.G. et al. [4] với sự cho phép. | |||
| Diễn giải | Kháng sinh | Dịch truyền | |
| Thuốc. | Điều trị không thích hợp. | Suy tạng nhiều hơn, thời gian nằm ICU/viện dài hơn, thở máy lâu hơn (MV). | Nhiễm toan chuyển hóa do tăng chlor máu, tổn thương thận cấp tính hơn, cần điều trị thay thế thận nhiều hơn, tăng tỷ lệ tử vong. |
| Điều trị thích hợp. | Yếu tố chính trong lựa chọn KS theo kinh nghiệm là xem xét các yếu tố nguy cơ của bệnh nhân (sử dụng KS trước đó, thời gian thở máy, corticosteroid, nhập viện gần đây, cư trú tại viện dưỡng lão, v.v.). | Yếu tố chính trong điều trị dịch truyền theo kinh nghiệm là xem xét các yếu tố nguy cơ của bệnh nhân (cân bằng dịch, quá tải dịch, rò rỉ mao mạch, kiểm soát nguồn nhiễm, chức năng thận, chức năng cơ quan). Không sử dụng glucose làm dịch hồi sức. | |
| Kết hợp đúng | Lợi ích có thể có: phổ rộng hơn, hiệp đồng, tránh tình trạng kháng thuốc khẩn cấp, ít độc tính. | Lợi ích có thể có: chất lỏng chuyên biệt cho các chỉ định khác nhau (thay thế so với duy trì so với hồi sức), ít độc tính hơn. | |
| Thời gian thích hợp | Tỷ lệ sống còn giảm 7% với mỗi giờ trì hoãn. Cần kỷ luật và tổ chức thực tế. | Trong shock kháng trị , liệu pháp nhắm mục tiêu sớm (EGDT) đã được chứng minh là có lợi. Thời gian trì hoãn càng dài thì càng giảm tưới máu vi tuần hoàn. | |
| Liều | Dược lực học. | Phụ thuộc vào thể tích phân phối, độ thanh thải (chức năng thận và gan), nồng độ albumin, thâm nhập mô. | Phụ thuộc vào loại dịch: glucose duy trì 10% trong nội mạch, tinh thể 25%, so với chất keo 100% sau 1 giờ và các yếu tố khác (thể tích phân phối, thẩm thấu, áp lực keo, chức năng thận). |
| Dược động học. | Bị từ chối bởi nồng độ ức chế tối thiểu. Bị từ chối bởi các đặc điểm của khả năng “diệt khuẩn”, thời gian (T>MIC) so với nồng độ (Cmax/MIC). | Phụ thuộc vào loại dịch và nơi bạn muốn chúng đến: nội mạch (hồi sức), kẽ vs nội bào (mất nước tế bào). | |
| Độc tính. | Một số KS là độc cho thận, lời khuyên về điều chỉnh liều cần thiết. Tuy nhiên, không đạt được mức kiểm soát nhiễm trùng cũng không giúp ích cho thận. | Một số dịch (HES) là độc hại cho thận. Tuy nhiên, không kiểm soát được shock cũng không giúp ích gì cho thận. | |
| Thời gian thích hợp. | Không có bằng chứng mạnh mẽ nhưng xu hướng về thời gian ngắn hơn. Không sử dụng KS để điều trị sốt, CRP, viêm, nhưng sử dụng KS để điều trị nhiễm trùng. | Không có bằng chứng mạnh mẽ nhưng xu hướng về thời gian ngắn hơn. Không sử dụng dịch để điều trị cho áp lực tĩnh mạch trung tâm thấp hoặc áp lực động mạch trung bình, lượng nước tiểu, nhưng sử dụng chất lỏng để điều trị giảm thể tích máu. | |
| Đáp ứng điều trị | Ngừng kháng sinh khi các dấu hiệu và triệu chứng của nhiễm trùng hoạt động giải quyết. Dấu ấn sinh học có vai trò trong tương lai (PCT). | Dịch truyền có thể được dừng lại khi sốc được giải quyết (lactate bình thường). Vai trò tương lai của dấu ấn sinh học (NGAL, cystatin C, citrullin, L-FABP). | |
| Xuống thang | Theo dõi. | Lấy mẫu cấy đầu tiên và có can đảm để thay đổi (KS) như một đội chiến thắng. | Sau khi ổn định với dịch truyền đầy đủ sớm (PPV bình thường, cung lượng tim bình thường, lactate bình thường), ngừng hồi sức liên tục và chuyển sang quản lý dịch bảo tồn và loại bỏ dịch sau đó theo mục tiêu (= xuống thang hồi sức). |
| Bảng 3. 4 giai đoạn động của trị liệu dịch truyền theo khái niệm ROSE. Chuyển thể từ Malbrain et al. [4] với sự cho phép. | |||||
| Hồi sức (R) | Tối ưu (O) | Duy trì (S) | Xuống thang (E) | ||
| Cú đấm | Thứ nhất | Thứ 2 | Thứ 3 | Thứ 4 | Thứ 5 |
| Nguyên nhân | Tổn thương viêm, ví dụ, nhiễm trùng huyết, viêm tụy cấp nặng (SAP), bỏng, chấn thương, v.v. | Thiếu máu cục bộ và tái tưới máu | Thiếu máu cục bộ và tái tưới máu | GIPS (hội chứng tăng tính thấm toàn thân) | Giảm tưới máu |
| Pha | ebb | Dòng chảy | Flow/ no flow | No flow | No flow |
| Dạng | Shock nặng | Không ổn định | ổn định | Hồi phục | Không ổn định |
| Ví dụ | Sốc nhiễm khuẩn, chấn thương lớn, sốc mất máu, vỡ phình động mạch chủ bụng, viêm tụy cấp nặng, bỏng nặng (> 25% TBSA) | Điều trị hương mục tiêu trong và chu phẫu, bỏng ít nghiêm trọng (<25% TBSA), nhiễm toan ketone do tiểu đường, mất dạ dày-ruột nặng (nôn mửa, viêm dạ dày ruột) | Bệnh nhân sau phẫu thuật (không hay kết hợp với cho ăn qua đường ruột cộng với dinh dưỡng qua đường tĩnh mạch), đặt máy vắt kín thành bụng, thay thế dịch mất trong viêm tụy ít nghiêm trọng | Bệnh nhân được cho ăn đầy đủ trong giai đoạn phục hồi của bệnh hiểm nghèo, giai đoạn đa niệu sau khi hồi phục sau hoại tử ống cấp tính | Bệnh nhân bị xơ gan và phù mềm (GIPS) và không có dòng chảy, giảm tưới máu gan-lách |
| Câu hỏi chính | Khi nào bắt đầu dịch truyền? | Khi nào ngưng dịch truyền? | Khi nào ngưng dịch truyền? | Khi nào bắt đầu “rút dịch”? | Khi nào ngưng “rút dịch”? |
| Câu hỏi phụ | Lợi ích của truyền dịch ? | Nguy cơ của truyền dịch? | Nguy cơ của truyền dịch? | Lợi ích của “rút dịch”? | Nguy cơ của “rút dịch”? |
| Vận chuyển O2 | Các vấn đề đối lưu | Bình thể tích, khuếch tán bình thường | Vấn đề khuếch tán | Bình thể tích, khuếch tán bình thường | Các vấn đề đối lưu |
| Nhu cầu dịch | Bắt buộc | Các dấu ấn sinh học | Các dấu ấn sinh học | Độc tính | |
| Điều trị dịch | Bolus 4-ml/kg/10-15 phút | Chuẩn độ dịch duy trì, sử dụng bolus dịch thông thường. | Duy trì tối thiểu cho lượng uống không đủ, cung cấp dịch thay thế. | Dùng qua đường uống ngay khi có thể. Tránh truyền dịch. | Tránh giảm tưới máu. |
| Cân bằng dịch | Dương | Cân bằng | Cân bằng/âm | Âm | Cân bằng |
| Kết quả | Bảo vệ sống còn | Hồi sức cơ quan | Hỗ trợ cơ quan | Hồi phục cơ quan | Hỗ trợ cơ quan |
| Mục tiêu | Huyết động đại thể (MAP, CO); lactate máu; thể tích tiền tải (LVEDAI); huyết động chức năng; đáp ứng với dịch truyền (PLR, EEO). | Tưới máu đại thể các cơ quan (MAP, APP, CO, ScvO2); thể tích tiền tải (GEDVI, RVEDVI); GEF hiệu chỉnh; R/L shunt; hội chứng chèn ép đa khoang, CARS. | Chức năng cơ quan (EVLWI, PVPI, IAP, APP); dấu ấn sinh học (NGAL, cystatin C, citrullin); các dấu hiệu rò rỉ mao mạch (áp lực keo, thẩm thấu, CLI, RLI); FB hàng ngày và tích lũy, trọng lượng cơ thể. | Đánh giá chức năng cơ quan (tỷ lệ P/F, EVLWI, IAP, APP, PVPI). Thành phần cơ thể (ECW, ICW, TBW, VE). | Tưới máu vi mô các cơ quan (pHi, ScvO2, lactate, ICG- PDR); Các dấu ấn sinh học; Cân bằng dịch tích lũy âm. |
| Công cụ theo dõi | Huyết áp động mạch xâm lấn, tĩnh mạch trung tâm, PPV hoặc SVV (thủ công hoặc qua màn hình), CO, TTE, TEE không được hiệu chuẩn | CO (TPTD, PAC được hiệu chỉnh | CO (TPTD) hiệu chỉnh; cân bằng; BIA (ECW, ICW, TBW, VE) | CO (TPTD) hiệu chỉnh; cân bằng; BIA; xuống thang. | LiMON, tưới máu niêm mạc dạ dày, lọc máu vi tuần hoàn. |
| Mục đích chính | Điều chỉnh shock (quản lý dịch truyền sớm – EAFM) | Duy trì tưới máu | Nhằm mục đích cân bằng dịch hoặc âm (LCFM – quản lý dịch truyền giai đoạn muộn) | Tích lũy dịch động (LGFR – rút dịch hướng tới mục tiêu muộn) hoặc xuống thang | Duy trì tưới máu mô |
| Thời gian đạt được | Vài phút | Vài giờ | Vài ngày | Vài ngày đến vài tuần | Vài tuần |
Áp lực tưới máu bụng APP = MAP− IAP, phân tích trở kháng điện sinh học BIA, hội chứng thận tim – bụng – thận CARS, chỉ số rò rỉ mao mạch CLI = CRP huyết thanh chia cho albumin huyết thanh, cung lượng tim CO, nước ngoài tế bào ECW, test tắc đường thở cuối kỳ thở ra, chỉ số nước trong phổi ngoài mạch máu EVLWI, chỉ số thể tích cuối tâm trương toàn phần GEDVI, phân suất tống máu toàn bộ GEF, hội chứng tăng tính thấm toàn thân GIPS, áp lực trong ổ bụng IAP, tỷ lệ biến mất indocyaningreen trong huyết tương ICG-PDR, ICW nước trong tế bào; IV truyền tĩnh mạch; LVEDAI Chỉ số diện tích cuối tâm trương thất trái, MAP áp lực động mạch trung bình, P / F pO2 so với FiO2, nâng cao chân thụ động PLRT, biến thiên xung mạch PPV, chỉ số thấm mạch máu phổi PVPI, chỉ số rò rỉ thận RLI = albumin nước tiểu chia cho creatinine nước tiểu, R/L shunt phải sang trái, RVEDVI chỉ số thể tích cuối tâm trương thất phải, viêm tụy cấp nặng SAP, bão hòa oxy tĩnh mạch trung tâm ScvO2, biến thiên thể tích nhát bóp SVV, TBSA Diện tích bỏng bề mặt, nước toàn thân TBW, siêu âm qua thực quản TEE, pha loãng nhiệt xuyên phổi TPTD, siêu âm tim qua thành ngực TTE, thể tích vượt quá VE.
| Bảng 4 Các khuyến nghị về hồi sức nhanh ở bệnh nhân bỏng nặng. Chuyển thể từ Peeters et al. [106] với sự cho phép. | |
| Nước muối sinh lý | Với thực tế là hồi sức nhanh trong quản lý bỏng đòi hỏi thể tích lớn, việc sử dụng nước muối sing lý không thể được khuyến nghị trong một giao thức hồi sức bỏng |
| Dịch cân bằng | Dựa trên các bằng chứng có sẵn, các dung dịch tinh thể cân bằng là dịch hồi sức ban đầu thực tế ở phần lớn bệnh nhân bị bệnh nặng (và bỏng) |
| Dịch keo bán tổng hợp | Với các dữ liệu gần đây liên quan đến việc sử dụng dung dịch keo bán tổng hợp (và đặc biệt là starches), việc sử dụng chúng ở những bệnh nhân nguy kịch, bao gồm cả bệnh nhân bỏng, không thể được khuyến nghị. |
| Albumine | Dựa trên các bằng chứng có sẵn, việc sử dụng albumin 20% có thể được khuyến nghị trong các trường hợp bỏng nặng, đặc biệt là trong giai đoạn xuống thang hồi sức được hướng dẫn bởi các chỉ số rò rỉ mao mạch, trọng lượng cơ thể, cân bằng (tích lũy), quá tải dịch, nước trong phổi ngoài mạch và IAP |
| Dịch ưu trương | Cho đến ngày nay, không đủ bằng chứng để đạt được sự đồng thuận về sự an toàn của dịch muối ưu trương trong hồi sức bỏng. Tuy nhiên, bất cứ khi nào sử dụng dung dịch muối ưu trương trong thực hành lâm sàng, cần theo dõi chặt chẽ nồng độ natri. |
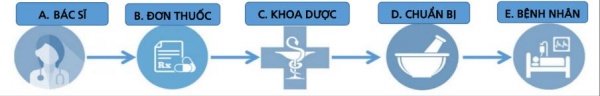 |
|
| Hình 3. 5 Ps của cho dịch truyền. a Physician- Bác sĩ: Tất cả bắt đầu với sự tham gia của bác sĩ trong việc đưa ra các quyết định liên quan đến quản lý dịch truyền. b Đơn thuốc – Prescription: Bác sĩ nên tham gia viết đơn thuốc, liều lượng, thời gian và bất cứ khi nào có thể xuống thang. c Khoa dược – Pharmacy: Đơn thuốc được gửi đến nhà thuốc và được dược sĩ kiểm tra sự không nhất quán để có cái nhìn toàn diện hơn. d Chuẩn bị Preparation: Quá trình mà đơn thuốc được chuẩn bị và bổ sung (ví dụ, chất điện giải) được thực hiện. e Bệnh nhân – Patient: Đơn thuốc đầy đủ quay trở lại với bệnh nhân và người quản lý từng bước nên tuân thủ dùng thuốc, đáp ứng và báo cáo. | |
Tóm lại, chúng ta có thể tránh nhiễm toan chuyển hóa do dịch truyền và nạp clorua quá mức chỉ bằng cách sử dụng các dung dịch cân bằng. Ngày càng có nhiều bằng chứng cho thấy việc sử dụng clorua quá mức có thể gây ảnh hưởng xấu đến chức năng thận, ngay cả khi dùng liều thấp. Do đó, việc sử dụng các dung dịch cân bằng, đặc biệt ở những bệnh nhân có khả năng cần một lượng đáng kể dịch truyền tĩnh mạch, dường như là một lựa chọn thực dụng hợp lý [42]. Ngược lại, nước muối có thể là một lựa chọn trực quan cho bệnh nhân bị hạ natri máu hoặc nhiễm kiềm chuyển hóa giảm chlor máu. Trong bất kỳ bệnh cảnh nào khác, lý do quan trọng nhất để chọn NaCl 0,9% so với các dung dịch cân bằng có khả năng mang tính kinh tế. Do đó, nồng độ chlor máu là một yếu tố quan trọng để xác định loại dịch thích hợp.
Albumin
Nền tảng
Albumin chiếm khoảng 50% hàm lượng protein huyết tương [43] và là yếu tố chính quyết định áp lực keo huyết tương, đóng một vai trò quan trọng trong việc điều chỉnh động lực học của vi mạch máu [44, 45]. Nồng độ albumin trong huyết tương bình thường trong khoảng từ 35 đến 55 g/L, tương ứng với khoảng 0,54 – 0,85 mmol/L và với áp suất trong vitro khoảng 9,2 mmHg. Ngược lại, áp lực keo trong vivo thấp hơn, vì tính thấm của hàng rào nội mô đối với albumin là khác nhau, ngay cả ở những người khỏe mạnh. Tuy nhiên, theo luật Starling, áp lực keo là lực chống lại áp lực thủy tĩnh trong mạch máu, do đó tác động để tái hấp thu nước và các chất hòa tan nhỏ từ kẽ vào không gian nội mạch. Vai trò quan trọng của tính chất keo albumin trong điều hòa động lực học vi tuần hoàn dường như cũng được áp dụng cho lớp glycocalyx nội mô [46, 47]. Lớp giống như gel này, lót bên cạnh bên trong nội mạc, được cho là chiếm 20% thể tích nội mạch. Quan điểm hiện tại của glycocalyx là nó chứa nhiều hợp chất bắt buộc cho hoạt động và chức năng của lớp nội mạc và làm trung gian cho một số quá trình sinh lý quan trọng, như duy trì hàng rào mạch máu, cầm máu, ngăn ngừa sự bám dính của tế bào vào lớp nội mạc và truyền các lực căng xé 48]. Vai trò của glycocalyx tuy nhiên đang được nghiên cứu liên tục và vai trò và chức năng của nó có thể cần phải được thay đổi trong tương lai [49]. Đáng chú ý, việc “rụng” glycocalyx xảy ra với sự hiện diện của các loại oxy phản ứng, tăng đường huyết, cytokine và endotoxin, và do đó thường gặp ở bệnh nhân bị bệnh nặng [50]. Trong bối cảnh cân bằng nội môi dịch truyền, mất chức năng rào cản gây ra bởi sự bong tróc glycocalyx có liên quan đến sự hình thành phù nề mô [51]. Hơn nữa, liệu pháp điều trị bằng dịch truyền được biết là có khả năng gây hại cho chức năng nội mô [27], có thể là do stress oxy hóa. Tuy nhiên, những rủi ro có thể liên quan đến bối cảnh lâm sàng cụ thể. Thật vậy, trong khi tải thể tích không gây ra sự bong ra glycocalyx ở bệnh nhân phẫu thuật và tình nguyện viên khỏe mạnh [52, 53], lượng bong tróc glycocalyx tỷ lệ thuận với thể tích dịch truyền ở bệnh nhân sốc nhiễm trùng [54].
Trường hợp cho albumin
Nghiên cứu ALBIOS, một thử nghiệm ngẫu nhiên có đối chứng lớn của Ý, đã đưa ra một số gợi ý về việc liệu cho albumin có cải thiện kết quả trong nhiễm trùng huyết nặng và sốc nhiễm trùng [55] hay không. Bệnh nhân nhiễm trùng huyết nặng được chọn ngẫu nhiên để nhận 20% albumin và tinh thể hoặc tinh thể đơn độc sau khi hồi sức sớm theo mục tiêu ban đầu. Ở những bệnh nhân được điều trị ngẫu nhiên bằng albumin, albumin được bổ sung trong 28 ngày, để duy trì nồng độ albumin 30 g/L. Mặc dù có một số tác dụng sinh lý có lợi (nhịp tim thấp hơn, huyết áp trung bình cao hơn và cân bằng chất lỏng dương hàng ngày thấp hơn trong 7 ngày đầu tiên), không có sự khác biệt nào về tỷ lệ tử vong ở 90 ngày (41,1% so với 43,6%) hoặc điểm suy cơ quan. Tuy nhiên, khi phân tích kết quả theo mức độ nghiêm trọng của bệnh, bệnh nhân bị sốc nhiễm trùng ngẫu nhiên khi bổ sung albumin cho thấy nguy cơ tử vong thấp hơn (nguy cơ tương đối 0,87; khoảng tin cậy 95%: 0,77-0,99). Điều đáng nói là thử nghiệm này đã không sử dụng albumin làm dịch hồi sức, mà như một loại thuốc để điều chỉnh giảm albumine máu.

Trường hợp chống lại albumin
Dung dịch keo nên tồn tại trong không gian nội mạch lâu hơn tinh thể, với điều kiện là hàng rào nội mô còn nguyên vẹn, điều này thường không xảy ra ở những bệnh nhân nguy kịch [56]. Với các cuộc thảo luận gần đây về tác dụng phụ tiềm tàng của chất keo nhân tạo, đặc biệt là dịch tinh bột hydroxyethyl (HES), một mối quan tâm mới trong việc sử dụng albumin đã xuất hiện. Tuy nhiên, mặc dù lý do sinh lý mạnh mẽ và nỗ lực khoa học đáng kể [55, 57], cho đến nay, không có thử nghiệm ngẫu nhiên có đối chứng nào cho thấy bất kỳ lợi ích đáng kể nào của hồi sức dịch truyền bằng cách sử dụng albumin so với các loại dịch khác, kể cả tinh thể [58]. Một số báo cáo thậm chí còn cho rằng sử dụng albumin trong môi trường phẫu thuật tim có thể liên quan đến sự phát triển của tổn thương thận cấp tính [59]. Như đã nêu trước đây, một trong những thử nghiệm albumin lớn nhất cho đến nay, nghiên cứu ALBIOS, đã báo cáo giảm tỷ lệ tử vong trong 90 ngày ở một nhóm bệnh nhân bị sốc nhiễm trùng. Tuy nhiên, kết quả này được dựa trên một phân tích hậu kiểm hơn là phân tích được xác định trước và do đó, nên được giải thích một cách thận trọng. Kết quả của hai thử nghiệm ngẫu nhiên đang diễn ra, thử nghiệm ALBumin Italian Outcome Septic Shock-BALANCED (ALBIOSS-BALANCED) và Albumin Replacement Therapy in Septic Shock (ARISS), có thể cung cấp một số câu trả lời cho các vấn đề nêu trên.
Chi phí đáng kể và sự sẵn có của các lựa chọn thay thế chi phí thấp có hiệu quả tương đương không có lợi cho albumin, mặc dù phân tích phân nhóm của bộ dữ liệu ALBIOS có thể cho thấy truyền albumin có khả năng hiệu quả về chi phí ở bệnh nhân sốc nhiễm trùng [60]. Cho đến nay, lợi ích về mặt lý thuyết của albumin không được hỗ trợ bởi bằng chứng lâm sàng hợp lý, và trường hợp đối với albumin vẫn còn gây tranh cãi.
Quản lý điều trị dịch truyền chu phẫu
Mục đích của điều trị bằng dịch truyền trong phẫu thuật, song song với việc duy trì lưu lượng máu lưu thông hiệu quả, là để tránh cả tình trạng quá tải dịch và thiếu nước, trong khi duy trì sự cân bằng dịch càng sát sao càng tốt. Mặc dù có lý do này, nhưng không có gì lạ khi bệnh nhân phẫu thuật nhận 5 – 10 L dịch và 600 – 1000 mmol natri, dẫn đến phù nề và kết quả bất lợi [61], bên cạnh đó do bởi sự phụ thuộc vào ấn tượng quá mức áp lực động mạch trung bình nên giảm khả năng loại bỏ của tinh thể [62, 63]. Mặt khác, nhịn ăn qua đêm và chuẩn bị ruột, khi được áp dụng theo một cách truyền thống xưa nay, dẫn đến thiếu hụt dịch. Rõ ràng, bệnh nhân phát triển các biến chứng sau phẫu thuật khi giữ nước vượt quá 2,5 L [32, 64]. Tất nhiên, tăng giữ lại dịch không chỉ phụ thuộc vào lượng dịch truyền được sử dụng, mà còn phụ thuộc vào khả năng của thận để bài tiết dịch và muối dư thừa [32].
Quản lý điều trị dịch truyền trước phẫu thuật
Trị liệu bằng dịch truyền không chỉ có nghĩa là bù đắp lượng mất trong phẫu thuật mà còn phải tính đến những trường hợp xảy ra trước khi phẫu thuật, do uống nước kém, chuẩn bị ruột, viêm nặng liên quan đến phản ứng stress và có thể là xuất huyết. Mất nước, tuy nhiên, rất khó phát hiện thông qua các phương pháp lâm sàng.
Nhiều nghiên cứu đã kiểm tra xem liệu một biện pháp tải dịch trước phẫu thuật có khả năng làm giảm tình trạng tụt huyết áp gây ra bởi việc gây mê toàn thân / khu vực. Tuy nhiên, kết quả liên quan đến chiến lược tiền tải đã không được khuyến khích [65, 66].
Quản lý điều trị dịch truyền trong phẫu thuật
Để đáp ứng với việc sử dụng liên tục thể tích lớn tinh thể cho bệnh nhân trải qua cuộc phẫu thuật lớn, một chiến lược hạn chế dịch truyền đã được đề xuất. Ví dụ, Brandstrup et al. đã chứng minh trong một thử nghiệm ngẫu nhiên có kiểm soát đa trung tâm rằng chế độ hạn chế hơn có liên quan đến kết quả tốt hơn sau phẫu thuật đại trực tràng [61]. Tuy nhiên, chiến lược này bị hạn chế so với tiêu chuẩn chăm sóc quá mức (ví dụ, cân bằng dương 5 L do thể tích tinh thể cao) [67]. Do đó, có thể hình dung rằng nhóm có kết quả tốt hơn được hưởng lợi từ việc tránh quá tải dịch hơn là hạn chế dịch. Việc giải thích các tài liệu y văn về chủ đề này bị cản trở bởi việc sử dụng các định nghĩa rất không đồng nhất [68]. Tuy nhiên, điều rõ ràng từ các nghiên cứu quan sát là cả quá nhiều và quá ít chất lỏng đều liên quan đến kết quả kém [69-72]. Gần đây, một nghiên cứu đoàn hệ lớn từ 500 bệnh viện của Hoa Kỳ bao gồm cả bệnh nhân trưởng thành có phẫu thuật đại tràng, trực tràng hoặc hông hoặc đầu gối đã được kết luận [72]. Một mối liên quan đáng kể đã được tìm thấy giữa quản lý dịch truyền tự do vào ngày phẫu thuật và kết quả tồi tệ hơn (tăng tổng chi phí và thời gian nằm viện ở tất cả bệnh nhân), cũng như tăng sự hiện diện của liệt ruột sau phẫu thuật, ở những bệnh nhân trải qua phẫu thuật đại trực tràng. Thật thú vị, các tác giả cũng quan sát thấy rằng việc sử dụng dịch hạn chế (25% thấp nhất theo thể tích) cũng có liên quan đến kết quả tồi tệ hơn.
Điều này là phổ biến trong các giao thức Tăng cường Phục hồi sau Phẫu thuật (ERAS) để tìm thuật ngữ “hạn chế dịch trong phẫu thuật” [73]. Tuy nhiên, cũng có sẵn các thuật ngữ thay thế, chẳng hạn như “cân bằng 0”, hoặc tránh thừa muối và nước. Các giao thức ủng hộ việc truyền tinh thể cân bằng 1-3 ml/kg/giờ và chỉ cung cấp thêm lượng dịch để phù hợp với nhu cầu được đánh giá bằng lượng thể tích bị mất trong quá trình phẫu thuật, hoặc đánh giá tưới máu ngoại vi (được gọi là ‘Hạn chế dịch truyền theo mục tiêu’) [74]. Nhìn chung, các tài liệu cho thấy rằng chế độ điều trị dịch truyền chu phẫu dựa trên thuật toán thì kết quả bệnh nhân được cải thiện.
Quản lý điều trị dịch truyền sau phẫu thuật
Quản lý dịch truyền ở bệnh nhân sau phẫu thuật là một yếu tố chính quyết định kết quả của họ. Mặc dù việc khôi phục thể tích hiệu quả là rất quan trọng đối với những bệnh nhân này, nhưng việc quản lý dịch không nên làm ảnh hưởng đến quá trình chữa bệnh. Do đó, quản lý dịch truyền tối ưu nên nhắm mục tiêu huyết động trung tâm hiệu quả và tưới máu mô trong khi tránh cân bằng dịch hệ thống dương tính. Về lý thuyết, chất keo mang lại những lợi thế so với tinh thể do có khả năng “giãn nở” plasma cao hơn và thời gian bán hủy trong huyết tương dài hơn. Chúng có nhược điểm về mặt lý thuyết là kéo dài thời gian đông máu và tăng nguy cơ tổn thương thận. Trong các thử nghiệm ngẫu nhiên, tỷ lệ của liều dung dịch keo tích lũy so với liều tích lũy của tinh thể dao động trong khoảng từ 0,41 đến 1 [75]. Ở những bệnh nhân bị giảm thể tích máu lâm sàng quá mức, chất keo vượt trội hơn so với tinh thể trong việc cải thiện áp lực và hiệu suất đổ đầy tim [76]. Tương tự như vậy, trong một thử nghiệm ngẫu nhiên đa quốc gia lớn được thực hiện ở những bệnh nhân bị bệnh nghiêm trọng với tình trạng giảm thể tích máu cấp tính, chất keo làm giảm sự phụ thuộc thuốc vận mạch và máy thở khi so sánh với tinh thể [77]. Một đánh giá hệ thống gần đây về hồi sức với HES ở bệnh nhân bị bệnh nghiêm trọng trong phẫu thuật với 13 thử nghiệm ngẫu nhiên [78]. Tuy nhiên, tổng quan này không tìm thấy sự khác biệt có ý nghĩa thống kê giữa HES và tinh thể, về tỷ lệ tử vong (tỷ lệ rủi ro 2,97; KTC 95%: 0,96 – 9,19; I2 = 0%), cần điều trị thay thế thận (tỷ lệ rủi ro 1,11; 95% CI: 0,26 – 4,69; I2 = 34%) và các biến chứng nhiễm trùng chính (tỷ lệ rủi ro 1,19; KTC 95%: 0,59 – 2,39; I2 = 0%). Điều đáng nói là các thử nghiệm đủ điều kiện quá nhỏ để đưa ra kết luận chắc chắn về vấn đề này.
Cũng cần phải nói rằng có những quan điểm trái ngược về việc sử dụng HES [79]. Ví dụ, một số lời chỉ trích liên quan đến thử nghiệm CHEST đã được đưa ra mà vẫn cần phải được chỉ ra [80, 81]. Hơn nữa, có thể nói rằng trong thử nghiệm CHEST với HES đã được dùng cho những bệnh nhân không bị giảm thể tích máu. Mặt khác, thử nghiệm CRISTAL (trong đó 70% nhóm chất keo nhận được HES) đã kết luận rằng cần có thể tích ít hơn đáng kể để đạt được sự ổn định huyết động cho HES so với NaCl trong giai đoạn hồi sức ban đầu ở bệnh nhân nhiễm trùng huyết nặng mà không có sự khác biệt nào tác dụng phụ ở cả hai nhóm [77]. Cân nhắc những quan điểm trái ngược này, cuộc tranh luận đang diễn ra về việc sử dụng starches ở những bệnh nhân bị bệnh nghiêm trọng do giảm thể tích máu vẫn cần nhiều dữ liệu hơn.Trong số những bệnh nhân trải qua phẫu thuật ổ bụng lớn, kết quả gần đây của thử nghiệm FLASH, cho thấy không có sự khác biệt đáng kể về kết quả tổng hợp tử vong hoặc biến chứng sau phẫu thuật lớn trong vòng 14 ngày sau phẫu thuật [82].
Trong khi chờ kết quả của các thử nghiệm đang diễn ra, hiện tại không đủ dữ liệu để cấm sử dụng chất keo trong đơn vị chăm sóc tích cực phẫu thuật.
Nhiều bệnh nhân trải qua phẫu thuật không thể ăn thức ăn hoặc dịch trong một thời gian sau phẫu thuật và sẽ cần phải duy trì dịch truyền. Gần đây, một cuộc tranh luận đã nổi lên về tính thẩm thấu của các dung dịch này: mặc dù các hướng dẫn theo truyền thống khuyến nghị sử dụng dịch truyền duy trì nhược trương, trong tài liệu nhi khoa, những điều này được chứng minh là có liên quan đến việc tăng tỷ lệ hạ natri máu có triệu chứng [83, 84]. Thử nghiệm TOPMAST ngẫu nhiên có kiểm soát gần đây ở người trưởng thành trải qua phẫu thuật lồng ngực lớn cho thấy vấn đề này là nhẹ ở những bệnh nhân này. Mặt khác, dịch truyền duy trì đẳng trương có liên quan đến cân bằng dịch tích lũy dương lớn hơn đáng kể (ước tính 1,4L dương tính hơn trong dịch chứa 154 so với 54 mmol / L natri) [85].
Quá tải dịch
Vấn đề quá tải dịch trong môi trường chu phẫu
Một mức độ nhất định của giảm thể tích máu là cần thiết để duy trì tưới máu cơ quan trong quá trình gây mê và phẫu thuật. Tuy nhiên, dịch truyền được cung cấp sau khi gây mê chủ yếu làm tăng thể tích máu “không bị stress”, vì giãn mạch xảy ra do hậu quả của gây mê. Tại thời điểm này, việc quản lý dịch truyền bổ sung là cần thiết để tối ưu hóa thể tích nhát bóp, tức là, để thêm vào thể tích nội mạch có “stress” (stress volume) [86]. Nhiều bác sĩ lâm sàng vẫn coi phương pháp tiếp cận ướt ướt này là tiêu chuẩn vàng cho liệu pháp điều trị truyền dịch trong phẫu thuật [87], mặc dù việc gia tăng thể tích nội mạch chắc chắn mang một số nguy hiểm. Công việc cơ tim và áp lực tim tăng lên khi dịch được truyền đã vượt quá mức độ gây giãn mạch gây mê. Hơn nữa, quá tải dịch làm giảm áp suất thẩm thấu chất keo, cùng với áp lực tim tăng lên, có thể thúc đẩy phù phổi [88]. Những vấn đề này có liên quan đặc biệt ở những bệnh nhân có tình trạng tim mạch kém. Cuối cùng, tăng thể tích máu có thể là nguyên nhân gây ra một tác dụng quan trọng khác: giải phóng peptide natriuretic nhĩ (ANPs) vào tuần hoàn gây ra bởi sự kéo dài của các sợi cơ nhĩ [68, 89]. Thật vậy, để đáp ứng với việc truyền dịch tinh thể nhanh chóng, nồng độ ANP tăng gấp 2 đến 3 lần [90, 92], do đó, để làm giảm “stress” cho tuần hoàn bằng cách thúc đẩy natriuresis và rò rỉ mao mạch của albumin.
Vấn đề quá tải dịch trong ICU
Quản lý điều trị dịch truyền là một trong những nền tảng của hồi sức huyết động ở bệnh nhân bệnh nặng. Bao nhiêu dịch để cung cấp đã là chủ đề của cuộc tranh luận sôi nổi trong những năm qua. Quá nhiều dịch có thể gây hậu quả có hại trên nhiều hệ thống cơ quan, ví dụ, trao đổi khí xấu đi, chức năng thận và lành vết thương. Quá tải dịch đặc biệt có khả năng phát sinh trong điều kiện khi tính thấm mao mạch bị thay đổi do phản ứng viêm, chẳng hạn như trong khi nhiễm trùng huyết. Một sự cân bằng dịch dương có liên quan đến kết quả tồi tệ hơn trong một số nghiên cứu ở nhiều nhóm bệnh nhân thuộc đơn vị chăm sóc đặc biệt (ICU) khác nhau [16, 93-95]. Ở những bệnh nhân bị sốc nhiễm trùng, quản lý điều trị dịch truyền và cân bằng dịch dương tính có liên quan độc lập với gia tăng tỷ lệ tử [93, 96]. Tương tự, ở những bệnh nhân nhập viện ICU sau phẫu thuật lớn, cân bằng dịch là yếu tố nguy cơ độc lập cho tử vong [95]. Thật vậy, một chiến lược chất lỏng hạn chế đa phương thức nhằm cân bằng dịch âm tính (điều trị PAL) ở bệnh nhân tổn thương phổi cấp tính (ALI) có liên quan đến kết quả cải thiện trong một nghiên cứu hồi cứu [97].
Phải thừa nhận rằng sự cân bằng dịch dương có thể là một dấu hiệu của bệnh chứ không phải là vấn đề iatrogen – do điều trị thuần túy hoặc có thể phòng ngừa được cho và sẽ là sai lầm khi đảm nhận vị trí mặc định của việc hồi sức dưới mức. Thật vậy, hồi sức không đầy đủ do không đủ dịch có thể dẫn đến tưới máu mô kém hơn và do đó rối loạn chức năng cơ quan và suy tạng, đặc biệt là trong giai đoạn đầu điều trị. Một sự cân bằng cần phải đạt được, sao cho mỗi bệnh nhân nhận đủ, nhưng không quá mức, dịch cho nhu cầu của họ. Điều quan trọng, các bệnh nhân khác nhau sẽ có nhu cầu và tình trạng dịch cơ bản khác nhau tùy thuộc vào nhiều yếu tố bao gồm tuổi tác, bệnh đồng mắc và chẩn đoán hiện tại. Ngoài ra, bắt buộc phải xem xét các chỉ số về dung nạp dịch truyền, chẳng hạn như CVP, nước trong phổi, oxy hóa và nồng độ hemoglobin. Nhu cầu dịch là khác nhau trong quá trình bệnh. Như vậy, dịch truyền phải được quy định trên cơ sở bệnh từng cá nhân; đơn thuốc nên được xem xét thường xuyên và phù hợp với giai đoạn lâm sàng tiến triển. Câu trả lời cho câu hỏi liệu quá tải chất lỏng có phải là vấn đề trong ICU hay không sẽ phụ thuộc vào thời điểm được hỏi. Trong giai đoạn hồi sức cấp cứu / cứu vãn, quản lý điều trị dịch truyền là hào phóng. Trong khi quá tải dịch luôn luôn là một mối quan tâm, sự cân bằng dịch dương là mục tiêu cụ thể của giai đoạn này.
Có xuống thang hồi sức/ xuống thang dịch truyền không?
Thuật ngữ xuống thang hồi sức / giảm leo thang lần đầu tiên được đề xuất vào năm 2012 [98] và cuối cùng được đặt ra vào năm 2014 [16]. Nó đặc biệt đề cập đến “Loại bỏ dịch theo mục tiêu giai đoạn muộn”, liên quan đến việc loại bỏ dịch tích cực thông qua thuốc lợi tiểu và điều trị thay thế thận bằng siêu lọc”. Xuống thang hồi sức / giảm leo thang đôi khi cũng được sử dụng để nói một cách lỏng lẻo hơn về giai đoạn bệnh hiểm nghèo và / hoặc chăm sóc bệnh nhân nguy kịch, sau khi hồi sức ban đầu, ổn định và tối ưu hóa. Nó được đặc trưng bởi việc ngừng các liệu pháp xâm lấn và giảm sự cân bằng dịch sai lầm. Quản lý điều trị dịch truyền bảo tồn muộn được định nghĩa là 2 ngày liên tục cân bằng dịch âm tính trong tuần đầu tiên ở lại ICU và là một yếu tố dự đoán độc lập về sự sống sót ở bệnh nhân ICU [16].
Quá tải dịch và cân bằng dịch tích lũy dương có liên quan đến tăng tỷ lệ mắc bệnh và kết quả tồi tệ hơn, như đã thảo luận trước đây. Quá trình tự nhiên của các sự kiện sau lần tổn thương đầu tiên (như nhiễm trùng, chấn thương, v.v.) là phản ứng viêm toàn thân với tăng tính thấm mao mạch và rối loạn chức năng cơ quan [98]. Do đó, sự hiện diện của quá tải dịch và phù kẽ có thể gây ra một vòng luẩn quẩn. Đây là những gì đã được gọi là “giai đoạn sốc Ebb” [16]. Ở phần lớn bệnh nhân, xảy ra đảo ngược quá trình sốc (với kháng sinh chính xác và kiểm soát nguồn thích hợp) và dịch dư thừa có thể được huy động: đây được gọi là “giai đoạn Flow” [16].
Tuy nhiên, một số bệnh nhân sẽ không chuyển tự phát từ pha Ebb sang Flow và sẽ vẫn ở trạng thái sốc chưa được giải quyết với cân bằng dịch tích lũy dương, và đây là lúc mà việc xuống thang hồi sưc / giảm leo thang tích cực có thể đóng vai trò quan trọng.
Không rõ đó là lựa chọn điều trị tốt nhất cho xuống thang hồi sức / giảm leo thang. Sử dụng albumin kết hợp với thuốc lợi tiểu (20% albumin để đạt được nồng độ albumin huyết thanh 30 g/L và furosemide bolus 60 mg sau đó truyền liên tục 10 mg/giờ) và liên kết chiến lược này với áp dụng tuần tự PEEP được thiết lập để chống lại áp lực trong ổ bụng (IAP) đã được đề xuất [97]. Ngoài ra, liệu pháp thay thế thận và siêu lọc tích cực có thể được sử dụng để đạt được sự cân bằng dịch âm tính ở những bệnh nhân được chọn [99]. Khi nói đến xuống thang hồi sức / giảm leo thang, điều quan trọng là phải quyết định khi nào, như thế nào và trong bao lâu. Đối với mục đích này, chúng ta cần sử dụng đúng mục tiêu để đạt được mục tiêu của mình. “Xuống thang hồi sức quá mức” có thể có nhược điểm và có thể gây ra rối loạn chức năng thần kinh trong thời gian dài [100].
Tóm lại, điều quan trọng là phải đảm bảo rằng chỉ định hồi sức truyền dịch không còn tồn tại (ví dụ, không còn thuốc vận mạch, không có tăng lactate, bão hòa oxy tĩnh mạch đầy đủ của hemoglobin) trước khi bắt đầu xuống thang hồi sức.
Hơn nữa, cần lưu ý 5 bước của phương pháp xuống thang hồi sức / giảm leo thang: (1) xác định điểm cuối lâm sàng (ví dụ: cải thiện oxy hóa); (2) đặt mục tiêu cân bằng dịch (ví dụ: cân bằng âm 1 L trong 24 giờ); (3) đặt tưới máu và biện pháp phòng ngừa an toàn cho thận (ví dụ: cần dùng thuốc vận mạch, tăng 25% creatinine huyết thanh); (4) đánh giá lại sau 24 giờ trừ khi đạt đến giới hạn an toàn; (5) điều chỉnh kế hoạch cho phù hợp.
4 pha hồi sức dịch và nội dung R.O.S.E. hay S.O.S.D
Hai bài báo đã được xuất bản gần đây, gần như đồng thời, đề cập đến động học của liệu pháp dịch truyền[16, 101]. Những mô hình khái niệm đã xác định bốn giai đoạn động. Nhóm Acute Dialysis Quality Initiative (ADQI) đã đề xuất S.O.S.D. (Cứu hộ, Tối ưu hóa, Ổn định, Giảm leo thang) là từ viết tắt [101]. Tuy nhiên, trong các cuộc họp International Fluid Academy Day (IFAD), có một ưu tiên rõ ràng cho R.O.S.E. từ viết tắt (Hồi sức, Tối ưu hóa, Ổn định, Sơ tán) như được tóm tắt dưới đây, trong Hình 1 và Bảng 3. Chúng tôi đã cố gắng đề xuất các điểm cuối và mục tiêu cho các giai đoạn khác nhau; tuy nhiên, quyết định không bao gồm chúng vì không thể có mục tiêu cụ thể về chỉ số tim và PPV phải được xem xét chỉ khi cung lượng tim thấp. PPV cao thường là trạng thái sinh lý và xác định trạng thái bình thường khi đạt được giá trị PPV thấp có thể dẫn đến truyền dịch không cần thiết [102]. Ngoài ra, việc xác định mức tiền tải cho trước là mục tiêu hồi sức là vô nghĩa vì nó có thể chuyển từ bệnh nhân này sang bệnh nhân khác và theo thời gian.
Pha hồi sức (R) hay pha cứu mạng (S)
Trong giai đoạn đầu tiên, cứu vãn/ hồi sức, khi một bệnh nhân bị sốc huyết động, mục đích của điều trị là hồi sức và điều chỉnh sốc với việc đạt được áp lực tưới máu đầy đủ. Nên tiêm một liều bolus nhanh (mặc dù lượng chính xác có thể thay đổi, thường là 3 – 4 mL / kg được cho trong vòng 10 đến 15 phút và lặp lại khi cần thiết), thông thường có liên quan đến việc dùng thuốc vận mạch. Song song, các thủ thuật khẩn cấp để giải quyết bất kỳ nguyên nhân cơ bản rõ ràng nào nên được thực hiện, với việc theo dõi huyết động được bắt đầu. Trong giai đoạn này, mục tiêu là sớm quản lý dịch truyền theo mục tiêu đầy đủ: cân bằng dịch phải dương. Chúng tôi không ủng hộ tuân thủ mù quán với Hướng dẫn chiến dịch nhiễm trùng huyết để bolus 30 ml / kg dịch trong vòng một giờ đầu tiên cho tất cả bệnh nhân, như đã giải thích trước đây [9]. Điều này có thể dẫn đến quá hoặc hồi sức dưới mức ở một số bệnh nhân. Mỗi bệnh nhân cần một cách tiếp cận cá nhân và cá thể hóa.
Pha tối ưu (O)
Giai đoạn tối ưu hóa bắt đầu khi bệnh nhân không còn bị giảm thể tích máu tuyệt đối / tương đối, nhưng vẫn không ổn định về huyết động. Một số hình thức theo dõi sẽ được đưa ra. Dịch truyền nên được quản lý theo nhu cầu cá nhân, được đánh giá lại một cách thường xuyên, ví dụ, sử dụng các kỹ thuật thử thách dịch truyền [103, 104]. Các thách thức về dịch truyền phải được tiến hành cẩn thận, ghi nhớ bốn thành phần thiết yếu (TROL): Type – Loại dịch (ví dụ: tinh thể cân bằng như PlasmaLyte); Rate – Tốc độ (100 – 200 mL trên 10 phút); Objective – Mục tiêu (ví dụ, áp lực động mạch bình thường hoặc nhịp tim); và Limits – Giới hạn (ví dụ: mức áp lực tĩnh mạch trung tâm cao) (Hình 2) [105]. Mục đích của giai đoạn này là tối ưu hóa và duy trì tưới máu mô và oxy hóa đầy đủ để ngăn ngừa và hạn chế tổn thương cơ quan. Bệnh nhân phải được theo dõi cẩn thận trong giai đoạn tối ưu hóa: thường cần một số loại theo dõi (ví dụ: catheter động mạch, siêu âm tim, áp lực tĩnh mạch trung tâm, khí máu động mạch, tĩnh mạch) để có được hình ảnh đầy đủ nhất về tình trạng huyết động của bệnh nhân.
Mặc dù việc hồi sức dựa trên các điểm cuối vi tuần hoàn được dự kiến sẽ dẫn đến sự cải thiện tương tự trong vi tuần hoàn, sự thiếu kết hợp có thể tồn tại giữa hệ thống và vi tuần hoàn. Do đó, các dấu hiệu của giảm tưới máu mô bao gồm cả lactate, thời gian đổ đầy mao mạch kéo dài và thang điểm đánh giá lốm đốm da [106].
Pha ổn định (S)
Khi bệnh nhân ổn định, giai đoạn ổn định bắt đầu và tiến triển theo ngày. Trong giai đoạn này, mục đích của quản lý dịch truyền là đảm bảo nước và chất điện giải để thay thế những lượng dịch đang diễn ra và cung cấp hỗ trợ cơ quan. Mục tiêu nên là một sự cân bằng dịch bằng không hoặc hơi âm. Trong bối cảnh này, điều đáng quan tâm với một nhấn mạnh thực tế là trong các thử nghiệm lớn cho thấy tác động có hại của starches [2, 107], các chất keo này cũng được được sử dụng trong giai đoạn ổn định, tức là trong giai đoạn này có thể không cần các loại thuốc này.
Pha rút dịch (E) hay pha xuống thang hồi sức (D)
Giai đoạn cuối cùng là sơ tán hoặc xuống thang, với mục đích loại bỏ dịch dư thừa. Điều này sẽ thường xuyên đạt được bằng cách lợi tiểu tự phát khi bệnh nhân hồi phục, mặc dù siêu lọc hoặc thuốc lợi tiểu có thể là cần thiết. Đáng chú ý, gần đây đã chỉ ra rằng thuốc lợi tiểu có thể có lợi cho việc huy động vi tuần hoàn, do đó làm giảm khoảng cách khuếch tán và cải thiện quá trình trích xuất oxy [108].
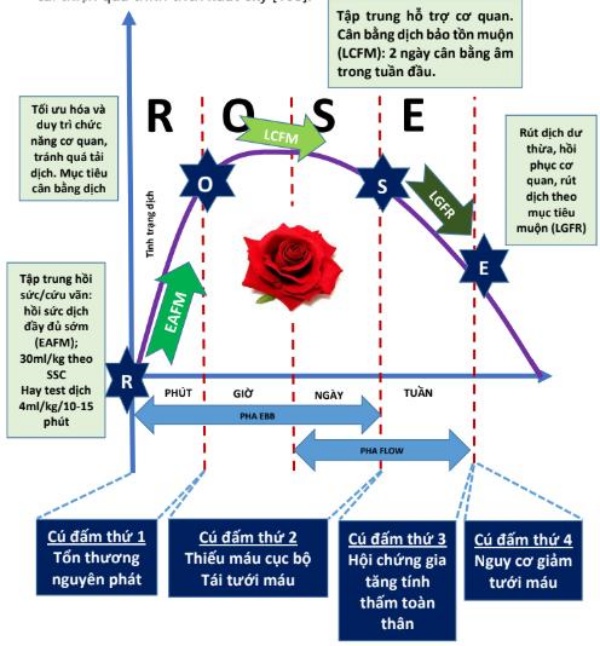

Hình 1 R.O.S.E. khái niệm và 4 giai đoạn của trị liệu bằng dịch truyền. Được điều chỉnh theo Open Access CC BY License 4.0 với sự cho phép của Malbrain et al. [9]. a Biểu đồ cho thấy mô hình 4 cú đấm với sự tiến triển của tình trạng thể tích dịch tích lũy của bệnh nhân theo thời gian trong năm giai đoạn hồi sức riêng biệt: Hồi sức (R), Tối ưu hóa (O), Ổn định (S) và Rút dịch (E) (ROSE), theo sau là nguy cơ giảm tưới máu có thể xảy ra trong trường hợp xuống thang hồi sức quá mức. Khi nhập viện, bệnh nhân bị giảm thể tích máu, sau đó là bình thể tích sau khi hồi sức truyền dịch (EAFM, xử trí đủ dịch sớm) và tình trạng quá tải dịch có thể xảy ra, theo sau giai đoạn bình thể tích chuyển sang quản lý dịch truyền bảo tồn muộn (LCFM – late conservative fluid management) và loại bỏ dịch theo mục tiêu muộn (LGFR – late goal-directed fluid removal) hoặc xuống thang hồi sức. Trong trường hợp giảm thể tích máu, O2 không thể xâm nhập vào các mô vì các vấn đề đối lưu, trong trường hợp tăng thể tích máu, O2 không thể xâm nhập vào mô do các vấn đề khuếch tán liên quan đến phù kẽ và phổi, phù ruột (tăng liệt ruột và tăng áp lực ổ bụng). b Vai trò dịch truyền trong nội dung R.O.S.E.
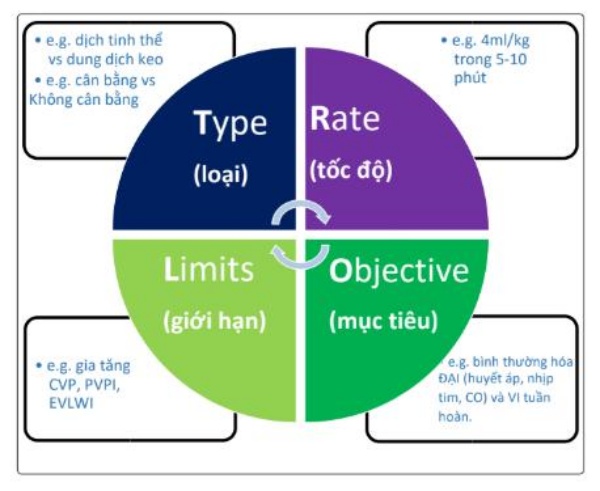
Hình 2. Bản ghi nhớ TROL về thử thách dịch truyền: cân nhắc cho việc sử dụng bolus dịch ở bệnh nhân bị bệnh nặng. Cung lượng tim CO; CVP áp lực tĩnh mạch trung tâm; EVLWI chỉ số nước trong phổi ngoài mạch máu thêm; Chỉ số thấm mạch máu phổi PVPI (Chuyển thể từ Vincent và Weil [97]).
Quản lý điều trị dịch ở bệnh nhân chấn thương và bỏng
Quản lý điều trị dịch trong bệnh nhân mất máu cấp và chấn thương
Mặc dù chấn thương sọ não vẫn là nguyên nhân gây tử vong phổ biến nhất sau chấn thương đụng dập nghiêm trọng, xuất huyết lớn đồng thời sẽ dẫn đến giảm tưới máu não, chắc chắn góp phần gây ra chấn thương não thứ phát và tử vong. Như vậy, xuất huyết vẫn là nguyên nhân gây tử vong do chấn thương có thể phòng ngừa.
Một thể tích nội mạch đầy đủ, nồng độ huyết sắc tố và độ bão hòa oxy là rất cần thiết để duy trì quá trình trao đổi chất hiếu khí. Con người không dung nạp chuyển hóa yếm khí và 90% lượng oxy tiêu thụ được sử dụng trong việc hình thành adenosine triphosphate (ATP), nguồn năng lượng chính cho chức năng tế bào. Sự đảo ngược nhanh chóng của quá trình chuyển hóa yếm khí là bắt buộc để khôi phục sản xuất ATP và ngăn ngừa chết theo chương trình của tế bào không hồi phục và tử vong [109].
Nhận thấy rằng giảm thể tích máu là hậu quả của sốc xuất huyết, các chiến lược trước đây đã sử dụng dịch tinh thể để khôi phục thể tích nội mạch, sau đó là truyền máu. Tuy nhiên, các dịch tinh thể không mang oxy và việc cung cấp oxy chỉ có thể được tăng cường nhờ nồng độ hemoglobin đầy đủ. Hơn nữa, xuất huyết lớn đi kèm với một rối loạn đông máu độc đáo, rối loạn đông máu cấp tính của chấn thương và sốc (ACoTS -Acute Coagulopathy of Trauma and Shock) [110], dẫn đến sự hình thành cục máu đông kém, do tăng liên kết của thrombin với thrombomodulin và tăng cường tiêu sợi huyết. Pha loãng các yếu tố đông máu, nhiễm toan và hạ thân nhiệt đóng vai trò thứ yếu trong bệnh cảnh này. Do đó, cách tiếp cận hồi sức phải chủ động và không phản ứng với việc sử dụng kết hợp các tế bào hồng cầu, huyết tương, tiểu cầu và cryoprecipit – kết tủa lạnh. Việc sử dụng dịch hồi sức rõ ràng nên được giảm thiểu. Dựa trên kinh nghiệm trong quân y, tỷ lệ khuyến nghị của các tế bào hồng cầu đóng gói trong huyết tương và tiểu cầu nên là 1: 1: 1. Các điểm cuối cho nồng độ huyết sắc tố 10 g/dL, số lượng tiểu cầu > 50.000, chỉ số INR <1,5 và nồng độ fibrinogen > 1 g/L thường không được khuyến nghị. Ngoài ra, mức canxi ion hóa nên > 1,0 mmol/L.
Mặc dù ở trên là một khuyến nghị chung, nhưng không phải tất cả bệnh nhân sẽ yêu cầu một cách tiếp cận tích cực như vậy [111]. Thật vậy, truyền máu quá tích cực có liên quan đến các biến chứng không mong muốn.
Phương pháp chuẩn đã được sử dụng xét nghiệm đông máu trong phòng thí nghiệm thông thường để xác định sự cần thiết phải điều trị các thành phần máu. Tuy nhiên, những điều này được thực hiện ở nhiệt độ phòng và không phản ánh các bước riêng lẻ trong đông máu. Thromboelastometry – co cục máu đồ hiện đã được công nhận là một công cụ thiết yếu để theo dõi rối loạn đông máu trong chấn thương [112]. Thiết bị này phản ánh toàn bộ quá trình đông máu và có thể xác định bằng đồ họa sự cần thiết của các yếu tố đông máu cụ thể. Không giống như các nghiên cứu về đông máu trong phòng thí nghiệm, máy đo co cục máu đồ hiện đại có thể được đặt ở nhiệt độ lõi bệnh nhân và phản ánh chính xác tình trạng đông máu in vivo. Những dụng cụ này phải là tiêu chuẩn chăm sóc tại các trung tâm xử lý chấn thương lớn.
Sau thử nghiệm CRASH-2 cho thấy lợi ích của axit tranexamic được đưa ra trong vòng 3 giờ sau chấn thương, việc điều trị như vậy đã được đưa vào nhiều phác đồ cho xuất huyết lớn [112]. Với sự hiện diện của một hệ thống chấn thương tinh vi, những lợi ích đáng nghi ngờ và dữ liệu tiếp theo được cẩn trọng[113].
Quản lý điều trị dịch trong bỏng
Sự hiểu biết về sinh lý bệnh sốc do bỏng và sự phát triển tiếp theo của các chiến lược hồi sức chất lỏng đã dẫn đến kết quả cải thiện đáng kể trong việc chăm sóc bỏng trong những thập kỷ qua [114]. Tuy nhiên, trong khi hồi sức dưới mức đã trở nên hiếm gặp trong thực hành lâm sàng, có mối lo ngại ngày càng tăng rằng việc hồi sức quá mức, dẫn đến tăng tỷ lệ mắc bệnh và tử vong, đã trở thành một vấn đề trong chăm sóc bỏng. Vào cuối những năm sáu mươi của thế kỷ trước, Baxter và Shires đã phát triển công thức mang tính bước ngoặt của họ tại Bệnh viện Parkland Memorial, đã tồn tại hàng thập kỷ như là tiêu chuẩn vàng cho hồi sức truyền dịch trong chăm sóc bỏng cấp tính trên toàn thế giới [115]. Công thức khuyến khích dùng 4 ml dịch tinh thể trên mỗi kg trên % tổng diện tích bề mặt cơ thể trong 24 giờ, trong đó một nửa được truyền trong 8 giờ đầu tiên. Lợi tiểu (mục tiêu 1 ml/kg/giờ) được sử dụng để hướng dẫn lượng dịch truyền tĩnh mạch. Trong 24 giờ thứ hai của hồi sức, dung dịch keo được cho phép, và thể tích dịch hồi sức được điều chỉnh theo lợi tiểu (với mức giảm dần nếu lợi tiểu là đủ).
Tuy nhiên, trong 15 năm qua, nhiều trung tâm đã báo cáo việc quản lý điều trị dịch dư thừa[116, 117]. Sự dư thừa dịch truyền này thường dẫn đến tình trạng “bệnh do hồi sức”, một nhóm các biến chứng liên quan đến quá tải dịch, như chậm lành vết thương, chậm phục hồi chức năng đường tiêu hóa (với liệt ruột), phù phổi (do rò rỉ mao mạch và tăng nước phổi ngoài mạch), hội chứng chèn ép khoang chi, hội chứng khoang hốc mắt, tăng áp lực trong ổ bụng và hội chứng khoang bụng dẫn đến suy đa tạng [118, 120].
Sự khác biệt này giữa dịch truyền dự đoán và được cho được gọi là “fluid creep”, một thuật ngữ được Basil Pruitt đưa vào cuộc sống [119].
Khuyến cáo về hồi sức dịch trong bỏng được liệt kê trong Bảng 4. Tác dụng phụ được biết đến nhiều nhất của NaCl 0,9% là nhiễm toan chuyển hóa do tăng chlor máu. Với thể tích tiêm truyền lớn dùng cho bệnh nhân bỏng, các dịch cân bằng được ưu tiên. Thật vậy, kể từ khi bắt đầu hồi sức bỏng, hầu hết các công thức đều ủng hộ việc sử dụng các dung dịch tinh thể cân bằng. Đáng chú ý, một nghiên cứu quan sát đã báo cáo điểm đánh giá suy cơ quan (SOFA) thấp hơn ở những bệnh nhân bị bỏng nặng được cấp cứu bằng Ringer [121].
Việc sử dụng dung dịch keo trong 24 giờ đầu tiên đã gây tranh cãi vì người ta cho rằng rò rỉ mao mạch hiện tại sẽ cho phép các phân tử lớn rò rỉ ra ngoài không gian ngoại mạch và gây ra áp lực thẩm thấu làm tăng sự hình thành phù nề [122]. Trong 15 năm qua, sự quan tâm mới về dung dịch keo đã ngày càng tăng trong quá trình hồi sức bỏng, được thúc đẩy bởi nhận thức về bệnh tật liên quan đến hồi sức và khủng hoảng dịch truyền. Cho đến gần đây, các giải pháp HES trọng lượng phân tử thấp đã được sử dụng rộng rãi như một chất lỏng hồi sức trong bệnh nhân ICU, phẫu thuật và bỏng nặng. Tuy nhiên, sau các thử nghiệm dịch truyền lớn, bao gồm cả thử nghiệm CHEST và 6S, cho thấy tỷ lệ tử vong tăng và tỷ lệ điều trị thay thế thận cao hơn đã đưa ra kết luận đáng báo động về sự an toàn của các dung dịch HES, starches và các bước sử dụng dịch truyền nên theo dõi bù dịch, đáp ứng, báo cáo không nên sử dụng lâu hơn trong các vết thương do bỏng theo khuyến nghị của Ủy ban đánh giá rủi ro cảnh giác dược (PRAC) [2, 107, 123].
Albumin là một protein huyết tương tự nhiên đóng góp nhiều nhất vào áp lực nội mạch ở người (xem ở trên). Các dung dịch phổ biến nhất là albumin 4%, 5% hoặc 20%. Đây là một giải pháp tương đối đắt tiền và tính khả dụng của nó có thể bị hạn chế ở một số quốc gia. Mặc dù hồi sức albumin đã được sử dụng với một số dự trữ, đặc biệt là trong giai đoạn cấp tính của hồi sức bỏng, các thử nghiệm cung cấp dữ liệu đầy hứa hẹn về việc sử dụng albumin như một liệu pháp bổ trợ trong hồi sức bỏng [124, 125]. Tương tự, dung dịch muối ưu trương đã được sử dụng trong nhiều thập kỷ trong hồi sức bỏng; về mặt lý thuyết, nó mở rộng thể tích tuần hoàn bằng cơ chế dịch chuyển nước nội mạch. Những người đề xuất tuyên bố rằng quá trình này sẽ làm giảm phù nề mô và sẽ làm giảm tỷ lệ biến chứng. Tuy nhiên, giả thuyết này cần được xác nhận bởi các nghiên cứu tiếp theo.
Thông tin cốt lõi và cân nhắc trước khi kê toa dịch IV
Xem xét 5 Ps của đơn thuốc truyền dịch như trong Hình 3 và điều chỉnh dịch truyền IV cho nhu cầu bệnh nhân thông qua chăm sóc cá nhân và cá thể hóa (Bảng 5) [126]. An toàn theo toa có thể được tóm tắt theo nguyên tắc ‘4 Ds như đã giải thích ở trên [4]:
- DRUG: Dịch truyền là thuốc.
- DOSE: Liều lượng tính toán bao nhiêu để cung cấp.
- DURATION: Thời gian kéo dài điều trị bằng dịch truyền IV.
- DE-escalation: Xuống thang, ngăn chặn nó càng sớm càng tốt.
Điểm mấu chốt là ” Cho dịch phải đúng dịch, đúng liều, đúng bệnh nhân, đúng thời điểm”.
Kết luận
Việc kê đơn điều trị bằng dịch truyền là một trong những “hành vi y tế” phổ biến nhất ở bệnh nhân nhập viện nhưng có nhiều khía cạnh của thực hành này phức tạp đến mức đáng ngạc nhiên. Đã đến lúc giới thiệu quản lý dịch truyền trong ICU của bạn.
Để tránh tác hại do dịch truyền gây ra, chúng tôi khuyên bạn hãy “chăm sóc – Dịch truyền” – nên được kê đơn với sự quan tâm đánh giá đầy đủ cho sự lựa chọn dịch và như tất các các thuốc khác cũng như các tác dụng phụ sẽ nên được tránh khi sử dụng cho bệnh nhân dựa theo bệnh cảnh, giai đoạn bệnh lý hay phẫu thuật.
| Bảng 5 Bốn giai đoạn để kiểm tra sự phù hợp của liệu pháp truyền dịch IV. Với sự cho phép Malbrain ML et al. [126] | |
| Tiêu chuẩn đánh giá | Chuẩn mực kiểm tra |
| Đánh giá | Cân bằng dịch của bệnh nhân (thông qua biểu đồ dịch truyền với đầu vào và đầu ra) được đánh giá khi nhập viện trong bệnh viện và trên cơ sở từng ngày. Cân nặng của bệnh nhân được đánh giá trong vòng 3 ngày qua khi cho dịch truyền. Nhu cầu về dịch truyền và chất điện giải của bệnh nhân được đánh giá là một phần của mọi đánh giá. Đánh giá tình trạng dịch bệnh của bệnh nhân (giảm / thiếu thể tích) bao gồm sử dụng phán đoán lâm sàng, các dấu hiệu sinh tồn và cân bằng dịch với lượng nước tiểu Kết quả xét nghiệm gần đây với urê và chất điện giải (trong vòng 24 giờ theo toa dịch truyền). Nếu có thể cần phải có báo cáo cân bằng natri. |
| Chỉ định |
A. Hồi sức.Đối với bệnh nhân cần hồi sức dịch truyền:
B. Duy trìNếu bệnh nhân cần truyền dịch IV để duy trì thường xuyên, đơn thuốc ban đầu được giới hạn ở 25- 30 ml/kg/ngày (1 mL/kg/giờ) nước và:
Định nghĩa về dịch không phù hợp trong trường hợp rối loạn điện giải:
Lượng dịch uống qua các nguồn khác nên được trừ vào nhu cầu duy trì cơ bản là 1 ml / kg / giờ: Dinh dưỡng qua đường ruột hoặc đường tĩnh mạch. C. Thay thế và tái phân phối:Nếu bệnh nhân bị mất dịch bất thường liên tục hoặc có vấn đề phân phối dịch lại phức tạp, liệu pháp điều trị bằng dịch truyền được điều chỉnh cho tất cả các nguồn mất dịch và chất điện giải khác (ví dụ, nước muối bình thường có thể được chỉ định ở bệnh nhân nhiễm kiềm chuyển hóa do mất dịch dạ dày-ruột). D. Dịch Creep (dịch giữ viên)Tất cả các nguồn dịch truyền để dùng cần phải được biết chi tiết: tinh thể, chất keo, các sản phẩm máu, các sản phẩm dinh dưỡng qua đường ruột và đường tiêm, và uống (nước, trà, súp, vv). |
| Kê đơn | Các thông tin sau đây được bao gồm trong đơn thuốc IV:
Đơn thuốc IV được điều chỉnh phù hợp với các rối loạn điện giải hiện tại và các nguồn cung cấp dịch khác |
| Quản lý | Bệnh nhân nên có kế hoạch quản lý dịch truyền IV, bao gồm đơn thuốc và chất điện giải trong 24 giờ tới. Đơn thuốc cho dịch truyền IV duy trì chỉ thay đổi sau khi khám lâm sàng, thay đổi chế độ ăn uống hoặc đánh giá kết quả xét nghiệm. |
Từ khóa: Trị liệu bằng dịch truyền, Các đơn vị chăm sóc chuyên sâu, Hồi sức, Duy trì, Cân bằng điện giải – nước, Hướng đến mục tiêu, Tinh thể, Axit bazơ, Natri, Clorua.







