Mục tiêu chính của tối ưu hóa huyết động là khôi phục và duy trì sự cân bằng giữa cung cấp oxy (DO2) và tiêu thụ (VO2) ở những bệnh nhân nguy kịch. Ngày càng có nhiều bằng chứng cho thấy bệnh nhân có thể được hưởng lợi từ cách tiếp cận cá thể hóa đa phương thức so với trị liệu được giao thức hóa, khi mục tiêu hoặc mục tiêu huyết động được xác định trước được nhắm đến. Với mục đích này, theo dõi quá trình oxy hóa / chuyển hóa mô trên thực tế của một bệnh nhân nhất định là một phần rất quan trọng trong “câu đố” huyết động này.
Độ bão hòa oxy tĩnh mạch hỗn hợp (SvO2) và chỉ số thay thế, độ bão hòa oxy tĩnh mạch trung tâm (ScvO2), là hai thông số dễ dàng xác định thông qua xác định khí máu có thể phản ánh sự thay đổi của mối quan hệ giữa DO2 và VO2.
Bài viết này tóm tắt lý do sinh lý, kiến thức hiện tại và một số khía cạnh của các ứng dụng lâm sàng của SvO2 / ScvO2 và cũng nêu ra một số cạm bẫy quan trọng nhất của việc giải thích chúng ở tại giường.
Tác giả: Thạc sĩ – Bác sĩ Hồ Hoàng Kim – ICU Bệnh viện NGUYỄN TRI PHƯƠNG.
Giới thiệu
Khám thực thể đóng một vai trò rất quan trọng trong việc đánh giá bệnh nhân nguy kịch. Một số tính năng như màu da, đổ đầy mao mạch, tri giác , lượng nước tiểu và trương lực mạch có thể cho chúng ta biết rất nhiều về tình trạng huyết động của bệnh nhân. Tuy nhiên, một số tính năng rất quan trọng vẫn bị che dấu cả từ người quan sát có kinh nghiệm nhất hoặc chỉ trở nên rõ ràng ở thái cực của chúng. Đó là nồng độ bicarbonate và lactate, nồng độ ion hydro (tức là, pH) và sự cân bằng giữa việc cung cấp và tiêu thụ oxy. Mặc dù để theo dõi chi tiết các phép đo lường huyết động xâm lấn được đòi hỏi, những điều này không có sẵn ở mọi bệnh nhân. Tuy nhiên, catheter động mạch và tĩnh mạch trung tâm là một phần của việc theo dõi thường xuyên của bệnh nhân chăm sóc tích cực và mẫu đo khí máu đơn giản có thể tiết lộ các quá trình sinh lý quan trọng, không thể được phát hiện theo cách khác. Trong chương tới, chúng ta sẽ thảo luận về cơ sở lý luận và ý nghĩa lâm sàng của độ bão hòa oxy tĩnh mạch.
Các chú ý sinh lý Oxy hóa mô là sản phẩm mang tính mạng lưới của việc cung cấp oxy và tiêu thụ oxy, có thể được mô tả bằng các công thức sau:
- DO2 =CO x CaO2
- DO2 = CO x (Hb x1.34 x SaO2 + 0.003 x PaO2)
- VO2 =CO x (CaO2 – CvO2)
- VO2 = CO x [(Hb x1.34 x SaO2 + 0.003 x PaO2) – (Hb x1.34 x SvO2 + 0.003 x PvO2)]
- Chiết xuất oxy O2ER= VO2 / DO2
- O2ER : (SaO2 -SvO2)/SaO2
- Nếu SaO2 được lấy là 1, vì trong các trường hợp bình thường, huyết sắc tố gần như được bão hòa hoàn toàn với oxy và các biến số huyết động khác được giữ không đổi, thì sau đó: O2ER # 1 – SvO2 trong đó DO2 là oxy cung cấp; CO là cung lượng tim; Hb làhuyết sắc tố; SaO2 là bão hòa oxy động mạch; PaO2 là áp suất riêng phần oxy trong máu động mạch; CaO2, hàm lượng oxy động mạch; VO2, tiêu thụ oxy; SvO2, bão hòa oxy tĩnh mạch hỗn hợp; và CvO2, hàm lượng oxy tĩnh mạch hỗn hợp.
Lấy một người đàn ông trưởng thành khỏe mạnh 75 kg khi nghỉ ngơi, mối quan hệ giữa DO2 và VO2 có thể được ước tính như sau:
Oxy cung cấp:
- CO = 70 ml x 70 lần/phút = 5000 ml/phút
- CaO2 = (150 g/L x 1.34 ml x 1.0) + (0.003 x 100 mmHg) = 200 ml/L
- DO2 = CO x CaO2 = 1000 ml/ phút
Oxy tiêu thụ
- CO = 70 ml x 70 lần/phút = 5000 ml/phút
- CvO2 = (150 g/L x 1.34 ml x 0.75) + (0.003 x 40 mmHg) = 150 ml/L
- VO2 = 5 l/phút x (200 ml/L -150 ml/L) = 250 ml/ phút
Chiết xuất oxy
- O2ER: VO2/DO2 = 250 ml/phút / 1000 ml/ phút x100 = 25%
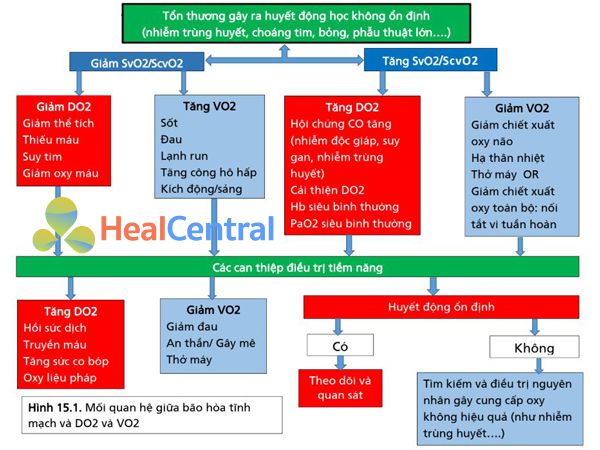
Sự khác biệt chính giữa các phương trình của DO2 và VO2 là hàm lượng oxy (CaO2 so với CvO2), đặc biệt là độ bão hòa oxy tĩnh mạch (có thể là hỗn hợp tĩnh mạch – SvO2 hoặc tĩnh mạch trung tâm – ScvO2). Do đó, có thể hữu ích để đánh giá sự mất cân bằng giữa DO2 và VO2 trong tình trạng nguy kịch. Các nguyên nhân tiềm ẩn của sự mất cân bằng giữa DO2 và VO2 và các can thiệp trị liệu cơ bản được tóm tắt trong Hình 15.1.
Giải thích độ bão hòa oxy tĩnh mạch
Khi DO2 giảm, mức tiêu thụ oxy có thể được duy trì – do sự gia tăng của O2ER – trong một khoảng thời gian đáng kể. Tuy nhiên, nếu không có sự can thiệp, các cơ chế bù trừ sẽ trở nên cạn kiệt và vượt quá “điểm quan trọng”(điểm rớt), VO2 trở nên phụ thuộc DO2 (Hình 15.2). Cho đến điểm quan trọng, độ bão hòa tĩnh mạch sẽ giảm tỷ lệ thuận với DO2. Trên phần dốc của đường cong, các tế bào chuyển sang chuyển hóa yếm khí; do đó, sản xuất lactate tăng. Nếu các can thiệp khẩn cấp bị trì hoãn, tình trạng thiếu oxy mô và rối loạn chức năng cơ quan có thể phát triển.
Điều quan trọng cần lưu ý là trong quá trình hồi sức – tức là, trên phần dốc hoặc phụ thuộc DO2 của đường cong – khi các biện pháp can thiệp được áp dụng để tăng DO2, cũng có sự gia tăng VO2; do đó, có rất ít nếu có bất kỳ thay đổi nào về độ bão hòa oxy tĩnh mạch, có thể vẫn còn thấp và sẽ chỉ tăng đáng kể khi VO2 trở nên độc lập DO2 (tức là khi bệnh nhân đạt đến phần phẳng của đường cong như trong hình 15.2).
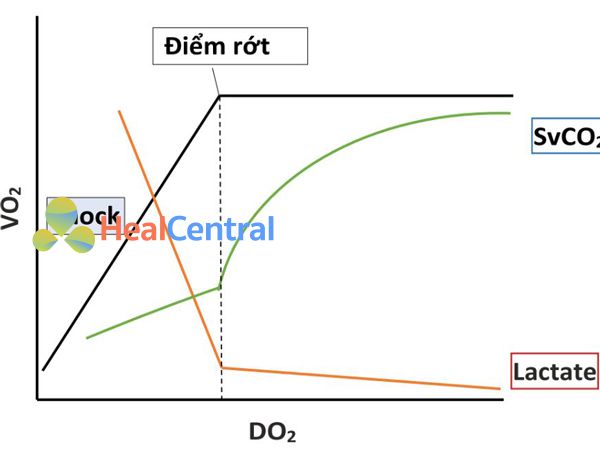
Hình 15.2 Mối quan hệ giữa việc cung cấp và tiêu thụ oxy. Cung cấp oxy DO2, tiêu thụ oxy VO2, bão hòa oxy tĩnh mạch trung tâm ScvO2. Để biết chi tiết, xem văn bản chính. Lưu ý, đây là một sơ đồ đơn giản hóa để cho thấy xu hướng thô về cách các tham số này có liên quan. Tuy nhiên, do sự tái phân phối không bình thường của lưu lượng máu như một cơ chế bù trừ để tập trung hóa tuần hoàn, một số cơ quan có thể bắt đầu chuyển hóa yếm khí sớm hơn các cơ quan khác; do đó, Lactate có thể tăng sớm hơn và có thể được phát hiện trong huyết thanh so với những gì được chỉ ra trong hình này tại “điểm tới hạn”. Về ScvO2, sự giảm và tăng của nó trong quá trình hồi sức có thể không đáng kể, vì nó phụ thuộc vào mối quan hệ giữa VO2 và DO2. Nếu VO2 tăng song song với DO2, điều này sẽ gây ra hầu như không có bất kỳ thay đổi nào về ScvO2 trong quá trình hồi sức. Tuy nhiên, nếu DO2 tăng nhanh hơn VO2, thì ScvO2 cũng sẽ tăng nhanh.
Một vấn đề khác khi diễn giải sự bão hòa oxy tĩnh mạch là các giá trị “cao” có thể cho thấy sự cải thiện nhưng cũng có thể cho thấy sự hấp thụ oxy không đủ [1]. Tương tự như điều trị với hồi sức dịch truyền, điều này cũng được phản ánh trong tỷ lệ mắc bệnh và tử vong, vì cả bão hòa tĩnh mạch cao và thấp đều đi kèm với tăng tỷ lệ mắc bệnh và tử vong (Hình 15.3). Do đó, mặc dù có giá trị cao, có thể cần phải can thiệp thêm (hồi sức truyền dịch, thuốc tăng co bóp cơ tim, v.v.).
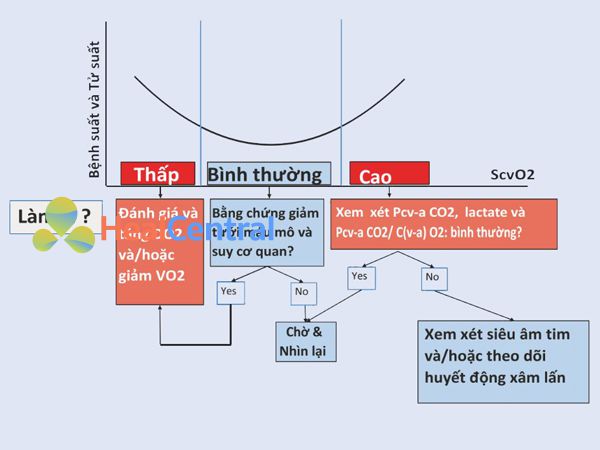
Hình 15.3. Mối quan hệ giữa ScvO2 với tỷ lệ mắc bệnh và tử vong. Cung cấp oxy DO2, tiêu thụ oxy VO2, bão hòa oxy tĩnh mạch trung tâm ScvO2, khoảng cách CO2 từ tĩnh mạch trung tâm đến động mạch Pcv-aCO2, độ chênh oxy động mạch và tĩnh mạch C (a-v)O2. Hình này cho thấy rằng bất kể giá trị thực của ScvO2 là gì, dù được coi là thấp, bình thường hay cao, việc đánh giá cẩn thận toàn bộ “hình ảnh” lâm sàng là cần thiết để diễn giải tốt nhất kết quả và bắt đầu các can thiệp thích hợp kịp thời.
Trong những trường hợp này, khi khó mà giải thích bão hòa oxy tĩnh mạch, khoảng cách pCO2 tĩnh mạch trung tâm – động mạch [2] và / hoặc theo dõi huyết động xâm lấn chi tiết có thể đóng vai trò là công cụ bổ trợ để đánh giá tình trạng huyết động [3]. Những điều này sẽ được thảo luận trong các chương khác.
SvO2 hay ScvO2?
Ngày nay, việc đo SvO2 đã trở nên hiếm hoi trong thực hành lâm sàng hàng ngày, bởi vì để lấy mẫu, phải đặt catheter động mạch phổi, đây là một thủ thuật phức tạp, tốn nhiều thời gian với rủi ro đáng kể [4]. Ngược lại, catheter tĩnh mạch trung tâm là một phần của theo dõi thường xuyên; do đó, đo độ bão hòa oxy tĩnh mạch trung tâm (ScvO2) là có sẵn. Nó đã được chứng minh rằng độ bão hòa oxy đo được trong tĩnh mạch chủ trên là một thay thế tốt của SvO2 [5].
Đo lường chính xác đòi hỏi đầu catheter được đặt ở tĩnh mạch chủ trên một vài cm so với tâm nhĩ phải. Giá trị bình thường của ScvO2 nằm trong khoảng từ 67% đến 77%, cao hơn 5% – 8% so với SvO2 [6]. Mặc dù các giá trị tuyệt đối không thể thay thế cho nhau, xu hướng của chúng cho thấy mối tương quan tốt trong các trạng thái bệnh khác nhau [7].
Tuy nhiên, vì ScvO2 phản ánh mức tiêu thụ oxy chủ yếu của các cơ quan hút máu vào tĩnh mạch chủ trên, người ta phải tính đến việc cơ quan tiêu dùng lớn nhất trong số đó là não. Do đó, trong các trường hợp khi sự hấp thụ oxy của não bị ảnh hưởng (như là gây mê, tổn thương não lan tỏa, v.v.), ScvO2 có thể gây hiểu lầm hoặc ít nhất là khó diễn giải.
Tuy nhiên, nhìn chung, hai tham số này có thể được thảo luận theo cách tương tự; do đó, để tránh các trích dẫn không cần thiết của cả hai, trong các đoạn sắp tới, chúng tôi sẽ chủ yếu trích dẫn ScvO2, đây là phần có sẵn nhất trong hai tham số, trừ khi có quy định khác.
Vị trí hiện tại của ScvO2 trong thực hành lâm sàng
ScvO2 trong Sepsis và Sốc nhiễm khuẩn
Nhiễm trùng huyết là một rối loạn chức năng cơ quan đe dọa tính mạng gây ra bởi phản ứng của vật chủ bị rối loạn điều hòa với nhiễm trùng [8]. Rối loạn chức năng cơ quan rất có thể là kết quả của tưới máu mô không đầy đủ gây thiếu oxy tế bào. Do đó, các chiến lược điều trị nhằm mục đích khôi phục tưới máu mô bằng cách cải thiện sự cân bằng giữa DO2 và VO2 có thể ngăn ngừa sự phát triển của hội chứng rối loạn chức năng cơ quan và do đó cải thiện kết quả của bệnh nhân tự hoại.
Rivers và các đồng nghiệp đã báo cáo trong một bài báo quan trọng rằng ở những bệnh nhân bị nhiễm trùng huyết nặng, can thiệp theo mục tiêu sớm được hướng dẫn bằng cách theo dõi liên tục ScvO2, áp lực tĩnh mạch trung tâm và áp lực động mạch trung bình (MAP), với các giá trị mục tiêu của CVP 8 – 12 mmHg, MAP > 65 mmHg và ScvO2> 70%, giảm tỷ lệ tử vong từ 46,5% xuống 30,5% vào ngày thứ 28 [9].
Các nghiên cứu do đó áp dụng liệu pháp nhắm mục tiêu sớm (EGDT) với các điểm cuối lâm sàng này cho thấy rằng việc kết hợp ScvO2 trong lượt đồ điều trị và tuân thủ có lợi ở bệnh nhân nhiễm trùng huyết [10 – 12]. Ngược lại, hai thử nghiệm ngẫu nhiên lớn, thử nghiệm ProCESS và ARISE, không thể cho thấy bất kỳ lợi ích nào của các nhóm trị liệu tiêu chuẩn dựa trên protocol bắt buộc và các nhóm chăm sóc thông thường. Họ không tìm thấy sự khác biệt đáng kể về tỷ lệ tử vong trong 90 ngày, tỷ lệ tử vong 1 năm hoặc nhu cầu hỗ trợ cơ quan [13, 14].
Những tranh cãi xung quanh tính hữu dụng “protocol EGDT của Rivers” đã diễn ra trong nhiều năm. Đánh giá chi tiết của các nghiên cứu này là vượt quá phạm vi của chương này. Tuy nhiên, có một số vấn đề khác đáng để thảo luận trong bối cảnh này.
Trong các nghiên cứu đã nói ở trên, ScvO2 ” thấp” là một dấu hiệu cảnh báo rằng cần phải can thiệp; tuy nhiên, dữ liệu gần đây cho thấy giá trị ScvO2 cao cũng có thể có kết quả bất lợi ở bệnh nhân tự hoại [15]. Do việc sử dụng oxy bị suy giảm, do đó, các giá trị ScvO2 bình thường hoặc siêu sinh lý có thể thể hiện sự bất lực của các tế bào trong việc trích xuất oxy hoặc nối tắt tuần hoàn trong nhiễm trùng huyết [16]. Điều này nhấn mạnh rằng một số bệnh nhân này có thể đáp ứng với dịch truyền; nói cách khác, DO2 của chúng có thể tăng hơn nữa mặc dù ScvO2 cao [1]. Ở những bệnh nhân có thông số đáng khen ngợi ScvO2 > 70%, chẳng hạn như tăng khoảng cách PCO2 tĩnh mạch – động mạch (delta CO2) (> 6 mmHg), nồng độ lactate huyết thanh có thể giúp các bác sĩ lâm sàng nhận ra tình trạng thiếu oxy mô. Trong một phân tích hồi cứu, bệnh nhân nhiễm trùng huyết có ScvO2 ở mức sinh lý và tử vong do delta CO2 bất thường cao hơn đáng kể so với bệnh nhân có giá trị ở mức sinh lý (56,1% so với 16,1%; p <0,001) [17].
ScvO2 trong Shock tim
Dựa trên các ghi chú sinh lý trước đó, nó tuân theo một logic đơn giản là suy tim cấp tính gây ra cung lượng tim thấp, bất kể sinh lý bệnh cơ bản, có thể gây mất cân bằng VO2 / DO2 và cũng có thể được phát hiện bởi ScvO2 thấp [18].
Thật vậy, nó đã được chứng minh trong một trong những bài báo sớm nhất trong lĩnh vực này rằng sau khi bị nhồi máu cơ tim ở bệnh nhân suy tim và sốc tim, SvO2 là 43%, trong khi ở bệnh nhân bị suy tim mà không bị sốc, nó chỉ bằng 56% so với bệnh nhân không bị suy tim với SvO2 là 70% [19].
Hiệu quả điều trị cũng có thể được hỗ trợ bởi những thay đổi trong ScvO2. Khi bệnh nhân sốc tim được điều trị bằng dịch truyền và thuốc tăng sức co bóp cơ tim, cải thiện DO2 dẫn đến sự gia tăng SvO2 cho thấy oxy hóa mô tốt hơn [20]. Nó cũng có thể hữu ích ở những bệnh nhân bị sốc tim cần có sự hỗ trợ của bóng nội động mạch chủ đối xung. Trong một nghiên cứu, tỷ lệ hỗ trợ bơm bóng động mạch chủ đã giảm dần từ 1: 1 xuống 1: 3. Trong nhóm thất bại cai bóng, sự hỗ trợ giảm đi kèm với sự sụt giảm ScvO2, trong khi nó vẫn không đổi trong nhóm thành công [21].
Ngay cả ở những bệnh nhân bị suy tim mãn tính, ScvO2 có các giá trị tiên đoán quan trọng. Ở những bệnh nhân này, ScvO2 có thể thấp mãn tính. Tuy nhiên, trong khi mất bù cấp tính, các biến cố tim mạch lớn đã được quan sát thấy ở 81% bệnh nhân mắc ScvO2 ≤ 60% sau 24 giờ, trong khi đó chỉ có 13% ở bệnh nhân có ScvO2 cao hơn [22].
ScvO2 tiên lượng rút ống nội khí quản
Trong quá trình cai máy thở, có thể có sự gia tăng VO2 do tăng hoạt động của cơ hô hấp và tăng sự tỉnh táo. Nếu DO2 không đủ, thì sự mất cân bằng có thể xảy ra giữa VO2 / DO2. Về mặt lý thuyết, điều này có thể được chọn bởi các giá trị ScvO2 thấp hoặc ít nhất là giảm. Trong một thử nghiệm lâm sàng gần đây, ScvO2 giảm > 4% sau thử nghiệm thở tự nhiên 30 phút cho thấy thất bại rút ống nội khí quản với độ nhạy và độ đặc hiệu cao [23].
ScvO2 như là khởi phát truyền máu sinh lý
Một trong những nguyên nhân phổ biến nhất của DO2 bị suy yếu ở bệnh nhân bị bệnh nặng là thiếu máu cần phải truyền hồng cầu [24]. Các thử nghiệm đa trung tâm lớn (TRICC, TRISS) cho thấy rằng những bệnh nhân có nồng độ hemoglobin trên 10 mg / dl thường không cần truyền máu, trong khi quản lý hồng cầu thường có lợi nếu mức độ hemoglobin dưới 7 mg / dl [25, 26]. Tuy nhiên, có một vùng màu xám nằm trong khoảng từ 7 đến 9,5 mg / dl trong đó các bác sĩ phải dựa vào các dấu hiệu lâm sàng như tình trạng tâm thần, nhịp tim nhanh, nhịp tim nhanh, huyết áp và lợi tiểu.
Trong vùng màu xám này, ScvO2 có thể cung cấp một công cụ dễ dàng có được để phát hiện ra một tình trạng O2ER thay đổi liên quan đến huyết sắc tố thấp và do đó có thể đóng vai trò là yếu tố khởi phát sinh lý để truyền máu [27]. Người ta đã tìm thấy trong bệnh cảnh xuất huyết ở các mô hình thí nghiệm trên động vật và người, ScvO2 có thể hữu ích trong việc xác định bệnh nhân bị mất máu đáng kể trên lâm sàng hoặc đang diễn ra [28]. Trong một nghiên cứu ở người, thiếu máu đẳng thể tích cấp tính là 50 g / l ở người nghỉ ngơi khỏe mạnh có ý thức không tạo ra sự mất ổn định huyết động, nhưng mất cân bằng oxy đi kèm với sự sụt giảm đáng kể của SvO2 [29]. Những kết quả này được củng cố bằng phân tích hồi cứu của một nghiên cứu quan sát tiến cứu, trong đó ScvO2 được tìm thấy như là một chỉ số tốt về truyền máu [30]. Kết quả nghiên cứu trên động vật của chúng tôi về pha loãng máu đẳng thể tích đã đưa ra bằng chứng rõ ràng hơn cho thấy sự thay đổi do thiếu máu ở VO2 / DO2 chỉ ra mối tương quan nghịch đáng kể với những thay đổi của ScvO2 [31].
ScvO2 và đại phẫu/ nguy cơ cao
Ngoài bệnh nặng, bệnh nhân phẫu thuật có nguy cơ cao cũng có thể bị mất cân bằng giữa VO2 và DO2 trong giai đoạn phẫu thuật. Do đó, theo dõi ScvO2 có thể có một lý do trong cả quản lý phẫu thuật và sau phẫu thuật.
Nó đã được chứng minh rằng giá trị ScvO2 thấp là chỉ số tốt chỉ ra các biến chứng và tiên lượng xấu trong giai đoạn hậu phẫu [27]. Chúng tôi đã báo cáo trong một nghiên cứu ngẫu nhiên tiến cứu nhỏ, đơn trung tâm rằng tối ưu hóa huyết động trong phẫu thuật hỗ trợ cho ScvO2 dẫn đến rối loạn chức năng cơ quan ít hơn và kết cuộc tốt hơn sau phẫu thuật bụng lớn [32]. Điều này phù hợp với kết quả của một nghiên cứu đơn trung tâm trước đó, trong đó bệnh nhân trong nhóm điều trị ScvO2 có ít biến chứng sau phẫu thuật và thời gian nằm viện ngắn hơn so với bệnh nhân trong nhóm đối chứng [28].
Tuy nhiên, có một số cân nhắc đặc biệt khi diễn giải ScvO2 trong cài đặt phẫu thuật. Đầu tiên, ở một bệnh nhân được gây mê, thở máy, các giá trị ScvO2 bình thường của ScvO2 cao hơn 5% – 10% (tức là 75 – 80%) so với bệnh nhân chăm sóc đặc biệt tỉnh táo hoặc an thần hoặc ở một đối tượng bình thường. Thứ hai, điều quan trọng cần lưu ý là trong khi điều trị bằng dịch truyền một mặt giúp cải thiện cung lượng tim, mặt khác, nó cũng có thể gây ra tình trạng pha loãng máu máu.
Trong mô hình thực nghiệm trên động vật hồi sức thể tích và hồi sức mất máu theo hướng dẫn thể tích nhát bóp của chúng tôi, ScvO2 được bình thường hóa khi kết thúc quá trình hồi sức nhưng đã trở lại mức thấp hơn đáng kể (với mức trung bình là 5%) do quá trình pha loãng máu làm giảm đáng kể nồng độ hemoglobin [33] .
Liệu pháp hướng đến mục tiêu cũng là một vấn đề gây tranh cãi ở bệnh nhân phẫu thuật. Tuy nhiên, theo một phân tích tổng hợp gần đây, trong khi liệu pháp hướng đến mục tiêu không có tác dụng đáng kể trong nhóm phẫu thuật có nguy cơ thấp, nhưng cả tỷ lệ tử vong và bệnh tật đều tốt hơn đáng kể trong nhóm hướng đến mục tiêu trong số các nhóm có nguy cơ cao [34]. Theo quan điểm của chúng tôi, ScvO2 là một yếu tố quan trọng của khái niệm dựa trên theo dõi đa phương thức phẫu thuật phức tạp này, bao gồm theo dõi và đánh giá huyết động nâng cao của VO2 / DO2, mà chúng tôi gọi là phương pháp đa phương thức dựa trên cá thể hóa [35].
Cạm bẫy của ScvO2
ScvO2 là kết quả từ hệ thống của các tương tác sinh lý và sinh lý bệnh phức tạp của DO2 và VO2 mô. Giá trị thấp là một nghi ngờ mạnh mẽ cho thấy DO2 không đầy đủ; tuy nhiên, ở những bệnh nhân bị suy tim mạn tính, thiếu máu mãn tính, v.v., với trạng thái được bù trừ, mức độ thấp nên được coi là bình thường, nhưng ít nhất được chấp nhận. Không thừa nhận điều này có thể dẫn đến các can thiệp không cần thiết và có khả năng gây hại như hồi sức dịch quá mức.
Việc giải thích các giá trị “cao” của ScvO2 thậm chí còn khó khăn hơn. Trong hoàn cảnh sinh lý, oxy hòa tan có vai trò không đáng kể trong DO2. Trong một thử nghiệm nhỏ trên bệnh nhân ICU thở máy, sau khi tăng FiO2 từ 40% lên 100%, PaO2 tăng từ 100 mmHg lên gần 400 mmHg: Không có bất kỳ thay đổi nào về cung lượng tim hoặc huyết sắc tố, ScvO2 tăng từ 71% lên 84% [36] . Do đó, và điều này đúng với tất cả các ví dụ đã đề cập ở trên, các điều kiện tương đối ổn định là mong muốn để đánh giá phù hợp. Khi có quá nhiều thay đổi xảy ra trong một khoảng thời gian tương đối ngắn, điều này có thể khiến việc giải thích ScvO2 trở nên khó khăn hơn.
Trong trường hợp khi sự hấp thụ oxy của não bị ảnh hưởng (như là gây mê, tổn thương não lan tỏa, v.v.), ScvO2 có thể gây hiểu lầm hoặc ít nhất là khó diễn giải. Dữ liệu còn thiếu, nhưng đối với những tình huống đặc biệt này, việc theo dõi đa phương thức độ sâu của gây mê (chỉ số bispectral, entropy) và tiêu thụ oxy não (quang phổ cận hồng ngoại) có thể hữu ích và cũng là một bước khác để cá nhân hóa việc điều trị của chúng tôi cho nhu cầu thực tế của bệnh nhân.
Ý nghĩa thực hành
Độ bão hòa oxy tĩnh mạch có thể được xác định từ việc lấy máu từ động mạch phổi (SvO2) hoặc từ tĩnh mạch chủ trên (ScvO2). Cả hai đều có thể cung cấp thông tin hữu ích về sự cân bằng giữa VO2 và DO2 và cũng có thể giúp theo dõi hiệu quả của ổn định huyết động.
- Trong nhiễm trùng huyết, việc sử dụng oxy bị suy yếu có thể dẫn đến các giá trị ScvO2 bình thường hoặc siêu bình thường, có thể đại diện cho sự bất lực của các tế bào để trích xuất oxy rất có thể là do các nối tắt vi tuần hoàn [16]. Trong bệnh lý phức tạp của nhiễm trùng huyết, điều trị theo một tham số duy nhất – Trong số ScvO2, Lactate, MAP, cung lượng tim hoặc các tham số khác – Chắc chắn có thể gây hiểu nhầm. Đưa dữ liệu lâm sàng và xét nghiệm dễ dàng có được bao gồm các thông số từ khí máu động mạch và tĩnh mạch vào bối cảnh có thể giúp nhận biết sớm sự thiếu hụt oxy và cũng có thể giúp xác định những bệnh nhân nào sẽ cần theo dõi huyết động xâm lấn nâng cao [3]. Điều này cũng tạo thành cơ sở của quản lý bệnh nhân đa phương thức, và cá thể hóa.
- Một số nghiên cứu đã chỉ ra rằng trong suy thất trái cấp tính, SvO2 / ScvO2 thấp là dấu hiệu quan trọng của sự mất cân bằng nghiêm trọng trong mối quan hệ VO2 / DO2 và thông số này cũng có giá trị tiên lượng quan trọng [19, 22].
- Theo dõi những thay đổi của SvO2 / ScvO2 theo thời gian có thể được sử dụng cho bệnh nhân cai bở các hỗ trợ tim cả về thiết bị và dược lý [21], và trong các thử nghiệm tự thở, những thay đổi cũng có thể là yếu tố tiên lượng tốt cho sự thành công hay thất bại rút ống nội khí quản [23 ].
- Ở những bệnh nhân ổn định nhưng thiếu máu, SvO2 / ScvO2 có thể đóng vai trò cho kích hoạt truyền máu sinh lý [30, 31], mặc dù không thể đưa ra khuyến nghị chính xác. 5. Ở những bệnh nhân phẫu thuật có nguy cơ cao, đánh giá ScvO2 trong phẫu thuật có thể là một công cụ rất hữu ích để chẩn đoán và theo dõi sự mất cân bằng VO2 / DO2 như được mô tả trong các bệnh cảnh lâm sàng khác, như một phần của phương pháp theo dõi đa phương thức [35].
Kết luận
Đánh giá mức tiêu thụ oxy đòi hỏi phải đánh giá huyết động chi tiết, điều này không phải lúc nào cũng khả thi. Đo độ bão hòa oxy tĩnh mạch – đặc biệt là ScvO2 – có thể đóng vai trò là một công cụ đơn giản, dễ dàng và sẵn có để đánh giá thiếu hụt oxy ở tại giường. Khi diễn giải sự khỏe mạnh của tế bào của bệnh nhân phẫu thuật hoặc chăm sóc đặc biệt có nguy cơ cao, ScvO2 có thể đóng một vai trò rất hữu ích. Theo cách riêng của nó, nó có thể là một tín hiệu đáng báo động quan trọng của việc cung cấp oxy không đầy đủ, nhưng để xem toàn cảnh đầy đủ, nó nên được đưa vào bệnh cảnh phức tạp với các câu hỏi hóc búa huyết động.
Thông tin mang về
Bão hòa oxy tĩnh mạch là công cụ quan trọng để đánh giá VO2 / DO2 ở tại giường.
ScvO2 là một tham số thay thế dễ dàng và hữu ích của SvO2.
Độ bão hòa tĩnh mạch thấp nên được coi là một tín hiệu đáng báo động quan trọng về sự mất cân bằng VO2 / DO2 và nguyên nhân của DO2 thấp – Chẳng hạn như giảm thể tích máu, suy tim, chảy máu, thiếu máu và thiếu oxy – và nên được tìm kiếm.
Bão hòa oxy tĩnh mạch cao hoặc thậm chí bình thường nên được giải thích thận trọng, đặc biệt ở những bệnh nhân cần hỗ trợ huyết động ở mức độ trung bình hoặc cao, vì chúng có thể cho thấy sự hấp thụ oxy bị suy yếu.
Nói chung, nhưng đặc biệt là trong các trường hợp khi giải thích độ bão hòa oxy tĩnh mạch không đơn giản, thay vì nhắm mục tiêu một giá trị nhất định của SvO2 / ScvO2 (nghĩa là 65% – 70%), các tham số khác, như khoảng cách pCO2 tĩnh mạch – động mạch, mức độ lactate , siêu âm tim và / hoặc theo dõi huyết động xâm lấn cung cấp dấu chỉ, nên được đưa vào trong bối cảnh cụ thể để cá nhân hóa hỗ trợ huyết động.
Các ca lâm sàng
Ca lâm sàng số 1
Một người đàn ông 35 tuổi bị nhồi máu cơ tim cấp tính. Trong quá trình nong mạch vành qua da, anh bị sốc tim và phải truyền norepinephrine (NE) liên tục và đặt nội khí quản. Khi kết thúc can thiệp, do sốc liên tục, bơm bóng động mạch chủ (IABP) được đặt để hỗ trợ lưu lượng mạch vành. Khi đến ICU, anh ta cần 75 mcg / phút NE để duy trì huyết áp 98/51 (73) mmHg. Anh ta được thở máy ở mức 60% FiO2, 10 PEEP, ở chế độ BiPAP. IABP được đặt ở chế độ hỗ trợ 1: 1 và khí máu tĩnh mạch trung tâm và tĩnh mạch kiểm soát đã được thực hiện.
| KMĐM | KMTM trung tâm | |
| pH | 7.41 | 7.35 |
| pCO2 (mmHg) | 42 | 53 (Pcv-aCO2-gap: 11) |
| pO2 (mmHg) | 103 | 46 |
| BE (mmol/L) | 1.3 | – |
| HCO3 (mmol/L) | 26.0 | – |
| SO2 (%) | 98 | 77 |
| Lactate (mmol/L) | 1.4 | 1.3 |
Những kết quả này cho thấy đặc trưng oxy, thông khí và cân bằng nội môi axit-base, liên quan đến pH, HCO3 và lactate. Tuy nhiên, kết quả khí máu tĩnh mạch trung tâm, được thực hiện cùng một lúc, cho thấy một bức tranh hoàn toàn khác.
| KMĐM | KMTM trung tâm | |
| pH | 7.39 | 7.36 |
| pCO2 (mmHg) | 44 | 51 (Pcv-aCO2-gap: 7) |
| pO2 (mmHg) | 87 | 46 |
| BE (mmol/L) | 10.8 | – |
| HCO3 (mmol/L) | 26.0 | – |
| SO2 (%) | 97 | 81 |
| Lactate (mmol/L) | 1.3 | 1.3 |
ScvO2 có thể được coi là bình thường và cao Tuy nhiên, khoảng cách PCO2 tĩnh mạch – động mạch tăng cao cho thấy cung lượng tim có thể thấp. Một siêu âm tim được thực hiện, cho thấy chức năng thất trái kém (EF, 35%) với tâm thất giãn (135 mL). IABP sau đó được dừng lại trong 5 phút và khí máu được lặp lại (bảng trên).
Sự giải thích
Dừng IABP trong 5 phút đã làm tăng 4% ScvO2 và giảm khoảng cách CO2 xuống 7 mmHg, cho thấy khả năng cải thiện cung lượng tim có thể cải thiện. Để biết thêm thông tin, theo dõi huyết động xâm lấn đã được bắt đầu với phương pháp pha loãng nhiệt xuyên phổi, cho thấy thể tích cuối tâm trương (GEDVI) tăng 1043 ml / m2 (bình thường, 600, 800 ml / m2) và tăng lượng nước phổi ngoài phổi (EVLWI) là 21 ml / ml kg (bình thường, dưới 10 ml / kg), biểu thị tình trạng quá tải dịch; do đó, rút nước đã được chỉ định, ban đầu với furosemide, và sau đó với lọc máu tĩnh mạch liên tục.
Kết luận
Phân tích khí máu động mạch tự nó không đủ để đánh giá tình trạng huyết động trong thực tế, nó có thể cho thấy một “hình ảnh dương tính giả” – trừ khi đã có nhiễm toan chuyển hóa nặng với pH thấp, HCO3 và mức độ lactate cao. Bao gồm các kết quả khí máu tĩnh mạch trung tâm trong đánh giá, một dấu hiệu cảnh báo sớm đã được tiết lộ cho thấy bệnh nhân vẫn không ổn định, và có thể cần thêm thông tin và can thiệp.
Ca lâm sàng số 2
| KMĐM | |
| pH | 7.19 |
| pCO2 (mmHg) | 28 |
| pO2 (mmHg) | 64 |
| BE (mmol/L) | −16.4 |
| HCO3 (mmol/L) | 10.5 |
| SO2 (%) | 88 |
| Lactate (mmol/L) | 6.9 |
Một phụ nữ 83 tuổi bị nhiễm trùng đường tiết niệu đã được điều trị tại khoa lâm sàng và cần được xem xét lại do suy hô hấp và hạ huyết áp. Theo đánh giá, bà ấy trông yếu ớt, thở nhanh (30 lần/ phút) và huyết áp của cô ấy là 90/40 (57) mmHg. Bác sĩ nội trú ICU tham dự ngay lập tức bắt đầu bổ sung oxy qua mặt nạ và sau khi đặt catheter tĩnh mạch ngoại biên cỡ lớn (14G) đã cho bolus một lượng dịch tinh thể cân bằng 500 ml. Đồng thời, một khí máu động mạch được gửi đến ICU.
| KMĐM | |
| pH | 7.27 |
| pCO2 (mmHg) | 27 |
| pO2 (mmHg) | 92 |
| BE (mmol/L) | −13.1 |
| HCO3 (mmol/L) | 12.5 |
| SO2 (%) | 96 |
| Lactate (mmol/L) | 3.7 |
Dựa trên những kết quả này, bệnh nhân đã được chuyển ngay đến ICU. Vào thời điểm đến, huyết áp và oxy của bà ấy đã được cải thiện, và nói chung bệnh nhân cảm thấy tốt hơn. Một catheter động mạch xâm lấn được đưa vào động mạch quay trái, và một khí máu khác được lấy. Trong thời gian đó, bà ấy được bolus thêm 500 ml tinh thể.
Những kết quả này cho thấy sự cải thiện, nhưng nhiễm toan chuyển hóa vẫn còn; do đó, catheter tĩnh mạch trung tâm đặt ở tĩnh mạch cảnh trong phải, và trong ly=úc đó, siêu âm tim qua thành ngực cũng được thực hiện. Cho thấy chức năng tâm thất tốt và đường kính tâm thất nhỏ; do đó, việc truyền dịch đã được tiếp tục và bolus thêm 500 ml tinh thể được cho. Bệnh huyết áp bệnh nhân đã không thay đổi và vẫn còn vô niệu; do đó, norepinephrine cũng được bắt đầu với đường tĩnh mạch ngoại biên: 5 mcg / phút. Sau khi đặt catheter tĩnh mạch trung tâm, khí máu động mạch và tĩnh mạch trung tâm được lấy cùng một lúc.
| KMĐM | KMTM trung tâm | |
| pH | 7.38 | 7.34 |
| pCO2 (mmHg) | 39 | 52 (Pcv-aCO2-gap: 13) |
| pO2 (mmHg) | 130 | 25 |
| BE (mmol/L) | -5.1 | – |
| HCO3 (mmol/L) | 20.5 | – |
| SO2 (%) | 98 | 49 |
| Lactate (mmol/L) | 2.4 | 2.2 |
Sự giải thích
Theo các kết quả này, vẫn còn sự mất cân bằng giữa VO2 và DO2 được biểu thị bằng ScvO2 thấp, và khoảng cách pCO2 tăng cao cũng cho thấy sự không đầy đủ của lưu lượng (cung lượng tim). Do đó, việc hồi sức truyền dịch được tiếp tục, và sau hai bolus 500 ml dịch tinh thể, tình trạng bệnh nhân cuối cùng đã được cải thiện và cả huyết động học vĩ mô (huyết áp, lượng nước tiểu) và khí máu được bình thường hóa.
Kết luận
Mặc dù có sự cải thiện đáng kể về các chỉ số khí máu động mạch, lactate, hô hấp và các chỉ số huyết động vĩ mô, kết quả khí máu tĩnh mạch trung tâm cho thấy sự mất ổn định huyết động nghiêm trọng vẫn còn biểu hiện bởi ScvO2 rất thấp và khoảng cách pCO2 rất cao. Đặt cả hai khí máu vào bối cảnh đã giúp quyết định tiếp tục hồi sức dịch, kết thúc với kết quả tích cực; do đó, theo dõi nâng cao và can thiệp sâu hơn trở nên không cần thiết.
Ca lâm sàng số 3
Một người đàn ông 67 tuổi cần phẫu thuật cấp tính do túi thừa đại tràng bị thủng. Từ lịch sử y tế trước đây của ông, tăng huyết áp có kiểm soát và bệnh tim thiếu máu cục bộ nhẹ là điều đáng nói. Trong giai đoạn hậu phẫu, ông ấy cần một số hỗ trợ thuốc vận mạch trong 24 giờ, nhưng đến ngày thứ 3 tình trạng của ông ấy đã được cải thiện, cảm thấy tốt, không bị đau, tất cả các dấu hiệu quan trọng đều ổn định, và bệnh nhân bắt đầu ăn và uống vào ngày hôm trước; do đó, ông được coi là sẵn sàng để được xuất viện. Phát hiện bất thường duy nhất là huyết sắc tố 7,2 g / dL. Đây là những khí máu của anh ấy:
| KMĐM | KMTM trung tâm | |
| pH | 7.34 | 7.32 |
| 46 | 52 (Pcv-aCO2-gap: 6) | |
| pO2 (mmHg) | 84 | 43 |
| BE (mmol/L) | -0.6 | – |
| HCO3 (mmol/L) | 26.5 | – |
| SO2 (%) | 98 | 73 |
| Lactate (mmol/L) | 1.9 | 2.0 |
Sự giải thích
Dựa trên cơ chế tuần hoàn ổn định, dinh dưỡng được thiết lập tốt, ScvO2 bình thường, lactate và khoảng cách pCO2 bình thường, chúng tôi quyết định không truyền máu cho bệnh nhân này. Sau đó ông ta được xuất viện, và theo sự cải thiện của bệnh nhân, huyết sắc tố bắt đầu tăng dần và không cần truyền máu trong thời gian nằm viện.
Kết luận
Mặc dù hầu hết các hướng dẫn truyền máu đều khuyên bạn nên truyền bệnh nhân cao tuổi có tiền sử bệnh tim thiếu máu cục bộ trước đó, đặc biệt là trong giai đoạn hậu phẫu sớm với huyết sắc tố 7,2 g / dL, nhưng đưa tất cả dữ liệu có sẵn vào bối cảnh, không có bằng chứng nào cho thấy mức độ này thiếu máu gây ra bất kỳ sự bất ổn cho bệnh nhân đặc biệt này; do đó, truyền máu không có chỉ định sinh lý; vì vậy, nó đã bị trì hoãn và truyền máu – với tất cả các tác dụng phụ tiềm tàng của nó – cuối cùng đã tránh được.
TÀI LIỆU THAM KHẢO
1. Velissaris D, Pierrakos C, Scolletta S, Backer D, Vincent JL. High mixed venous oxygen saturation levels do not exclude fluid responsiveness in critically ill septic patients. Crit Care. 2011;15:R177.
2. Weil MH, Rackow EC, Trevino R, Grundler W, Falk JL, Griffel MI. Difference in acid- base state between venous and arterial blood during cardiopulmonary resuscitation. N Engl J Med. 1986;315:153–6.
3. Møller MH, Cecconi M. Venous-to-arterial carbon dioxide difference: an experimental model or a bedside clinical tool? Intensive Care Med. 2016;42:287– 9.
4. Evans DC, Doraiswamy VA, Prosciak MP, Silviera M, Seamon MJ, Rodriguez Funes V, et al. Complica-tions associated with pulmonary artery catheters: a comprehensive clinical review. Scand J Surg. 2009;98:199–208.
5. Dueck MH, Klimek M, Appenrodt S, Weigand C, Boerner U. Trends but not individual values of central venous oxygen saturation agree with mixed venous oxygen saturation during varying hemodynamic conditions. Anesthesiology. 2005;103:249–57.
6. Reinhart K, Kuhn HJ, Hartog C, Bredle DL. Continuous central venous and pulmonary artery oxygen saturation monitoring in the critically ill. Intensive Care Med. 2004;30:1572–8.
7. Reinhart K, Rudolph T, Bredle DL, Hannemann L, Cain SM. Comparison of central- venous to mixed- venous oxygen saturation during changes in oxygen supply/demand. Chest. 1989;95:1216–21.
8. Singer M, Deutschman CS, Seymour CW, Shankar-Hari M, Annane D, Bauer M, et al. The third international consensus definitions for sepsis and septic shock (sepsis- 3). JAMA. 2016;315:801–10.
9. Rivers E, Nguyen B, Havstad S, Ressler J, Muzzin A, Knoblich B, et al. Early goal- directed therapy in the treatment of severe sepsis and septic shock. N Engl J Med. 2001;345:1368–77.
10. Trzeciak S, Dellinger RP, Abate NL, Cowan RM, Stauss M, Kilgannon JH, et al. Translating research to clinical practice: a 1-year experience with implementing early goal-directed therapy for septic shock in the emergency department. Chest. 2006;129:225–32.
11. Jones AE, Shapiro NI, Roshon M. Implementing early goal-directed therapy in the emergency setting: the challenges and experiences of translating research innovations into clinical reality in academic and community settings. Acad Emerg Med. 2007;14:1072–8.
12. Rhodes A, Phillips G, Beale R, Cecconi M, Chiche JD, De Backer D, et al. The surviving sepsis campaign bundles and outcome: results from the International Multicentre Prevalence Study on Sepsis (the IMPreSS study). Intensive Care Med. 2015;41:1620–8.
13. ProCESS Investigators, Yealy DM, Kellum JA, Huang DT, Barnato AE, Weissfeld LA, et al. A randomized trial of protocol-based care for early septic shock. N Engl J Med. 2014;370:1683–93.
14. ARISE Investigators, ANZICS Clinical Trials Group, Peake SL, Delaney A, Bailey M, Bellomo R, et al. Goaldirected resuscitation for patients with early septic shock. N Engl J Med. 2014;371:1496–506.
15. Pope JV, Jones AE, Gaieski DF, Arnold RC, Trzeciak S, Shapiro NI, Emergency Medicine Shock Research Network (EMShockNet) Investigators. Multicenter study of central venous oxygen saturation (ScvO2) as a predictor of mortality in patients with sepsis. Ann Emerg Med. 2010;55:40–6.
16. Ince C, Sinaasappel M. Microcirculatory oxygenation and shunting in sepsis and shock. Crit Care Med. 1999;27:1369–77.
17. Du W, Liu DW, Wang XT, Long Y, Chai WZ, Zhou X, et al. Combining central venous-to-arterial partial pressure of carbon dioxide difference and central venous oxygen saturation to guide resuscitation in septic shock. J Crit Care. 2013;28:1110.
18. Muir AL, Kirby BJ, King AJ, Miller HC. Mixed venous oxygen saturation in relation to cardiac output in myocardial infarction. Br Med J. 1970;4:276–8.
19. Goldman RH, Braniff B, Harrison DC, Spivack AP. The use of central venous oxygen saturation measurements in a coronary care unit. Ann Intern Med. 1968;68:1280– 7.
20. Creamer JE, Edwards JD, Nightingale P. Hemodynamic and oxygen transport variables in cardiogenic shock secondary to acute myocardial infarction, and response to treatment. Am J Cardiol. 1990;65:1297–300.
21. Hsin HT, Chen LY, Lin PC, Shieh JS, Ao CV. Central venous oxygen saturation (ScVO2) facilitates the weaning of intra-aortic balloon pump in acute heart failure related to acute myocardial infarction. Int J Cardiol. 2013;168:4568–70.
22. Gallet R, Lellouche N, Mitchell-Heggs L, Bouhemad B, Bensaid A, Dubois-Randé JL, et al. Prognosis value of central venous oxygen saturation in acute decompensated heart failure. Arch Cardiovasc Dis. 2012;105:5–12.
23. Teixeira C, da Silva NB, Savi A, Vieira SR, Nasi LA, Friedman G, et al. Central venous saturation is a predictor of reintubation in difficult-to-wean patients. Crit Care Med. 2010;38:491–6.
24. Luciano Gattinoni MD, Davide Chiumello MD. Anemia in the intensive care unit: how big is the problem? Transfusion Alternatives Transfusion Med. 2002;4:118– 20.
25. Hébert PC, Wells G, Blajchman MA, Marshall J, Martin C, Pagliarello G, et al. A multicenter, randomized, controlled clinical trial of transfusion requirements in critical care. Transfusion Requirements in Critical Care Investigators, Canadian Critical Care Trials Group. N Engl J Med. 1999;340:409–17.
26. Holst LB, Haase N, Wetterslev J, Wernerman J, Guttormsen AB, Karlsson S, et al. Lower versus higher hemoglobin threshold for transfusion in septic shock. N Engl J Med. 2014;371:1381–91.
27. Collaborative Study Group on Perioperative ScvO2 Monitoring. Multicentre study on peri- and postoperative central venous oxygen saturation in high-risk surgical patients. Crit Care. 2006;10:R158.
28. Pearse R, Dawson D, Fawcett J, Rhodes A, Grounds RM, Bennett ED. Changes in central venous saturation after major surgery, and association with outcome. Crit Care. 2005;9:R694–9.
29. Weiskopf RB, Viele MK, Feiner J, Kelley S, Lieberman J, Noorani M, et al. Human cardiovascular and metabolic response to acute, severe isovolemic anemia. JAMA. 1998;279:217–21.
30. Kobayashi M, Ko M, Irinoda T, Meguro E, Hayakawa Y, et al. Clinical usefulness of continuous central venous oxygen saturation measurement for postoperative management of patients following transthoracic esophagectomy for carcinoma. Esophagus. 2011;8:53–8.
31. Kocsi S, Demeter G, Fogas J, Erces D, Kaszaki J, Molnar Z. Central venous oxygen saturation is a good indicator of altered oxygen balance in isovolemic anemia. Acta Anaesthesiol Scand. 2012;56:291–7.
32. Mikor A, Trasy D, Nemeth MF, Osztroluczki A, Kocsi S, Kovacs I, et al. Continuous central venous oxygen saturation assisted intraoperative hemodynamic management during major abdominal surgery: a randomized, controlled trial. BMC Anesthesiol. 2015;15:82.
33. Nemeth M, Tanczos K, Demeter G, Erces D, Kaszaki J, Mikor A, et al. Central venous oxygen saturation and carbon dioxide gap as resuscitation targets in a hemorrhagic shock. Acta Anaesthesiol Scand. 2014;58:611–9.
34. Cecconi M, Corredor C, Arulkumaran N, Abuella G, Ball J, Grounds RM, et al. Clinical review: goal- directed therapy-what is the evidence in surgical patients? The effect on different risk groups. Crit Care. 2013;17:209.
35. Molnar Z, Szabo Z, Nemeth M. Multimodal individualized concept of hemodynamic monitoring. Curr Opin Anaesthesiol. 2017;30:171–7. 36. Legrand M, Vallée F, Mateo J, Payen D. Influence of arterial dissolved oxygen level on venous oxygen saturation: don’t forget the PaO2! Shock. 2014;41:510–3.
Đăng tải bởi: Heal Central (Health Education Assets Library)