Tác giả: Bác sĩ Nguyễn Thành Luân – Khoa Hồi Sức Tích Cực bệnh viện Hoàn Mỹ Cửu Long.
Suy tim không phải là một bệnh lý cơ quan đơn giản và được phân loại theo phần của chu kỳ tim bị ảnh hưởng (suy tim tâm thu hoặc tâm trương) và phía bên của tim có liên quan (suy tim phải hoặc trái). Bài viết này mô tả các loại suy tim khác nhau, và tập trung vào các giai đoạn tiến triển của suy tim cần được quản lý trong ICU.
Bệnh suy tim là gì?
Suy tim là tình trạng chung sau cùng của phần lớn bệnh nhân mắc tim mạch. Lúc này hoạt động của tim bị suy yếu cho hiệu quả thấp, khả năng bơm máu đi đến các cơ quan trong cơ thể giảm sút.
Từ đó cơ thể bị thiếu oxy, làm giảm khả năng vận động của bệnh nhân đặc biệt là các hoạt động có cường độ cao, chất lượng cuộc sống giảm sút. Đây là một căn bệnh nguy hiểm có thể đe dọa tới tính mạng con người vì nhịp tim bị rối loạn hay các đợt suy tim mất bù.
Các loại suy tim
Suy tim tâm thu và suy tim tâm trương
Mô tả ban đầu về suy tim đến từ hầu hết các trường hợp giảm sức bóp trong khi tâm thu (suy tim tâm thu). Tuy nhiên, khoảng 50% trường hợp nhập viện vì suy tim là kết quả của rối loạn chức năng tâm trương (suy tim tâm trương) (1).
Mối quan hệ thể tích – áp lực
Đường cong thể tích-áp lực trong Hình 8.1 sẽ được sử dụng để chứng minh những tương đổng và khác biệt giữa suy tim tâm thu và tâm trương.
- a. Đường cong trong bảng trên cùng của Hình 8.1 (được gọi là đường cong chức năng tâm thất) cho thấy suy tim có liên quan đến việc giảm thể tích nhát bóp và tăng áp lực cuối tâm trương (EDP). Những thay đổi này xảy ra ở cả hai loại suy tim.
- b. Đường cong ở bảng dưới của Hình 8.1 (được gọi là đường cong sức đàn tâm thất) cho thấy sự gia tăng EDP trong suy tim tâm thu có liên quan đến sự gia tăng thể tích cuối tâm trương, trong khi sự gia tăng EDP trong suy tim tâm trương có liên quan đến việc giảm trong thể tích cuối tâm trương.
- c. Sự khác biệt về thể tích cuối tâm trương (EDV) trong suy tim tâm thu và tâm trương là kết quả của sự khác biệt về độ căng dãn hoặc sức đàn tâm thất (C), được xác định bởi các mối quan hệ sau: C = ΔEDV/ ΔEDP.
- d. Hình 8.1 chứng minh rằng EDV (chứ khống phải EDP) là một đặc điểm phân biệt xác định suy tim tâm thu hoặc tâm trương (xem Bảng 8.1). Tuy nhiên, EDV không dễ đo, do đó phân suất tống máu (được mô tả tiếp theo) được sử dụng để xác định loại suy tim.
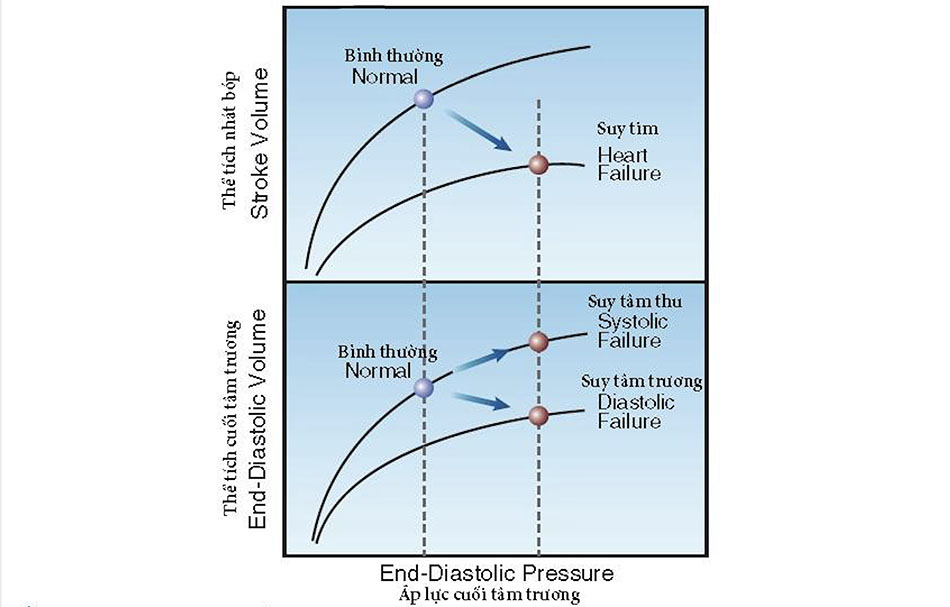
Độ dốc của các đường cong bền dưới trong Hình 8.1 là sự phản ánh sức đàn tầm thất; độ dốc giảm trong suy tim tâm trương chỉ ra sức đàn giảm. Do đó, rối loạn chức năng trong suy tim tấm trương là sự giảm độ căng dãn của tắm thất làm giảm đổ đẩy tắm thất trong thì tâm trương.
| Bảng 8.1 Các phép đo về hiệu suất thất trái trong suy tim tâm thu và suy tim tâm trương | ||
| Phép đo | Suy tim tâm thu | Suy tim tâm trương |
| Áp lực cuối tâm trương. | Tăng | Tăng |
| Thể tích cuối tâm trương. | Tăng | Giảm |
| Phân suất tổng máu * | <40% | >50% |
| * Trích tài liệu tham khảo 1. | ||
Phân suất tổng máu
Phần thể tích cuối tâm trương được tống ra trong tâm thu, được gọi là phân suất tống máu (EF), tương đương với tỷ số của thể tích nhát bóp (SV) và thể tích cuối tâm trương (EDV): EF = SV/EDV (8.2).
EF liên quan trực tiếp đến sức mạnh của co bóp tâm thất và được sử dụng để đo chức năng tâm thu. Siêu âm tim qua thành ngực là phương pháp được sử dụng thường xuyên nhất để đo phân suất tống máu (1).
TIÊU CHÍ: Suy tim với EF thất trái (LV) <40% là suy tim tâm thu và, suy tim với LVEF >50% là suy tim tâm trương (xem Bảng 8.1) (1). Suy tim với LVEF 41-49% là thuộc loại trung gian, nhưng loại suy tim này hoạt động rất giống với suy tâm trương (1).
Thuật ngữ
Nhiều trường hợp suy tim liên quan đến một số mức độ rối loạn chức năng tâm thu và tâm trương, vi vậy các thuật ngữ sau đây đã được đề xuất cho các loại suy tim khác nhau (1):
- Suy tim chủ yếu là kết quả của rối loạn chức năng tâm thu được gọi là suy tim với phân suất tống máu giảm.
- Suy tim chủ yếu là kết quả của rối loạn chức năng tâm trương được gọi là suy tim với phân suất tống máu bảo tổn. Bởi vì các thuật ngữ này dài và không có lợi ích trong việc xác định vấn để chính trong hiệu năng của tâm thất, nên các thuật ngữ “suy tim tâm thu” và “suy tim tâm trương” được giữ lại trong chương này và trong xuyến suốt cuốn sách.
Bệnh nguyên
Các nguyên nhân gây suy tim tâm thu được phân loại rộng rãi là bệnh cơ tim dãn và thiếu máu cục bộ; thuật ngữ sau cho một nhóm các rối loạn không đồng nhất bao gồm ngộ độc (ví dụ, ETOH), chuyển hóa (ví dụ, thiếu thiamine) và nhiễm trùng (ví dụ, HIV) (1).
Nguyên nhân thường gặp nhất của suy tim tâm trương là tăng huyết áp với phì đại thất trái, nó chịu trách nhiệm cho tới 90% các trường hợp (1).
Suy tim phải
Suy tim bên phải tỷ lệ mắc nhiều hơn so với nghi ngờ ở bệnh nhân hồi sức tích cực (2,3). Hầu hết các trường hợp là kết quả của tăng áp phổi (ví dụ, do thuyên tắc phổi, hội chứng suy hô hấp cấp nguy kịch, hoặc bệnh phổi tắc nghẽn mạn tính) và nhồi máu cơ tim thành dưới.
Chức năng thất phải
Suy tim phải là một sự giảm sức bóp (thì tâm thu) dẫn đến tăng thể tích cuối tâm trương thất phải (RVEDV).
Mặc cho sự gia tăng của RVEDV, nhưng áp lực tĩnh mạch trung tâm (CVP), cũng là thước đo của áp lực cuối tâm trương thất phải, là bình thường trong khoảng một phần ba trường hợp suy tim phải (2).
CVP không tăng cho đến khi sự gia tăng RVEDV bị giới hạn bởi màng ngoài tim (sự bao bọc của màng ngoài tim). Sự gia tăng muộn của áp lực tĩnh mạch gây trở ngại cho việc phát hiện suy tim phải trên lâm sàng.
Siêu âm tim
Siêu âm tim là một công cụ không có giá trị để phát hiện suy tim phải trong hồi sức tích cực. Mặc dù cách tiếp cận qua thực quản cung cấp cái nhìn tốt hơn về tấm thất phải, nhưng siêu âm tim qua thành ngực có thể cung cấp các phép đo quan trọng sau đây (xem Bảng 8.2) (3):
- Tỷ số diện tích RV:LV được đo bằng cách đánh dấu diện tích của hai buồng ở cuối tâm trương. Tỷ lệ >0.6 cho thấy buồng RV lớn.
- Sự thay đổi tỷ lệ diện tích thất phải (RVFAC) là tỷ lệ của sự thay đổi diện tích RV trong thì tâm thu so với diện tích RV ở cuối tâm trương và là phép đo thay thế của phấn suất tống máu RV. RVFAC <32% chỉ ra rối loạn chức năng tam thu RV.
Để biết mô tả toàn diện hơn về siêu âm đánh giá thất phải, xem Tài liệu tham khảo 3 và 4.
| Bảng 8.2 Phát hiện suy tim phải với siêu âm tim qua thành ngực | ||
| Phép đo | Mặt cắt | Giá trị bất thường |
| Tỷ số diện tích RV/LV | Bốn buồng từ đỉnh | >0,6% |
| Thay đổi phần diện tích RV | Bốn buồng từ đỉnh | <32% |
Suy tim cấp
Hầu hết (80-85%) các trường hợp suy tim cấp là đợt mất bù cấp của suy tim mạn, thường là do không tuân thủ thuốc, tăng huyết áp không kiểm soát được hoặc rung nhĩ nhanh (5).
Khoảng 15-20% trường hợp là suy tim mới khởi phát và hội chứng mạch vành cấp là thủ phạm chính (5).
Bệnh cơ tim do stress xứng đáng được đề cập như một nguyên nhân mới nổi của suy tim cấp tính. Tình trạng này được cho là do dư thừa Catecholamine, và thường xảy ra ở phụ nữ sau mãn kinh bị stress cảm xúc, và ở những bệnh nhân bị tổn thương thần kinh cấp tính như xuất huyết dưới nhện và chấn thương sọ não (6).
- Biểu hiện lâm sàng bao gồm khó thở và đau ngực, và thường bị nhầm là hội chứng mạch vành cấp. Thay đổi ECG có thể bao gồm thay đổi đoạn ST và đảo ngược sóng T (6).
- Siêu âm tim thường cho thấy phình mỏm hoặc giảm động liên quan đến mỏm thất trái.
- Suy tim kết hợp có thể nghiêm trọng, với sự mất ổn định huyết động, nhưng tình trạng sẽ hết sau vài ngày đến vài tuần (6).
- Các thuốc Catecholamine (ví dụ, dobutamine) KHÔNG được khuyên dùng để hỗ trợ huyết động trong tình trạng này.
Bệnh suy tim có mấy giai đoạn
Bệnh suy tim có 4 giai đoạn, cụ thể là:
- Giai đoạn 1: bệnh nhân có rất ít triệu chứng, thậm chí là không có. Triệu chứng cũng xuất hiện một cách không rõ ràng ngay cả khi vận động.
- Giai đoạn 2: bệnh nhân có thể xuất hiện các triệu chứng của suy tim nhẹ như cảm thấy hụt hơi, đau thắt ngực, khó khăn khi vận động bình thường.
- Giai đoạn 3: ở giai đoạn này, các triệu chứng đã biểu hiện rõ rệt hơn như những cơn khó thở, đau ngực xuất hiện nhiều hơn và khả năng hoạt động bị giới hạn. Bệnh nhân chỉ đi bộ được trong một khoảng ngắn từ 20 đến 100m. Khi ngủ, những triệu chứng này được giảm dần.
- Giai đoạn 4: biểu hiện triệu chứng xảy ra nghiêm trọng hơn. Ngay cả khi nằm nghỉ ngơi, bệnh nhân cùng thường xuyên thấy mệt mỏi và khó thở. Một số triệu chứng đi kèm như đau tức ngực và ho khan.
Nguyên nhân gây ra bệnh suy tim
Bệnh gồm có 3 nhóm chính:
- Suy tim trái.
- Suy tim phải.
- Suy tim toàn phần.
Nguyên nhân gây ra suy tim trái
- Huyết áp cao: đây là nguyên nhân chính dẫn đến suy tim trái và gặp ở đa số bệnh nhân suy tim.
- Di chứng của nhồi máu cơ tim, do tim thiếu máu cục bộ mạn tính.
- Mắc các bệnh về van tim: hở van tim ( hở van 2 lá ), van động mạch chủ bị hẹp, hở.
- Mắc các bệnh về cơ tim.
- Tim bẩm sinh: eo động mạch chủ hẹp/
Nguyên nhân gây ra suy tim phải
- Biến chứng từ bệnh suy tim trái lâu ngày: đây là nguyên nhân phổ biến nhất và gặp ở đa số bệnh nhân mắc suy tim phải.
- Mắc các bệnh mạn tính về phổi: Xơ phổi, giãn phế quản, bệnh phổi tắc nghẽn mạn tính ( hay còn gọi là bệnh COPD ).
- Bệnh van 2 lá: hẹp van.
- Tăng huyết áp động mạch phổi.
Nguyên nhân gây ra bệnh suy tim toàn bộ
- Biến chứng từ suy tim trái lâu năm: Đây là nguyên nhân phổ biến nhất và gặp ở phần lớn bệnh nhân suy tim toàn bộ.
- Bệnh giãn cơ tim.
Đánh giá lâm sàng
B – Type Natriuretic Peptide
Suy tim cấp là một chẩn đoán lâm sàng dựa trên tiền sử bệnh nhân, sự hiện diện của phù (phổi và/hoặc ngoại vi) và bằng chứng của rối loạn chức năng tim (bằng ECG và siêu âm tim). Các xét nghiệm sau đây cũng hữu ích.
Sự căng của thành tâm nhĩ và tâm thất gây ra sự phóng thích bốn loại peptide natriuretic từ các tế bào cơ tim. Những peptide này “giảm tải” cho tâm thất bằng cách thúc đẩy bài tiết natri qua nước tiểu (giúp làm giảm tiền tải tâm thất) và làm dãn các mạch máu hệ thống (giúp làm giảm hậu tải tâm thất).
Một trong những peptide natriuretic là peptide natriuretic loại brain-type hay B-type natriuretic peptide (BNP), được phóng thích dưới dạng tiền chất hoặc tiền hormone (proBNP), sau đó được tách ra để tạo thành BNP (hormone hoạt động) và N-terminal (NT)-proBNP là một chất không chuyển hóa.
NT-proBNP có thời gian bán hủy dài hơn BNP, dẫn đến nồng độ trong huyết tương cao gấp 3-5 lần so với nồng độ BNP.
Cách sử dụng trên lâm sàng:
- Nồng độ BNP và NT-proBNP huyết tương được sử dụng để đánh giá sự hiện diện và mức độ nghiêm trọng của suy tim. Giá trị tiên đoán của các nồng độ peptide này được thể hiện trong Bang 8.3 (7-9).
- Lưu ý rằng tuổi cao và suy thận có thể làm tăng nồng độ peptide. Các tình trạng khác có thể làm tăng nồng độ peptide bao gồm bệnh nặng, nhiễm trùng huyết do vi khuẩn, thiếu máu, ngưng thở khi ngủ do tắc nghẽn và viêm phổi nặng (1).
- Vì các tình trạng khác ngoài suy tim làm tăng nồng độ peptide (bao gồm bệnh nặng) rất thường gặp bệnh nhân ICU, nến lợi ích lâm sàng của nồng đổ peptide trong ICU là đáng nghi ngờ.
| Bảng 8.3 B-Type Natriuretic Peptide trong Suy Tim cấp | |||
| Loại peptide | Đánh giá khả năng suy tim cấp | ||
| Không có khả năng | Không chắc chắn | Có khả năng | |
| BNP (pg/mL) | |||
| Tuổi ≥ 18 | < 100 | 100 – 500 | > 500 |
| GFR < 60 mL/phút | < 200 | 200 – 500 | > 500 |
| NT – proBNP (pg/mL) | |||
| Tuổi 18 – 49 | < 300 | 300 – 450 | > 450 |
| Tuổi 50 -75 | < 300 | 300 – 900 | > 900 |
| Tuổi ≥ 75 | < 300 | 300 – 1800 | > 1800 |
| Trích tài liệu tham khảo 7 – 9. | |||
Phép đo thể tích máu
Sự ra đời của một kỹ thuật hữu ích trên lâm sàng để đo thể tích máu bằng cách sử dụng albumin được gắn phóng xạ (Daxor Corp, New York, NY) có ý nghĩa quan trọng trong chẩn đoán và quản lý suy tim cấp. Một nghiên cứu sơ bộ sử dụng kỹ thuật này ở bệnh nhân suy tim mất bù (10) cho thấy không phải tất cả bệnh nhân đều thừa thể tích tuần hoàn, và hơn nữa là thuốc lợi tiểu không làm giảm nhiều thể tích máu mặc dù trọng lượng cơ thể giảm đáng kể. Những kết quả này cho thấy giá trị tiềm năng của các phép đo thể tích máu trong đánh giá và quản lý suy tim.
Chẩn đoán suy tim
Tiêu chuẩn chẩn đoán:
Tiêu chuẩn chính:
- Ban đếm xuất hiện cơn khó thở kịch phát hoặc khi ngồi thấy khó thở.
- Tĩnh mạch cổ nổi rõ.
- Giãn buồng tim.
- Phù phổi cấp.
- Áp lực tĩnh mạch hệ thống > 16cm H2O.
- Tiếng T3.
- Phản hồi gan-tĩnh mạch cổ dương tính.
- Thời gian tuần hoàn > 25 giây.
Tiêu chuẩn phụ:
- Ho về đêm.
- Phù cổ chân.
- Khi gắng sức thấy khó thở.
- Kích thước gan lớn.
- Màng phổi tràn dịch.
- Nhịp tim nhanh > 120 chu kỳ/phút.
- Chẩn đoán xác định theo khuyến cáo từ Hội Tim Mạch Châu Âu năm 2012:
Chẩn đoán suy tim tâm trương:
- Triệu chứng thực thể.
- Triệu chứng cơ năng.
- Có bằng chứng bệnh cấu trúc cơ tim như dãn nhĩ trái và dày nhĩ thất. Hoặc có rối loạn chức năng tâm trương.
- EF bảo tồn.
Chẩn đoán suy tim tâm thu:
- EF giảm.
- Triệu chứng cơ năng.
- Triệu chứng thực thể.
Biểu hiện của bệnh suy tim
Tùy cơ địa từng người mà bệnh nhân có hoặc không có triệu chứng hay mức độ biểu hiện của các triệu chứng nặng hoặc nhẹ khác nhau. Sau đây là một số triệu chứng thường gặp ở bệnh nhân suy tim:
- Phổi ứ huyết: Trong phổi bị tích tụ nhiều dịch gây khó thở đặc biệt là khi nằm đầu bằng khiến đôi khi bệnh nhân phải ngồi dậy để thở. Ngoài ra ứ huyết ở phổi còn gây ho khan, đôi khì là khò khè.
- Tụ nước, dịch: Khi cơ thể không cung cấp đủ máu cho thận sẽ khiến cho thận giữ lại nước và dịch kéo theo đó là các biểu hiện phù nề, đầy bụng, thậm chí là tăng cân, tăng tần suất đi tiểu về đêm. Ngoài ra hiện tượng ứ huyết còn xảy ra ở dạ dày khiến người bệnh chán ăn và buồn nôn.
- Hoa mắt, chóng mặt: Khi não bị thiếu máu sẽ gây ra các triệu chứng hoa mắt, chóng mặt.
- Mệt mỏi, suy giảm thể lực: Khi các cơ quan trong cơ thể và các cơ bị thiếu máu sẽ khiến bệnh nhân mệt mỏi và suy yếu sức lực.
- Nhịp tim tăng cao và không ổn định: Để đáp ứng nhu cầu bơm máu đến các cơ quan trong cơ thể tim buộc phải hoạt động nhiều hơn, đập nhanh hơn dẫn đến nhịp tim tăng cao nhưng điều này chỉ đáp ứng được tạm thời do đó nhịp tim thường nhanh hơn nhưng không đều.
- Bên cạnh đó các dấu hiệu của bệnh suy tim còn được chia thành 3 nhóm theo 3 nhóm bệnh suy tim chính.

Dấu hiệu của bệnh suy tim trái
- Khó thở: Khi mới mắc người bệnh chỉ thấy khó thở khi gắng sức vận động mạnh, sau nặng dần về đêm có thể có những cơn khó thở kịch phát và phải ngồi dậy mới thở được.
- Phù phổi cấp, hen tim: Xuất hiện các cơn khó thở kịch liệt, vật vã, ho khạc dữ dội. Lúc này bệnh nhân cần được cấp cứu nhanh chóng nếu không có thể sẽ tử vong.
- Đau tức ngực: Khi bệnh suy tim đến giai đoạn nặng sẽ không cung cấp đủ máu để tưới cho mạch vành sẽ dân đến đau ngực ngoài ra khi mắc bệnh mạch vành cũng gây ra đau ngực.
- Hoa mắt, chóng mặt, tần suất đi tiểu giảm.
- Khi đi kiểm tra bằng các thiết bị y tế sẽ phát hiện mỏm tim lệch về bên trái và xuất hiện tiếng thổi bất thường ( do các bệnh về van tin ).
Các dấu hiệu của bệnh suy tim phải
- Khó thở: Bắt nguồn từ các nguyên nhân về bệnh phổi như phổi tắc nghẽn làm gây ra các đợt khó thở cấp. Theo thời gian cơn khó thở tăng dần và nặng dần lên tuy nhiên khác với suy tim trái, các bệnh nhân suy tim phải không xuất hiện các cơn khó thở kịch phát.
- Phù nề, kích thước gan tăng lên, nổi tĩnh mạch cổ.
Các dấu hiệu của bệnh suy tim toàn bộ
- Có các triệu chứng giống như bệnh suy tim phải khi ở giai đoạn nặng. Lúc này bệnh nhân thường xuyên cảm thấy khó thở.
- Phù nề nhiều hơn, kích thước gan tăng, nổi tĩnh mạch ở cổ, tràn dịch đa màng.
- Suy tim là 1 bệnh lý có thể nặng dần theo thời gian.
Theo hội tim mạch học Hoa Kỳ và hiệp hội tim mạch hoa kỳ (viết tắt là ACC và AHA) bệnh suy tim được chia thành 4 giai đoạn cụ thể là:
- Giai đoạn A (giai đoạn tiền suy tim): Chưa mắc bệnh tim nhưng đang mắc các bệnh nền có nguy cơ cao gây biến chứng thành suy tim như bệnh mạch vành, tiểu đường, huyết áp cao, xơ vữa động mạch, thừa cân béo phì,… đồng thời ở giai đoạn A cũng chưa xuất hiện các triệu chứng của bệnh suy tim.
- Giai đoạn B: Bệnh nhân đã mắc các bệnh lý về tim nhưng chưa bị suy tim cũng như chưa xuất hiện các triệu chứng của bệnh suy tim. Tâm thất trái bị rối loạn chức năng, đã mắc các bệnh lý về tim mạch trước đó như nhồi máu cơ tim, hở van tim, khi siêu âm tim cho chỉ số EF < 40%.
- Giai đoạn C: Ở giai đoạn này các bệnh nhân đã mắc bệnh tim mạch và bắt đầu xuất hiện các triệu chứng của suy tim cụ thể là tồn tại bệnh tim thực tế trước đó và có các triệu chứng khó thở, mệt mỏi, suy giảm thể lực.
- Giai đoạn D: Là giai đoạn bệnh nặng nhất và thường xuyên xuất hiện các triệu chứng khó chịu. Lúc này bệnh trở thành suy tim kháng trị cho dù đã được điều trị nội khoa tối ưu nhưng vẫn không có kết quả khả quan và có thể phải áp dụng một số biện pháp y tế đặc biệt ví dụ như thủ thuật xâm lấn và phẫu thuật để điều trị.
Hội tim mạch học New York ( gọi tắt là NYHA ) chia bệnh suy tim ở giai đoạn C và giai đoạn D thành 4 độ như sau:
- Độ 1: Là cấp độ nhẹ nhất, lúc này tuy đã mắc bệnh tim nhưng các hầu như không triệu chứng do đó gần như không ảnh hưởng đến các hoạt động của người mắc.
- Độ 2: Lúc này chỉ khi cố sức hay vận động mạnh nhiều mới xuất hiện các triệu chứng khó chịu.
- Độ 3: Chức năng tâm thu suy yếu. Khi cố sức ít hay vận động nhẹ cũng có thể xuất hiện các triệu chứng khó chịu như khó thở, nhọc làm cản trở nhiêu hoạt động thể lực của người mắc bệnh.
- Độ 4: Lúc này bệnh suy tim đã đi đến giai đoạn cuối. Lúc này thường xuyên xuất hiện các triệu chứng ngay cả khi nghỉ ngơi. Chức năng tâm thu suy giảm và ngay cả khi đã áp dụng hết các biện pháp điều trị nội khoa thì các triệu chứng vẫn có xu hướng tăng lên, bệnh diễn tiến nặng hơn.
Phương pháp điều trị bệnh suy tim
Phương pháp chủ yếu và được xem xét sử dụng trước tiên là phương pháp điều trị nội khoa. Ngoài ra còn có thể kết hợp với 1 số biện pháp khác như phẫu thuật, tái thông mạch vành, CRT, ICD… khi cần thiết.
Phương pháp chữa trị nội khoa
- Sử dụng thuốc ức chế thụ thể AT1: Đây là loại thuốc cơ bản và được sử dụng phổ biến giúp giảm thiểu các triệu chứng khó chịu cũng như hạn chế tử vong.
- Chẹn beta giao cảm: hạn chế các phản ứng thái quá của hệ giao cảm, giảm nguy cơ tử vong cũng như đột tử do tăng nhịp tim. Tăng khả năng vận động của bệnh nhân.
- Thuốc lợi tiểu kháng Aldosteron: giúp hạn chế nguy cơ đột tử.
- Thuốc lợi tiểu quai: Các bệnh nhân mắc suy tim ứ huyết thường được chỉ định sử dụng loại thuốc này, nó giúp hạn chế các triệu chứng khó chịu của bệnh suy tim.
- Digoxin: Tuy có thể giúp cải thiện các triệu chứng của bệnh tuy nhiên không giảm được nguy cơ tử vong. Sử dụng digoxin trong thời gian dài có thể gây ngộ độc do đó các bác sĩ nên xem xét kỹ trước khi sử dụng cho bệnh nhân. Với người không mắc các bệnh về thận thường được chỉ định sử dụng 0,125 mg mỗi ngày.
- Nhóm thuốc kết hợp Valsartan/ sacubitril: nhóm thuốc này có hiệu quả cao hơn thuốc ức chế thụ thể AT1 do đó đang được đưa vào sử dụng ngày càng phổ biến.

Phương pháp cấy máy tái đồng bộ tim
Hay còn được gọi là CRT, phương pháp này được sử dụng khi bệnh suy tim có tỉ lệ tống máu thất trái ( viết tắt là LVEF ) ≤ 35% và thời gian phức bộ ( QRS ) ≥ 130 m/s và dù đã được điều trị bằng phương pháp nội khoa tối ưu nhưng vẫn không cho kết quả khả quan, các triệu chứng vẫn còn xuất hiện thường xuyên.
Phương pháp cấy máy phá rung ICD
Phương pháp này chỉ được sử dụng khi bệnh vào giai đoạn rất nặng do các bệnh: giãn cơ tim, rối loạn nhịp tâm thất nặng, tim thiếu máu cục bộ dù đã được điều trị bằng phương pháp nội khoa tối ưu nhưng không đạt hiệu quả cao, vẫn xuất hiện các triệu chứng đặc biệt là bệnh nhân đó có khả năng sống thêm trên 1 năm nữa. Và lúc này bệnh suy tim có tỉ lệ tống máu thất trái ( viết tắt là LVEF ) ≤ 35%.
Phương pháp ghép tim
Có thể sử dụng cho bệnh nhân mắc suy tim độ 4 mà khi sử dụng các phương pháp khác không có kết quả khả quan. Lưu ý phương pháp này chỉ áp dụng cho bệnh nhân từ 65 tuổi trở xuống, bệnh nhân có bệnh lý toàn thân nặng, tăng áp phổi cố định và bệnh nhân ung thư mới phát hiện ( dưới 5 năm ) không được chỉ định phương pháp này.
Tuy nhiên phương pháp cấy máy phá rung (ICD) và phương pháp ghép tim còn gặp nhiều hạn chế và không được sử dụng phổ biến ở nước ta hiện nay do chi phí cao không phù hợp với kinh tế của đa số người dân của 1 nước kinh tế đang phát triển, thứ 2 là các phương pháp này đòi hỏi các thiết bị y tế hiện đại cùng bác sĩ có trình độ chuyên môn rất cao, nguyên nhân thứ 3 là thiếu nguồn hiến tim để thay thế cho bệnh nhân.
Ngoài ra bệnh nhân suy tim nên kết hợp với các phương pháp điều chỉnh lối sống nhằm mục đích tăng sức thể lực và làm chậm quá trình phát triển của bệnh suy tim như: thường xuyên rèn luyện thể dục, thể thao bằng các động tác có cường độ vừa phải điển hình là các bài tập dưỡng sinh, luyện thái cực quyền, đi bộ nhẹ tránh các loại vận động mạnh khiến cơ thể phải gắng sức, làm việc vừa sức, từ bỏ các thói quen xấu, điều trị bệnh huyết áp ( nếu có ) để hạn chế biến chứng của căn bệnh này. Ngoài ra hãy tham gia các hoạt động giúp tinh thần được thư giãn như tham gia các hội nhóm sinh hoạt, giải trí văn minh.
Chiến lược quản lý suy tim
Việc quản lý được mô tả ở đây chủ yếu hướng đến, suy tim trái, tâm thu, mất bù và liên quan đến các thuốc đường tĩnh mạch (chứ không phải bằng đường uống). Cách tiếp cận được sắp xếp theo tình trạng huyết áp.
Huyết áp cao
Khoảng 25% bệnh nhân suy tim cấp tính có tăng huyết áp khi vào viện (5).
Khuyến cáo:
- Quản lý nên bao gồm giãn mạch bằng nitroglycerin hoặc Nitroprusside, kết hợp với thuốc lợi tiểu (sử dụng furosemide) nếu có bằng chứng về quá tải thể tích (1). Nitroglycerin và nitroprusside được mô tả chi tiết trong Chương 45 (xem Phẩn V và VI), và liều dùng của các thuốc này được trình bày trong Bảng 8.4. Liều dùng furosemide được mô tả sau trong chương này.
Thuốc giãn mạch nào được ưu tiên?
- Nitroglycerin là sự lựa chọn an toàn hơn. Nitroprusside không chỉ tạo ra nguy cơ nhiễm độc cyanide và thiocyanate (được mô tả trong Chương 45), mà nó còn có thể tạo ra hội chứng cướp máu mạch vành trong các hội chứng mạch vành cấp bằng cách làm chệch hướng dòng máu ra khỏi các mạch máu không dãn được trong các vùng thiếu máu cục bộ của cơ tim (11).
Thận trọng:
- Mặc dù thực hành tiêu chuẩn là bắt đầu điều trị suy tim cấp bằng thuốc lợi tiểu, nhưng furosemide tĩnh mạch tạo ra phản ứng co mạch cấp tính (12) bằng cách kích thích giải phóng renin, dẫn đến sự hình thành angiotensin II, là một chất co mạch mạnh. Bởi vì phản ứng này có thể làm nặng thêm tình trạng tăng huyết áp, do đó việc dùng furosemide tích cực nên trì hoãn, nếu có thể, cho đến khi huyết áp được kiểm soát bằng thuốc giãn mạch.
Huyết áp bình thường
Hơn một nửa số bệnh nhân suy tim cấp có huyết áp bình thường (5).
Khuyên cáo:
- Quản lý nên bao gồm thuốc dãn mạch bằng nitroglycerin hoặc nesiritide, kết hợp với thuốc lợi tiểu (sử dụng furosemide) nếu có bằng chứng về tình trạng quá tải thể tích.
- Đối với các trường hợp không dung nạp thuốc dãn mạch (tức là, hạ huyết áp) hoặc có dấu hiệu giảm tưới máu toàn thân (ví dụ, giảm lượng nước tiểu), thuốc vừa có tác dụng dãn mạch vừa tăng sức co bóp như dobutamine, milrinone hoặc levosimendan là thích hợp.
- Đối với các trường hợp suy tim cấp có phù phổi, thở áp lực dương có thể được sử dụng như một biện pháp bổ trợ.
Nesiritide:
- Nesiritide (Natrecor) là một R-type natriuretic peptide tái tổ hợp của người có lợi thế tiềm năng hơn so với các thuốc giãn mạch khác bằng cách thúc đẩy lợi tiểu cũng như giãn mạch (xem Bảng 8.4 về liều dùng). Tuy nhiên, các nghiên cứu lâm sàng đã chỉ ra rằng Nesiritide có ít tác dụng lợi tiểu và không cải thiện kết cục lâm sàng (13). Tại thời điểm hiện tại, không có lý do để ủng hộ Nesiritide hơn Nitroglycerin.
| Bảng 8.4 Thuốc giãn mạch truyền tĩnh mạch trong suy tim cấp | |
| Loại thuốc giãn mạch | Liều dùng |
| Nitroglycerine | KHÔNG truyền qua dây polyvinylchloride (thuốc gắn kết PVC).
Liều khởi đầu 5-10 pg/phút, tăng mỗi lần 5-10 pg/phút mỗi 5 phút để đạt tác dụng mong muốn. Liều hiệu quả <100 pg/phút trong phần lớn trường hợp. Sự dung nạp nitrate có thể phát triển sau 24 giờ. |
| Nitroprusside | Thêm thiocyanate (550 mg cho mỗi 50 mg nitroprusside) vào dịch truyền để liên kết với cyanide được giải phóng bởi nitroprusside.
Liều khởi đầu 0.2-0.3 pg/kg/phút và điều chỉnh tăng mỗi 5 phút để đạt được tác dụng mong muốn. Liều hiệu quả 2-5 pg/kg/phút trong phần lớn trường hợp, nhưng tránh tốc độ liều > 3 pg/kg/phút sẽ làm giảm nguy cơ ngộ độc cyanide. Để hạn chế nguy cơ ngộ độc thiocyanate, tránh sử dụng thuốc ở bệnh nhân suy thận. |
| Nesiritide | KHÔNG truyền qua kim có heparin (thuốc gắn kết với heparin).
Liều nạp 2 pg/kg, rồi bắt đầu truyền ở liều 0.01 Ltg/kg/phút. Nếu cần thiết thì dùng liều nạp thứ hai 1 pg/kg và tăng tốc độ truyền thêm 0.005 pg/kg/phút. Điều này có thể được lặp lại mỗi 3 giờ, đến liều tối đa là 0.03 pg/kg/phút. |
Thuốc vừa giãn mạch vừa tăng co bóp (Inodilator) Inodilator là thuốc có tác dụng tăng co bóp và giãn mạch. Các loại thuốc trong nhóm này bao gồm dobutamine, milrinone và levosimendan, và các khuyến cáo về liều dùng cho các loại thuốc này được trình bày trong Bảng 8.5.
| Bảng 8.5 Các thuốc Inodilator truyền tĩnh mạch trong Suy Tim cấp | |
| Loại thuốc Inodilator | KHÔNG truyền cùng dung dịch có tính kiềm.
Liều khởi đầu 5 pg/kg/phút, tăng dần mỗi lần 3-5 pg/kg/phút, nếu cần. Khoảng liều thường dùng 5-20 pg/kg/phút. |
| Levosimendan | Liều khởi đầu là 12 pg/kg (trong 10 phút), sau đó truyền với tốc độ 0.1 pg/kg/phút. Sau 1 giờ, tốc độ truyền có thể tăng lên đến 0.2 pg/kg/phút, nếu cần.
Việc truyền thuốc thường được giới hạn trong 24 giờ vì chất chuyển hóa có hoạt tính kéo dài tạo ra tác dụng có lợi lên đến 7 ngày. |
| Milrinone | Liều khởi đầu 50 pg/kg (trong 10 phút), sau đó truyền tốc độ 0.375-0.75 pg/kg/phút. Liều hàng ngày không nên vượt quá 1.13 mg/kg.
Chỉnh liều được khuyến cáo khi thanh thải creatinin <50 mL/phút: |
| ClCr (mL/phút) | 50 | 40 | 30 | 20 | 10 | 5 |
| Liều (pg/kg/phút) | 0,43 | 0,38 | 0,33 | 0,28 | 0,23 | 0,20 |
DOBUTAMINE: Dobutamine là một catecholamine tổng hợp có tác dụng tăng sức co bóp (kích thích thụ thể (31) và tác dụng dãn mạch nhẹ (kích thích thụ thể (32). Thuốc này được mô tả chi tiết trong Chương 45 (Phần I). Vì dobutamine là một catecholamine, nên nó có thể tạo ra sự kích thích tim không mong muốn, bao gồm gia tăng tiếu thụ 02 cơ tim (14), gây bất lợi cho cả cơ tim thiếu máu cục bộ (trong đó giảm cung cấp oxy) và suy cơ tim (trong đó tiêu thụ 02 tăng).
MILRINONE: Milrinone là một chất ức chế phosphodiesterase hoạt động thông qua con đường tương tự như dobutamine (tức là, dòng calci đi vào tế bào cơ tim qua trung gian AMP vòng). Khi so sánh với dobutamine, milrinone ít có khả năng tạo ra sự kích thích tim không mong muốn, nhưng có nhiều khả năng gây hạ huyết áp (15). Nên giảm liều khi độ thanh thải creatinin <50 mL/ phút (14), như trong Bảng 8.5.
LEVOSIMENDAN: Levosimendan (Simdax) là một thuốc tăng co bóp thế hệ mới: (a) tăng cường khả năng co bóp bằng cách tăng sự nhạy cảm của các sợi cơ tim với calci, (b) thúc đây dãn mạch bằng cách tạo điểu kiện cho dòng kali đi vào cơ trơn mạch máu và (c) có tác dụng bảo vệ tim mạch (16). Levosimendan không làm tăng tiêu thụ 02 cơ tim (16) và thuốc tăng co bóp duy nhất được chứng minh có lợi ích sống còn (17). Truyền Levosimendan thường được giới hạn trong 24 giờ vì nó có một chất chuyển hóa hoạt tính lâu dài, có tác dụng tối đa 72 giờ sau khi bắt đầu điều trị. Tác dụng phụ bao gồm nhịp tim nhanh và tụt huyết áp có thể kéo dài do hoạt tính của chất chuyển hóa. Bất chấp sự lôi cuốn của levosimendan, nó vẫn chưa được công nhận lợi ích ở Mỹ.
Thận trọng:
- Trong suy tim tâm trương, nên sử dụng thuốc dãn mạch thận trọng (vì có nguy cơ tụt huyết áp), và không nên sử dụng thuốc tăng co bóp (vì chức năng tâm thu không bất thường).
Áp lực đường thở dương:
- Thở áp lực dương (PPB) làm giảm hậu tải thất trái bằng cách làm giảm áp lực thành xuyên tâm thất trong thì tấm thu (18), và điều này giúp làm tăng lưu lượng nhát bóp của tâm thất trái (19).
- Các nghiên cứu lâm sàng ở bệnh nhân phù phổi do tim cho thấy PPB làm cải thiện lâm sàng khi được thêm vào cùng với các điểu trị thông thường (20,21).
- Các phương thức PPB được nghiên cứu bao gồm thông khí áp lực đường thở dương liên tục (CPAP) và thông khí hỗ trợ áp lực không xâm lấn. (Xem Chương 20 để biết mô tả về các phương thức này.)
Huyết áp thấp (sốc tim)
Suy tim cấp với hạ huyết áp (khoảng 10% trường hợp) là một tình trạng đe dọa tính mạng, thường biểu hiện sốc tim khi đi kèm với giảm tưới máu toàn thân (tức là, giảm lượng nước tiểu) và tăng lactate máu. Tình trạng này thường là hậu quả của nhồi máu cơ tim cấp. Các nguyên nhân ít gặp hơn bao gồm chèn ép màng ngoài tim, thuyên tắc phổi lớn và hở van hai lá hoặc van động mạch chủ cấp tính.
Khuyến cáo:
- Siêu âm tim là cần thiết để lựa chọn phương pháp quản lý phù hợp (ví dụ, nếu xác định là chèn ép màng ngoài tim, thì dẫn lưu màng ngoài tim là thích hợp nhất).
- Khi giảm co bóp là vấn để, thì sử dụng kết hợp dobutamine và norepinephrine để đạt được huyết áp động mạch trung bình >65 mm Hg (22), và tiếp theo là hỗ trợ tuần hoàn cơ học trong các trường hợp được chọn.
Thuốc hỗ trợ:
- Có hai mục đích về huyết động trong sốc tim: (a) tăng thể tích nhát bóp (SV) tâm thất và (b) tăng huyết áp động mạch trung bình (MAP).
- Dobutamine cung cấp hỗ trợ tăng sức co bóp để tăng sv, nhưng tác dụng giãn mạch của dobutamine thường ngăn chặn sự gia tăng đáng kể về MAP, vì vậy norepinephrine được thêm vào để thúc đẩy co mạch và tăng MAP.
- Norepinephrine được truyền liên tục mà không cẩn liều tải. Tốc độ truyền ban đầu là 2-3 pg/ phút và khoảng liều thường dùng là 2-20 pg/phút. (Để biết thêm thông tin vê’ norepinephrine, xem Chương 45, Phần VII.)
Hỗ trợ tuần hoàn cơ học:
- Hỗ trợ tuần hoàn cơ học được sử dụng chủ yếu trong các trường hợp nhồi máu cơ tim cấp với tái thông mạch vành theo kế hoạch. Hỗ trợ cơ học được mô tả sau trong chương này.
Liệu pháp lợi tiểu
Lợi tiểu và lưu lượng tim:
Mặc dù liệu pháp lợi tiểu là nền tảng của điều trị ứ nước, nhưng nó có những nhược điểm sau:
- Một số nghiên cứu ở bệnh nhân suy tim cấp đã chỉ ra rằng liệu pháp lợi tiểu (với furosemide tĩnh mạch) đi kèm với giảm lưu lượng tim (23-25), đây là kết quả của việc giảm hổi lưu tĩnh mạch. Vì lý do này, không bao giờ nên sử dụng liệu pháp lợi tiểu một mình trong điều trị suy tim cấp, và phải luôn luôn được kết hợp với điều trị thuốc dãn mạch hoặc thuốc tăng co bóp.
- Ở những bệnh nhân suy tim tâm trương, trong đó vấn đề là đổ đẩy tim không đủ, xu hướng lợi tiểu để giảm lưu lượng tim có thể được khuyếch đại. Do đó, thuốc lợi tiểu nên được sử dụng thận trọng ở bệnh nhân suy tim tâm trương (ví dụ, suy tim do tăng huyết áp).
Liều nạp Furosemide trong suy tim cấp
Sau một liều nạp tĩnh mạch furosemide, lợi tiểu thường bắt đẩu trong vòng 15 phút, đạt tối đa sau một giờ và kéo dài 2 giờ (26).
Đối với bệnh nhân có chức năng thận bình thường, liều furosemide ban đầu nên là 40 mg tĩnh mạch. Nếu lợi tiểu là không đủ (ít nhất 1 lít) sau 2 giờ, thì liều được tăng gấp đôi (80 mg). Nếu liều nào tạo ra một đáp ứng thỏa đáng thì sau đó được đưa ra hai lẩn mỗi ngày. Việc không đáp ứng với liều 80 mg tĩnh mạch là bằng chứng của đề kháng lợi tiểu và được quản lý như mô tả trong phẩn tiếp theo.
Đối với bệnh nhân suy thận, liều furosemide ban đẩu nên là 100 mg tĩnh mạch, có thể tăng lên đến 200 mg nếu cần thiết. Nếu liều nào tạo ra một đáp ứng thỏa đáng thì sau đó được chia làm hai lần mỗi ngày. Việc không đáp ứng với liều 200 mg tĩnh mạch là bằng chứng của đề kháng lợi tiểu.
Mục đích của lợi tiểu là giảm trọng lượng tối thiểu 5-10% trọng lượng cơ thể (27).
Đề kháng thuốc lợi tiểu
Giảm đáp ứng với furosemide là thường gặp trong suy tim tiến triển, và có thể là kết quả của hiệu ứng ngược giữ natri, giảm lưu lượng máu thận, hoặc giảm lợi tiểu (tức là giảm đáp ứng do tăng thể tích tuần hoàn được giải quyết) (28). Các biện pháp sau đây có thể tăng cường đáp ứng vói thuốc lợi tiểu.
- THÊM MỘT THIAZIDE: Thuốc lợi tiếu thiazide ngăn chặn sự tái hấp thu natri ở ống lượn xa, và có thế tăng cường đáp ứng lợi tiểu với furosemide (ngăn chặn sự tái hấp thu natri ỏ quai Henle). Thiazide hay dùng là Metolazone, vẫn giữ được hiệu quả của nó trong suy thận (28). Metolazone được dùng bằng đường uống, với liều đơn 2.5-10 mg mỗi ngày; đáp ứng lợi tiểu bắt đẩu sau một giờ và đạt tối đa ở 9 giờ, vì vậy cần phải dùng vài giờ trước khi dùng Furosemide.
- TRUYỀN LIÊN TỤC FUROSEMIDE: Hiệu quả lợi tiểu của furosemide là một tác dụng lên tốc độ bài tiết nước tiểu (chứ không phải nồng độ trong huyết tương), và do đó truyền liên tục Furosemide tạo ra một sự lợi tiểu mạnh hơn so với liều nạp cách khoảng (29). Liều dùng của furosemide truyền liền tục bị ảnh hưởng bởi chức năng thận.
| Creatinine | Loading | Initial |
| Clearance | Dose | Infusion Rate |
| > 75 mL/min | 100 mg | 10 mg/hr |
| 25 – 75 mL/min | 100 – 200 mg | 10-20 mg/hr |
| < 25 mL/min | 200 mg | 20-40 mg/hr |
Tốc độ truyền được điều chỉnh đế đạt được lượng nước tiếu mong muốn (ví dụ, >100 mL/giờ). Tốc độ truyền tối đa được khuyến cáo là 240-360 mg/giờ (28) hoặc 170 mg/giờ ở bệnh nhân cao tuổi (30).
Hỗ trợ tuần hoàn cơ học
Có 3 loại hỗ trợ tuần hoàn cơ học:
- Giảm tải áp lực của tắm thất trái (bơm bóng nội động mạch chủ),
- Giảm tải thể tích của tâm thất trái (thiết bị hỗ trợ thất trái) và
- Giảm tải thể tích hai thất với oxy hóa màng ngoài cơ thế (ECMO).
Thật không may, không có phương thức nào trong số này chứng minh được lợi ích sinh tồn (31,32). Phần trình bày sau đây tập trung vào bơm bóng nội động mạch chủ, phương pháp được sử dụng thường xuyên nhất để hỗ trợ tim cơ học.
Bóng nội động mạch chủ dội ngược
Trong trường hợp nhồi máu cơ tim cấp phức tạp do sốc tim, bơm bóng nội động mạch chủ (IABP) được sử dụng để hỗ trợ tạm thời khi có kế hoạch tái thông mạch vành (có thể qua da hoặc phẫu thuật) (31). Nó bị chỉ định trong trường hợp suy van động mạch chủ hoặc bóc tách động mạch chủ.
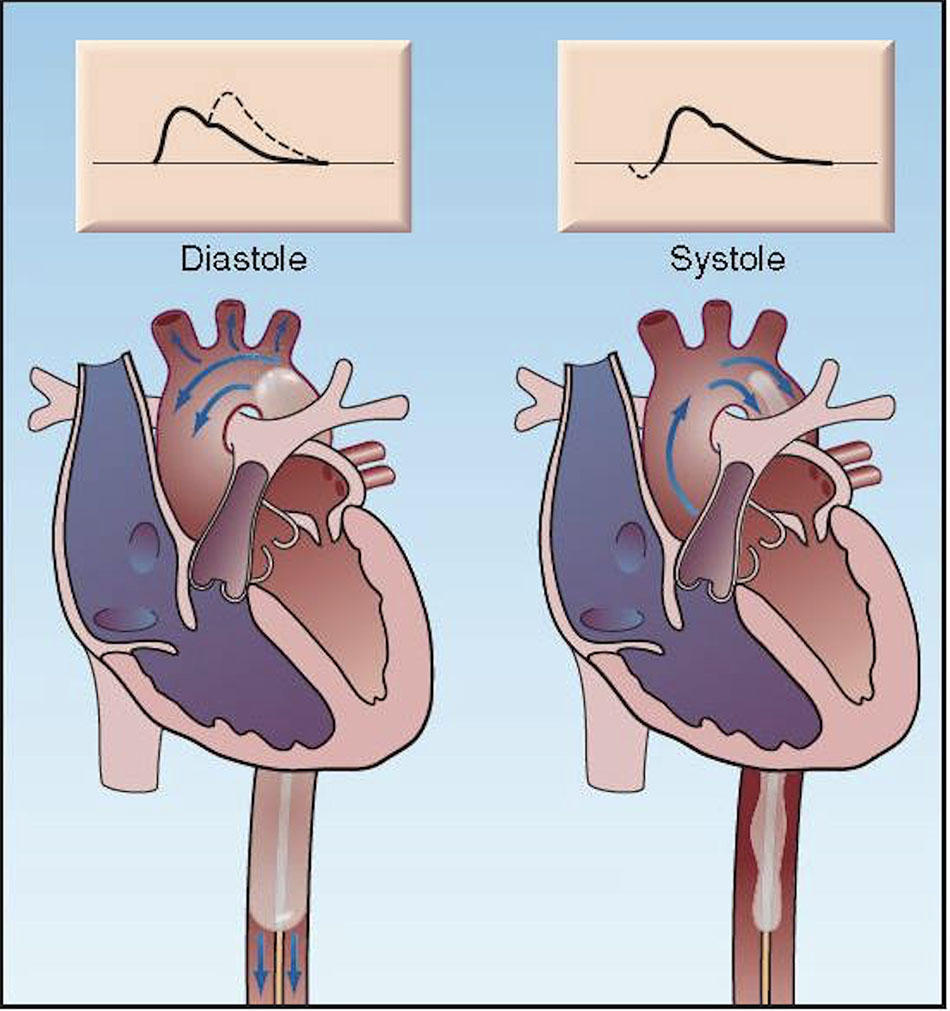
Phương pháp
Bóng nội động mạch chủ là một quả bóng Polyurethane dài được đưa qua da vào động mạch đùi và tiến lèn động mạch chủ cho đến khi đẩu bóng nằm ngay dưới gốc động mạch dưới đòn trái (xem Hình 8.2).
Một bơm gắn vào quả bóng sử dụng khí Heli (một loại khí có mật độ thấp) để nhanh chóng bơm phổng và xì quả bóng. Bơm bóng bắt đầu khi khởi đáu thì tám trương, ngay sau khi van động mạch chủ đóng lại (sử dụng sóng R trên ECG như một kích hoạt) và xì bóng bắt đẩu khi khỏi đáu thì tâm thu thất, ngay trước khi van động mạch chủ mở ra.
Tác đụng
Các hiệu quả huyết động của hỗ trợ IABP được thể hiện trong Hình 8.2.
Dạng sóng áp lực động mạch chủ bên trái cho thấy bơm bóng trong thì tâm trương làm tăng áp lực đỉnh tâm trương, và sau đó làm tăng áp lực động mạch trung bình (tương đương với vùng tích hợp dưới dấu áp lực động mạch chủ).
Sự gia tăng áp lực đỉnh tâm trương làm tăng lưu lượng máu mạch vành (điều này xảy ra chủ yếu trong giai đoạn tâm trương). Sự gia tăng áp lực động mạch trung bình làm giảm nhu cầu sử dụng thuốc vận mạch, nhưng không đi kèm với sự gia tăng lưu lượng máu toàn thân (31).
Dấu áp lực động mạch chủ bên phải cho thấy xi bóng tạo hiệu ứng hút làm giảm áp lực động mạch chủ khi van động mạch chủ mở. Điều này làm giảm trở kháng của dòng chảy thất trái (tức là, hậu tải) và tăng lưu lượng nhát bóp của tâm thất. Giảm hậu tải LV đi kèm với giảm công tim và giảm tiêu thụ 02 cơ tim.
Tóm lại, IABP làm tăng lưu lượng nhát bóp của tim trong khi tăng cung cấp 02 cơ tim (thông qua tăng lưu lượng máu mạch vành) và giảm tiêu thụ 02 của tim. Mặc dù có những tác dụng có lợi này, nhiều nghiên cứu đã cho thấy không có lợi ích sinh tồn phù hợp với sự hỗ trợ của IABP (31,32).
Biến chứng
Thiếu máu cục bộ chi được báo cáo ở 3-20% bệnh nhân (33,34), và có thể xuất hiện trong khi quả bóng được đặt hoặc ngay sau khi lấy ra. Hầu hết các trường hợp là hậu quả của huyết khối tại chỗ ở vị trí đặt bóng.
Mất mạch phần xa đơn thuần không phải là cảnh báo để loại bỏ bóng, miễn là chức năng cảm biến vận động ở chân còn nguyên vẹn (35). Mất chức năng cảm biến vận động ở chân thì nên luôn luôn loại bỏ thiết bị ngay lập tức.
Cần can thiệp phẫu thuật trong 30-50% trường hợp thiếu máu cục bộ chi (35).
Sốt được báo cáo ở 50% bệnh nhân trong quá trình hỗ trợ IABP, nhưng nhiễm khuẩn huyết chỉ được báo cáo ở 15% bệnh nhân (36).
Các biện pháp phòng tránh bệnh suy tim
- Xây dựng chế độ ăn uống khoa học: không ăn mặn, nên ăn nhiều rau, các loại ngũ cốc nguyên hạt, tích cực bổ sung các loại hoa quả, sử dụng dầu thực vật thay thế cho mỡ động vật nhất là sử dụng dầu đậu nành, hạn chế chất béo và ăn nội tạng động vật. Chia nhỏ ra làm nhiều bữa ăn, không nên ăn quá no, ăn các loại thực phẩm dễ tiêu.
- Thường xuyên tập luyện thể dục thể thao: Mỗi ngày hãy cố gắng dành ra 30 phút để tập thể dục, hãy luyện tập đều đặn để nâng cao sức khỏe. Các nghiên cứu đã chỉ ra rằng luyện tập thể dục giúp tăng cường khả năng lưu thông máu, hạn chế cục máu đông.
- Kiểm soát cân nặng.
- Từ bỏ các thói quen xấu đặc biệt là sử dụng rượu bia hay hút thuốc để tránh nguy cơ xơ vữa động mạch và các cơn co thắt tim.
- Giữ huyết áp ở mức vừa phải và ổn định. Khi có bệnh huyết áp hãy uống thuốc đều đặn để hạn chế tăng huyết áp.
- Kiểm soát lipid máu và lượng đường trong máu thường xuyên.
- Tích cực điều trị các bệnh lý tim mạch ngăn ngừa suy tim.
- Xây dựng một lối sống tích cực, suy nghĩ lạc quan, giảm bớt lo âu, hạn chế stress vì nó khiến nhịp tim tăng cao thúc đẩy quá trình suy tim diễn ra nhanh hơn. Hãy giữ cho sức khỏe tâm lý được khỏe mạnh.
- Tiếp nhận phẫu thuật sớm khi được bác sĩ khuyến cáo.
Chăm sóc người bệnh suy tim với chế độ luyện tập và ăn uống khoa học
Điều kiện cần được duy trì thường xuyên khi chăm sóc người bệnh suy tim là chế độ luyện tập và ăn uống. Bệnh có thể nghiêm trọng hơn nếu thực hiện không đúng cách.

- Lựa chọn rau củ quả tươi, thực phẩm sạch. Bệnh nhân nên ăn các món ăn dễ tiêu hóa. Hạn chế chất béo, dầu mỡ, đồ ăn nhanh,…đặc biệt người bệnh không được ăn quá no.
- Để tránh bị phù, người nhà cần nhắc bệnh nhân giảm muối <2g/ngày.
- Nếu bệnh nhân trong đợt kịch phát bệnh suy tim,bệnh nhân cần tránh hoạt động quá sức và nên nghỉ ngơi tại giường.
- Nếu bệnh nhân đã qua giai đoạn kịch phát nguy hiểm,người nhà nên khuyến khích người bệnh vận động nhẹ nhàng.
Bệnh nhân suy tim nên ăn gì?
- Bệnh nhân suy tim nên ăn ít muối: natri trong muối có khả năng tăng huyết áp và tăng phù nề. Bệnh nhân nên ăn < 2g muối/ngày (mỗi bữa ăn <0.06g). Nếu bệnh nhân ở suy tim giai đoạn cuối thì cần ăn nhạt tuyệt đối.
- Kiểm soát lượng nước đưa vào cơ thể: không nên uống quá 2 lít nước một ngày.
- Tăng cường bổ sung thực phẩm chứa kali: kali có khả năng kiểm soát nhịp tim điều hòa ổn định. Lưu ý rằng nếu bệnh nhân đang uống thuốc chống đông máu kháng vitamin K thì tác dụng của thuốc sẽ bị giảm nếu chế độ ăn giàu vitamin K
- Tăng cường bổ sung thực phẩm chứa nhiều chất xơ, omega-3.
- Giảm lượng protein trong các bữa ăn.
- Tránh những thực phẩm chứa nhiều cholesterol và chất béo bão hòa.
Tài liệu tham khảo
1. Yancy cw, Jessup MJ, Bozkurt B, et al. 2013 ACCF/AHA guideline for the management of heart failure. Report of the American College of Cardiology Foundation /American Heart Association Task Force on Practice Guidelines. Circulation 2013; 128:e240-e327.
2. Isner JM. Right ventricular myocardial infarction. JAMA 1988; 259:712-718.
3. Acute right ventricular dysfunction. Real-time management with echocardiography. Chest 2015; 147:835-846.
4. Rudski LG, Lai ww, Afilalo J, et al. Guidelines for the echocardiographic assessment of the right heart in adults: A report from the American Society of Echocardiography. J Am Soc Echoc-ardiogr 2010;23:685-713.
5. Gheorghiade M, Pang PS. Acute heart failure syndromes. JACC 2009; 53:557-573.
6. Boland TA, Lee VH, Bleck TP. Stress-induced cardiomyopathy. Crit Care Med 2015; 43:686-693.
7. Maisel AS, Krishnaswamy p, Nomak RM, et al. Rapid measurement of B-type natriuretic peptide in the emergency diagnosis of heart failure. N Engl J Med 2002; 347:161-167.
8. Maisel AS, McCord J, Nowak J, et al. Bedside B-type natriuretic peptide in the emergency diagnosis of heart failure with reduced or preserved ejection fraction. JACC 2003; 41:2010-2017.
9. Januzzi JL, van Kimmenade R, Lainchbury J, et al. NT-proBNP testing for diagnosis and short-term prognosis in acute destabilized heart failure: an international pooled analysis of 1256 patients. Europ Heart J 2006; 27:330-337.
10. Miller WL, Mullan BR Understanding the heterogeneity in volume overload and fluid distribution in decompensated heart failure is key to optimal volume management. JACC Heart Fail 2014; 2:298- 305.
11. Mann T, Cohn PF, Holman LB, et al. Effect of nitroprusside on regional myocardial blood flow in coronary artery disease. Results in 25 patients and comparison with nitroglycerin. Circulation 1978; 57:732-738.
12. Francis GS, Siegel RM, Goldsmith SR, et al. Acute vasoconstrictor response to intravenous furosemide in patients with chronic congestive heart failure. Ann Intern Med 1986; 103:1-6.
13. O’Connor CM, Starling RC, Hernanadez PW, et al. Effect of nesiritide in patients with acute decompensated heart failure. N Engl J Med 2011; 365:32-43.
14. Milrinone Lactate. In: McEvoy GK, ed. AHFS Drug Information, 2014. Bethesda, MD: American Society of Health System Pharmacists, 2014:1753-55.
15. Bayram M, De Luca L, Massie B, Gheorghiade M. Reassessment of dobutamine, dopamine, and milrinone in the management of acute heart failure syndromes. Am J Cardiol 2005; 96(Suppl): 47G- 58G.
16. Nieminem MS, Fruhwald s, Heunks LMA, et al. Levosimendan: current data, clinical use and future development. Heart Lung Vessel 2013; 5:227-245.
17. Belletti A, Castro ML, Silvetti s, et al. The effects of inotropes and vasopressors on mortality. A meta-analysis of randomized clinical trials. Br J Anaesth 2015; 115: 656-675.
18. Naughton MT, Raman MK, Hara K, et al. Effect of continuous positive airway pressure on intrathoracic and left ventricular transmural pressures in patients with congestive heart failure. Circulation 1995; 91:1725-1731.
19. Bradley TD, Holloway BM, McLaughlin PR, et al. Cardiac output response to continuous positive airway pressure in congestive heart failure. Am Rev Respir Crit Care Med 1992; 145:377-382.
20. Nouira s, Boukef R, Bouida w, et al. Non-invasive pressure support ventilation and CPAP in cardiogenic pulmonary edema: a multicenter randomized study in the emergency department. Intensive Care Med 2011; 37:249-256.
21. Ducros L, Logeart D, Vicaut E, et al. CPAp for acute cardiogenic pulmonary edema from out-of- hospital to cardiac intensive care unit: a randomized multicenter study. Intensive Care Med 2011; 37:1501-1509.
22. Levy p, Perez p, Perny J, et al. Comparison of norepinephrine-dobutamine to epinephrine for hemodynamics, lactate metabolism, and organ function variables in cardiogenic shock. A prospective, randomized pilot study. Crit Care Med 2011; 39:450-455.
23. Kiely J, Kelly DT, Taylor DR, Pitt B. The role of furosemide in the treatment of left ventricular dysfunction associated with acute myocardial infarction. Circulation 1973; 58:581-587.
24. Mond H, Hunt D, Sloman G. Haemodynamic effects of frusemide in patients suspected of having acute myocardial infarction. Br Heart J 1974; 36:44-53.
25. Nelson GIC, Ahuja RC, Silke B, et al. Haemodynamic advantages of isosorbide dinitrate over frusemide in acute heart failure following myocardial infarction. Lancet 1983a; i: 730-733.
26. Furosemide. In: McEvoy GK, ed. AHFS Drug Information, 2014. Bethesda, MD: American Society of Health System Pharmacists, 2014:2822-2825.
27. Jenkins PG. Diuretic strategies in acute heart failure. N Engl J Med 2011; 364:21
28. Asare K, Lindsey K. Management of loop diuretic resistance in the intensive care unit. Am J Health Syst Pharm 2009; 66:1635-1640.
29. Amer M, Adomaityte J, Qayyum R. Continuous infusion versus intermittent bolus furosemide in ADHF: an updated meta-analysis of randomized control trials. J Hosp Med 2012; 7:270-275.
30. Howard PA, Dunn MI. Aggressive diuresis for severe heart failure in the elderly. Chest 2001; 119:807-810.
31. Werden K, Gielen s, Ebelt H, Hochman JS. Mechanical circulatory support in cardiogenic shock. Eur Heart J 2014; 35:156-167.
32. Ahmad Y, Sen s, Shun-Sin MJ, et al. Intra-aortic balloon pump therapy for acute myocardial infarction. A meta-analysis. JAMA Intern Med 2015; 175:931-939.
33. Boehner JP, Popjes E. Cardiac failure: mechanical support strategies. Crit Care Med 2006; 34(Suppl):S268-S277.
34. Arafa OE, Pedersen TH, Svennevig JL, et al. Vascular complications of the intra-aortic balloon pump in patients undergoing open heart operations: 15-year experience. Ann Thorac Surg 1999; 67:645-651.
35. Baldyga AP. Complications of intra-aortic balloon pump therapy. In Maccioli GA, ed. Intra-aortic balloon pump therapy. Philadel-phia: Williams & Wilkins, 1997, 127-162.
36. Crystal E, Borer A, Gilad J, et al. Incidence and clinical significance of bacteremia and sepsis among cardiac patients treated with intra-aortic balloon counterpulsation pump. Am J Cardiol 2000; 86:1281-1284





