Bệnh phổi tắc nghẽn mạn tính (COPD) là gì?
Bệnh phổi tắc nghẽn mạn tính (Chronic Obstructive Pulmonary Disease, thường được gọi tắt là COPD) là một bệnh lý phổi mạn tính. Điểm đặc trưng nhất của COPD là giới hạn luồng khí thở ra không hồi phục.
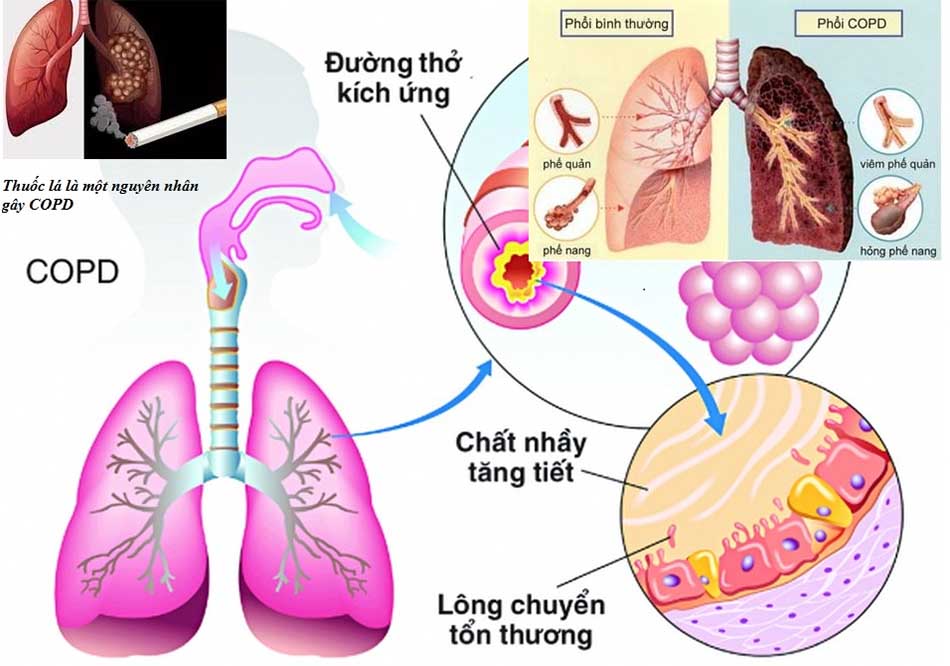
COPD đồng thời cũng được đặc trưng bởi sự thay đổi trong cấu trúc đường dẫn khí không hồi phục. Bệnh thường có xu hướng nặng lên và không bao giờ có thể điều trị khỏi hoàn toàn. Việc điều trị chỉ mang tính chất duy trì và ổn định tình trạng bệnh càng lâu càng tốt (tức là cố gắng không để bệnh nặng lên).
Bạn đọc có thể hiểu COPD như một tổ hợp của các bệnh lý có sự tắc nghẽn đường thở không hồi phục hoàn toàn như: viêm phế quản mạn, khí phế thũng, hay hen phế quản nặng (lưu ý hen phế quản mức độ nhẹ hoặc trung bình không được coi là COPD vì sự tắc nghẽn đường thở ở đây có hồi phục hoàn toàn).
Nguyên nhân gây ra bệnh phổi tắc nghẽn mạn tính
Nguyên nhân gây ra COPD rất đa dạng và thường lẫn lộn với yếu tố nguy cơ do khó xác định chính xác. Một số nguyên nhân gây ra COPD dưới đây đã được biết đến:
– Hút thuốc lá: Đây là nguyên nhân có liên quan chặt chẽ nhất với COPD. Hút thuốc lá được đề cập đến như là nguyên nhân gây bệnh quan trọng nhất, khi hầu hết các bệnh nhân COPD đều hút thuốc lá. Tuy nhiên, điều ngược lại không đúng, có nghĩa là không phải bất cứ ai hút thuốc lá thì cũng bị COPD. Điều này còn phụ thuộc vào rất nhiều yếu tố như mức độ nghiện thuốc lá (lượng thuốc lá hút trong một đơn vị thời gian), thời gian hút thuốc lá (tính theo năm), tuổi bắt đầu hút thuốc lá (bắt đầu hút thuốc lá khi còn trẻ hay ở tuổi trung niên), hiện tại còn hút thuốc lá hay không, sự tương tác giữa các thành phần độc hại trong khói thuốc với biểu mô đường thở của người hút, tình trạng miễn dịch bẩm sinh của người hút (yếu tố cơ địa).
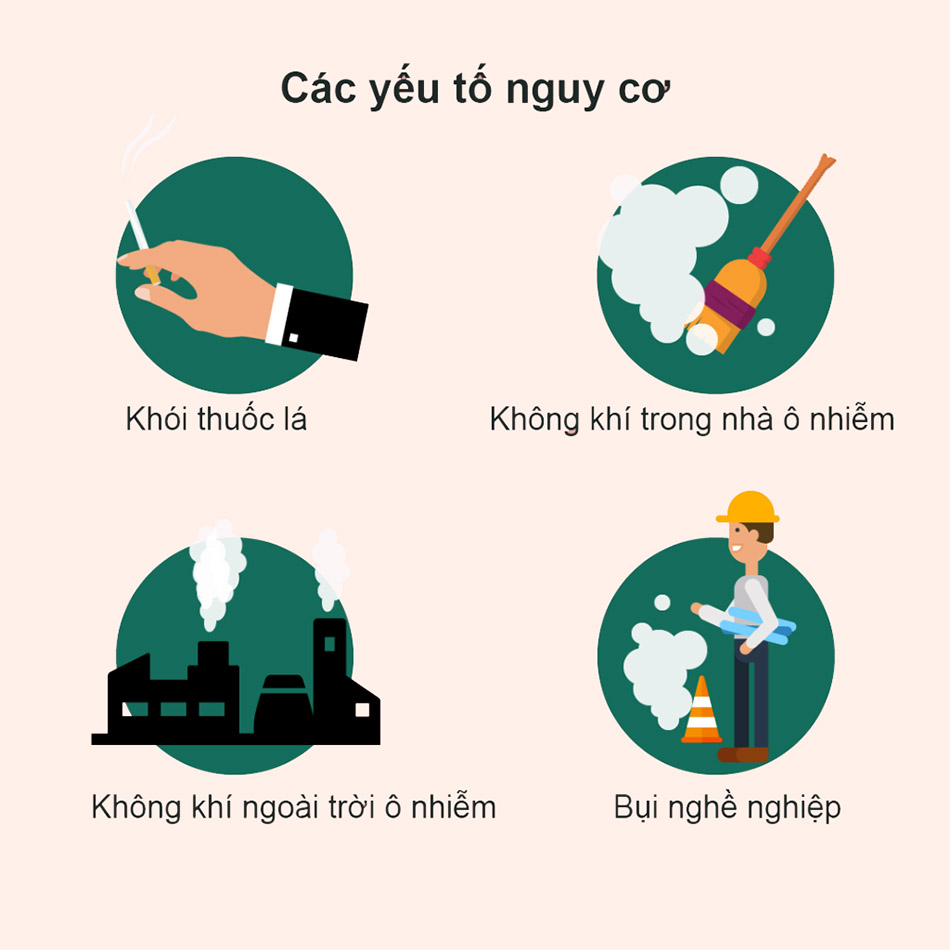
Hút thuốc lá được nêu ra ở đây bao gồm cả hút thuốc lá chủ động và hút thuốc lá bị động. Không chỉ những người hút thuốc lá chủ động (tức là trực tiếp cầm điếu thuốc lá để hút), mà ta còn phải tính cả những người không trực tiếp hút thuốc lá nhưng lại phải hít khói thuốc lá thường xuyên (thường gặp ở người nhà của những người nghiện thuốc lá).
– Di truyền: Thiếu hụt bẩm sinh α1-antitrypsin là yếu tố di truyền được biết đến nhiều nhất góp phần gây ra COPD. α1-antitrypsin có tác dụng ức chế các enzyme tiêu protein là protease, khi thiếu hụt α1-antitrypsin, các protease không bị ức chế, dẫn đến phá hủy các thành phần protein có trong các tế bào ở biểu mô đường dẫn khí. Ngoài α1-antitrypsin, các yếu tố di truyền khác liên quan đến COPD cũng đang được nghiên cứu nhưng mức độ tương quan với COPD không mạnh mẽ và rõ ràng như α1-antitrypsin.
– Ô nhiễm môi trường: Đây được coi là nguyên nhân COPD phổ biến ở các nước đang và kém phát triển, nơi môi trường không khí thường bị ô nhiễm do quá trình công nghiệp hóa và nhiều hoạt động khác liên quan. Tuy vậy, ô nhiễm môi trường vẫn có mức độ tương quan với gây ra COPD thấp hơn hút thuốc lá.
– Nhiễm trùng: Các nhiễm trùng hô hấp dưới nếu không được chữa khỏi hoàn toàn mà thường xuyên tái diễn cũng có thể là nguyên nhân gây ra COPD. Điển hình trong trường hợp này là viêm phế quản mạn tính. Các bệnh lý nhiễm trùng này có thể có nguyên nhân là vi khuẩn hoặc virus, không chỉ tham gia vào nguyên nhân gây ra COPD, mà còn góp phần gây ra đợt cấp của COPD.
– Stress oxy hóa: Đây là yếu tố góp phần quan trọng trong cơ chế bệnh sinh của COPD. Sự mất cân bằng giữa các chất oxy hóa và chất chống oxy hóa (lượng chất oxy hóa tăng, lượng chất chống oxy hóa giảm, hoặc cả hai) có thể là nguyên nhân gây phá hủy biểu mô đường thở và gây nên tình trạng viêm mạn tính. Các chất oxy hóa có thể có nguồn gốc từ nội sinh (sinh ra từ các tế bào trong cơ thể) hoặc ngoại sinh (có trong khói thuốc lá hoặc các chất gây ô nhiễm không khí khác).
Cơ chế bệnh sinh bệnh phổi tắc nghẽn mạn tính
Cơ chế bệnh sinh của COPD rất phức tạp, tuy nhiên có thể được tóm gọn trong vài ý chính dưới đây:
– Stress oxy hóa: Các chất oxy hóa có nguồn gốc từ khói thuốc lá, không khí bị ô nhiễm… khi bị hít vào sẽ kích thích các phản ứng viêm hoặc khuếch đại các phản ứng viêm có sẵn. Các tế bào bạch cầu bị thu hút đến ổ viêm, tiết ra nhiều các chất trung gian hóa học gây viêm và làm co thắt cơ trơn phế quản. Các tế bào bạch cầu gặp nhiều nhất tại ổ viêm là bạch cầu đa nhân trung tính, đại thực bào và tế bào lympho. Một nguyên nhân quan trọng nữa khiến cho các chất oxy hóa có thể gây hại được cho biểu mô đường thở là do sự suy giảm các chất chống oxy hóa nội sinh, vốn thường được quan sát thấy là suy giảm ở bệnh nhân mắc COPD. Stress oxy hóa cũng gây hoạt hóa các gen gây viêm, ức chế các gen chống viêm, làm cho tình trạng bệnh trở nên nặng hơn, mặc dù có thể tác nhân gây bệnh đã không còn nữa (như bệnh nhân nghiện thuốc lá đã cai thuốc lá). Stress oxy hóa cũng là một trong những nguyên nhân chính gây ra sự đề kháng với glucocorticoid ở bệnh nhân COPD.
– Sự mất cân bằng trong quá trình tiêu protein: Bệnh nhân COPD có sự mất cân bằng giữa các hoạt động protease và ức chế protease. Ở người bình thường, hai quá trình này cân bằng với nhau, lượng protein bị protease tiêu hủy cũng tương đương với lượng protein mới sinh ra. Tuy nhiên, ở bệnh nhân COPD, hoạt tính protease mạnh hơn sự ức chế protease do nhiều nguyên nhân (nguyên nhân rõ ràng nhất là thiếu hụt bẩm sinh α1-antitrypsin đã được nói ở phần trên), điều này dẫn đến sự phá hủy nhiều protein cấu trúc và chức năng ở đường dẫn khí. Sự phá hủy này là không hồi phục, đồng thời lại kích thích phản ứng viêm mạn tính kéo dài.
– Các tế bào miễn dịch tham gia vào quá trình viêm: Như đã nói ở trên, các tế bào của hệ miễn dịch, mà chủ yếu là bạch cầu, đóng một vai trò quan trọng trong phản ứng viêm ở đường dẫn khí. Chúng tiết ra các chất trung gian hóa học gây viêm, làm co thắt cơ trơn phế quản, sản xuất ra các protease tiêu hủy protein cấu trúc đường thở, sinh các chất trung gian hóa học gây hóa ứng động bạch cầu, thu hút nhiều bạch cầu khác tới ổ viêm. Các tế bào lympho T thì tiết ra interferon γ và các chất gây độc tế bào khác, góp phần vào quá trình làm tổn thương đường thở. Phản ứng viêm lại càng được khuếch đại khi có mặt các tác nhân gây viêm ngoại sinh khác như khói thuốc lá hay các chất gây ô nhiễm trong không khí.
Khi phản ứng viêm trong COPD được khuếch đại quá mức, ta gọi đó là đợt cấp của COPD. Thông thường, đợt cấp của COPD có liên quan đến tình trạng nhiễm trùng do vi khuẩn hoặc virus gây ra. Đợt cấp của COPD là một tình trạng nặng cần được nhập viện và điều trị kịp thời.
Triệu chứng bệnh phổi tắc nghẽn mạn tính
Triệu chứng lâm sàng
– Ho có đờm nhiều năm.
– Bệnh nhân có khó thở và tình trạng này sẽ nặng dần theo thời gian.
– Khả năng lao động giảm do khả năng hô hấp của bệnh nhân kém.
– Khám phổi: Nghe thấy có rale rít, rale ngáy hoặc rale ẩm, nghe đặc biệt rõ trong đợt cấp của COPD.
– Khám phổi có thể có giãn phế nang: Lồng ngực hình thùng và gõ vang, rì rào phế nang giảm.
– Đợt cấp của COPD: Các triệu chứng lâm sàng nặng lên. Bệnh nhân có thể có suy hô hấp, suy tim cấp và sẽ tử vong nếu không được điều trị kịp thời.

Triệu chứng cận lâm sàng
– Đo chức năng thông khí phổi: Đây là xét nghiệm quan trọng nhất giúp chẩn đoán xác định COPD. Cụ thể phần này sẽ được trình bày ở dưới.
– Các xét nghiệm cận lâm sàng không đặc trưng cho COPD nhưng cũng góp phần trong chẩn đoán:
+ Tốc độ máu lắng và protein phản ứng C (CRP) có thể tăng khi có quá trình viêm, đặc biệt là đợt cấp của COPD. Đây là các triệu chứng chung thường xuất hiện khi cơ thể có phản ứng viêm.
+ Điện tâm đồ (ECG): Hỗ trợ trong chẩn đoán suy tim, tâm phế mạn.
+ X-quang tim phổi: Hỗ trợ chẩn đoán phân biệt với các bệnh lý phổi khác cũng như chẩn đoán các biến chứng có thể xảy ra.
+ Xét nghiệm vi sinh tìm vi khuẩn trong đờm và nuôi cấy, làm kháng sinh đồ: Áp dụng trong đợt cấp của COPD. Việc này giúp định hướng việc sử dụng kháng sinh cho bệnh nhân.
Chẩn đoán bệnh phổi tắc nghẽn mạn tính
Như đã nói ở trên, đo chức năng thông khí phổi là xét nghiệm quan trọng nhất để chẩn đoán xác định COPD. Tuy nhiên, điều này còn phụ thuộc vào việc cơ sở y tế có đầy đủ trang thiết bị hay không.
– Ở các cơ sở y tế không có trang thiết bị đo chức năng thông khí phổi: Chẩn đoán COPD chỉ mang tính chất định hướng dựa trên những triệu chứng lâm sàng của bệnh nhân, cộng với một số yếu tố nguy cơ của họ.
Nếu bệnh nhân có một vài dấu hiệu trong các yếu tố nguy cơ cùng triệu chứng lâm sàng như dưới đây, cần nghi ngờ đến COPD:
– Giới tính: Nam.
– Tuổi: Trên 40.
– Có hút thuốc lá hoặc thuốc lào, tính cả hút thuốc chủ động và hút thuốc bị động.
– Thường xuyên phải làm việc hoặc tiếp xúc với môi trường có ô nhiễm không khí.
– Bị nhiễm khuẩn hô hấp mạn tính dai dẳng.
– Ho có đờm kéo dài, tiến triển nặng dần theo thời gian.
– Khó thở nặng dần theo thời gian. Khó thở có thể tiến triển từ chỉ khó thở khi gắng sức cho đến khó thở cả khi nghỉ ngơi.
– Có thể thấy có lồng ngực hình thùng, gõ vang, rì rào phế nang giảm (khi khám phổi).
– Có thể nghe thấy một số loại rale: Rale rít, rale ngáy, rale nổ, rale ẩm.
– Nếu bệnh nhân có biểu hiện của thiếu oxy tế bào như: Tím tái đầu chi và môi, phù chi dưới, gan to, tĩnh mạch cổ nổi… bệnh nhân có thể đã chuyển sang giai đoạn muộn, có biến chứng suy tim phải, suy hô hấp mạn.
Một khi phát hiện và nghi ngờ bệnh nhân bị COPD, cần lập tức chuyển tuyến, đưa bệnh nhân đến các cơ sở y tế có đủ trang thiết bị để chẩn đoán xác định COPD và đồng thời chẩn đoán phân biệt với các bệnh khác.
– Ở các cơ sở y tế có trang thiết bị đo chức năng thông khí phổi: Tiến hành chẩn đoán xác định COPD cho bệnh nhân.
Chú ý nhắc nhở bệnh nhân trước khi được tiến hành đo chức năng hô hấp, phải ngừng thuốc giãn phế quản tối thiểu 4-6 giờ với các thuốc giãn phế quản tác dụng ngắn (SABA và SAMA) và 12-24 giờ với các thuốc giãn phế quản tác dụng dài (LABA và LAMA).
Bệnh nhân được chẩn đoán xác định là COPD nếu như kết quả đo chức năng thông khí phổi cho thấy sau khi thực hiện test hồi phục phế quản, trị số FEV1/FVC dưới 70%. Tuy nhiên ở những bệnh nhân có COPD chồng lấp với hen phế quản, trị số này có thể không phản ảnh chính xác.
Các xét nghiệm khác như chụp X-quang phổi, CT scan, điện tâm đồ (ECG), siêu âm tim, khí máu động mạch… có vai trò hỗ trợ chẩn đoán COPD, chẩn đoán phân biệt với các bệnh lý khác hoặc chẩn đoán các bệnh lý khác kèm theo.
Các bệnh lý thường phải chẩn đoán phân biệt với COPD bao gồm: Lao phổi, giãn phế quản, suy tim sung huyết, viêm tiểu phế quản và đặc biệt là hen phế quản. Có nhiều dấu hiệu và triệu chứng có thể giúp chúng ta định hướng chẩn đoán phân biệt giữa hen phế quản và COPD. Nhưng triệu chứng quan trọng nhất để phân biệt 2 bệnh này là trị số FEV1/FVC sau test hồi phục phế quản. Ở các bệnh nhân hen phế quản, trị số này thường lớn hơn 70% (so với dưới 70% của các bệnh nhân COPD). Ngoài ra, hen phế quản cũng có một số đặc điểm khác biệt so với COPD cần lưu ý như: Hen phế quản thường khởi phát từ khi còn nhỏ, nó không có liên quan đến hút thuốc lá, thuốc lào, các triệu chứng lâm sàng (đặc biệt là khó thở) không nặng dần theo thời gian như COPD mà biến thiên theo ngày, bệnh nhân thường có tiền sử dị ứng với một dị nguyên nào đó, thường có người thân cũng mắc hen phế quản, khám phổi lúc bình thường thường không nghe thấy các loại rale khác nhau như COPD, triệu chứng ho hay khó thở thường xuất hiện về ban đêm hoặc gần sáng, biến chứng trên tim mạch và hô hấp như suy tim phải, tâm phế mạn hay suy hô hấp mạn thường không có.
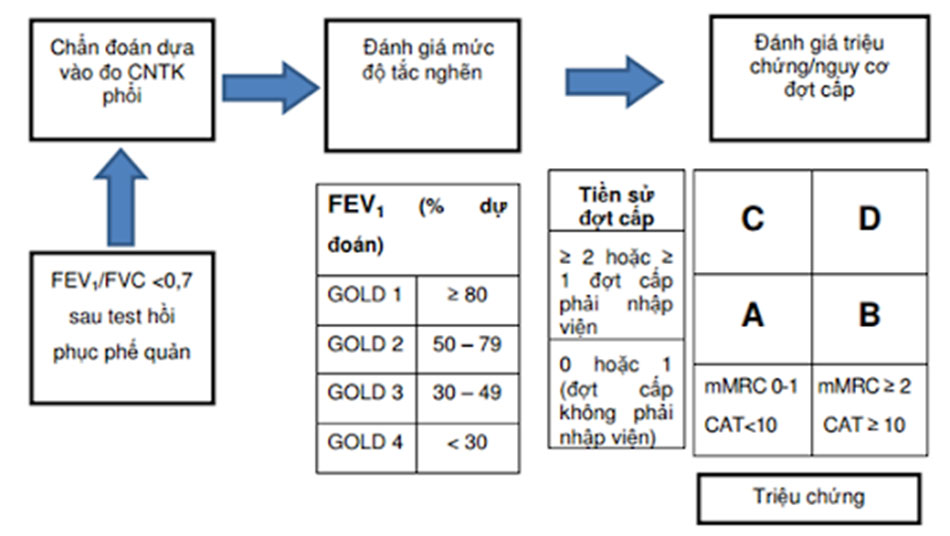
Việc đánh giá bệnh nhân sẽ giúp ích rất nhiều cho việc điều trị bệnh sau này. Trong chẩn đoán, để cho đơn giản, các bác sĩ thường dùng nhóm ABCD này cùng với phân loại COPD theo %FEV1 dự đoán. Ví dụ: Chẩn đoán COPD GOLD 2, nhóm B là bệnh nhân đang mắc COPD có mức độ nặng là GOLD 2 (%FEV1 dự đoán 50-79%) và bệnh nhân đang thuộc nhóm B – nhóm có nguy cơ đợt cấp thấp nhưng lại có nhiều triệu chứng.
COPD cũng có nhiều kiểu hình khác nhau mà bác sĩ phải chẩn đoán xác định được, bao gồm kiểu hình mà viêm phế quản mạn tính ưu thế hơn hoặc khí phế thũng chiếm ưu thế hơn, hoặc kiểu hình giãn phế quản, hoặc kiểu hình đợt cấp thường xuyên.
Đặc biệt, Hướng dẫn của Bộ Y tế rất chú ý đến kiểu hình chồng lấp hen phế quản và COPD (ACO) do đây là kiểu hình nặng, bệnh nhân dễ mắc phải các đợt cấp hơn, chất lượng cuộc sống kém hơn, chi phí điều trị cao hơn và nguy cơ tử vong cũng cao hơn so với hen phế quản đơn độc. Kiểu hình ACO được chẩn đoán dựa trên Hướng dẫn của Tây Ban Nha. Sau khi bệnh nhân đã được chẩn đoán xác định COPD bằng đo chức năng thông khí (trị số FEV1/FVC dưới 70% sau test hồi phục phế quản), nếu như bệnh nhân tiếp tục được chẩn đoán hen phế quản thì coi như họ đã mắc kiểu hình ACO, còn nếu như chưa chẩn đoán được hen phế quản, cần tiến hành đo chức năng thông khí phổi và/hoặc làm công thức máu. Nếu như kết quả đo chức năng thông khí phổi cho thấy sau test hồi phục phế quản, chỉ số FEV1 cải thiện tối thiểu 400 mL và 15% và/hoặc số lượng bạch cầu ái toan tối thiểu từ 300 tế bào/µL trở lên thì bệnh nhân được chẩn đoán xác định kiểu hình ACO.
Bên cạnh các thuốc giãn phế quản tác dụng kéo dài, bệnh nhân mắc kiểu hình ACO sẽ được sử dụng thêm ICS (glucocorticoid dạng hít).
Điều trị bệnh phổi tắc nghẽn mạn tính
Điều trị chung cho tất cả bệnh nhân
Tránh tiếp xúc với các yếu tố nguy cơ nếu có thể, đặc biệt nếu nghiện thuốc lá, thuốc lào, bệnh nhân cần được tư vấn và hướng dẫn cai thuốc càng sớm càng tốt. Một số thuốc có thể được sử dụng để hỗ trợ bệnh nhân cai thuốc bao gồm Nicotine, Bupropion và Varenicline.
Các bệnh nhân COPD được khuyến khích tiêm vaccin phòng một số bệnh lý nhiễm trùng đường hô hấp. Các loại vaccin được khuyến cáo sử dụng là vaccin phòng ngừa cúm (tiêm hàng năm, đầu mùa thu) và phế cầu (tiêm mỗi 5 năm). Phòng ngừa nhiễm trùng đường hô hấp giúp giảm thiểu nguy cơ đợt cấp của COPD.
Một số lưu ý khác mà bệnh nhân COPD cần phải ghi nhớ và thực hiện, đó là vệ sinh mũi họng hàng ngày (nên dùng nước muối sinh lý có nồng độ 0.9%), giữ ấm vùng cổ và ngực vào mùa đông hay khi trời trở lạnh, điều trị kịp thời và triệt để tất cả các nhiễm trùng hô hấp cũng như điều trị ổn định các bệnh mắc kèm, đặc biệt là các bệnh lý mạn tính như suy tim, bệnh mạch vành, xơ gan, suy thận…
Phục hồi chức năng hô hấp
Phục hồi chức năng hô hấp đem lại rất nhiều lợi ích cho bệnh nhân, các lợi ích này cũng có nhiều bằng chứng xác thực. Bằng chứng mạnh nhất về lợi ích của phục hồi chức năng hô hấp cho bệnh nhân là nó giúp giảm sự khó thở cho bệnh nhân và khả năng vận động tốt hơn, điều này giúp cho sức khỏe của bệnh nhân được cải thiện hơn.
Phục hồi chức năng hô hấp được khuyến cáo nên áp dụng cho các bệnh nhân mắc COPD ở mọi mức độ, nhưng đặc biệt cần lưu ý đến các đối tượng: Khó thở, khả năng vận động và sinh hoạt hàng ngày kém, sức khỏe yếu, thể trạng yếu như suy dinh dưỡng, tâm lý tự ti, trầm cảm, hoặc những bệnh nhân phải nhập viện nhiều, tần suất đợt cấp nhiều…
Tuy nhiên, cần lưu ý rằng không phải bệnh nhân COPD nào cũng có thể thực hiện phục hồi chức năng hô hấp. Các trường hợp bị chống chỉ định thực hiện phục hồi chức năng hô hấp bao gồm: Có các bệnh lý mạn tính mắc kèm như bệnh thận mạn, bệnh tim mạch chưa được điều trị ổn định, có khó thở nặng (điểm mMRC từ 4 trở lên), mắc các bệnh lý rối loạn về vận động, thần kinh làm khả năng vận động và đi lại hạn chế…
Chú ý đánh giá toàn diện bệnh nhân COPD trước khi đưa họ vào chương trình phục hồi chức năng hô hấp.
Các bài tập dành cho bệnh nhân COPD bao gồm: Tập sức bền, sức cơ và tập cơ hô hấp. Để biết nội dung chi tiết của các bài tập này, cũng như cường độ tập luyện và các biện pháp hỗ trợ tập luyện, mời bạn đọc tham khảo Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính năm 2018 của Bộ Y tế. Chú ý chương trình phục hồi chức năng hô hấp cho bệnh nhân COPD sẽ khác nhau giữa những bệnh nhân đang được điều trị COPD ổn định và những bệnh nhân vừa trải qua đợt cấp của COPD.
Ngoài phục hồi chức năng hô hấp, cũng cần chú ý giáo dục sức khỏe cho bệnh nhân COPD, bao gồm cả giáo dục về kiến thức, kĩ năng và hành vi.
Điều trị COPD giai đoạn ổn định
Các thuốc sử dụng trong COPD giai đoạn ổn định
Nhìn chung, các thuốc giãn phế quản là các thuốc điều trị nền tảng trong COPD giai đoạn này. Các thuốc được ưu tiên là các thuốc có thời gian tác dụng kéo dài và có thể sử dụng qua đường hô hấp như hít hoặc khí dung. Các thuốc giãn phế quản thường kém hiệu quả trong COPD hơn so với hen phế quản.
Các nhóm thuốc điều trị COPD được giới thiệu chi tiết dưới đây:
– Thuốc cường β2-adrenergic: Các thuốc nhóm này còn có tên gọi khác là các thuốc chủ vận receptor β2 của hệ thần kinh giao cảm. Hệ thần kinh giao cảm gồm 2 hệ nhỏ chính là hệ α và hệ β. Có 2 loại receptor α là α1 và α2 và có 3 loại receptor β là β1, β2 và β3. Kích thích hoặc ức chế mỗi loại thụ thể này lại cho những tác dụng rất khác nhau. Các thuốc cường β2-adrenergic được sử dụng cho COPD (và cả hen phế quản) có tác dụng tạo ra đáp ứng kích thích lên receptor β2-adrenergic, gây ra sự giãn cơ trơn phế quản thông qua đáp ứng tăng cAMP (AMP vòng) nội bào thông qua con đường hoạt hóa AC (adenylyl cyclase).
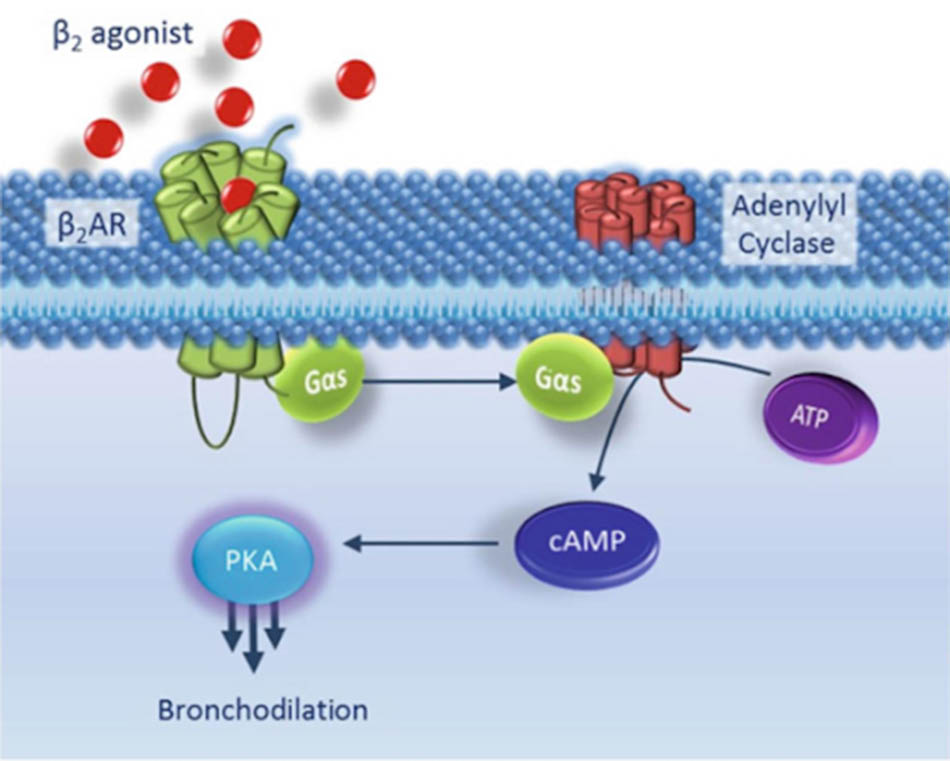
Các thuốc tác động lên hệ thần kinh giao cảm là hệ có tính chất phản ứng, do vậy các thuốc cường β2-adrenergic có tác dụng giãn cơ trơn phế quản nhanh.
Các tác dụng không mong muốn của nhóm thuốc này bao gồm run tay, hạ kali máu, nhịp tim nhanh, ngồi không yên, thiếu oxy mô và một số vấn đề về chuyển hóa (bao gồm tăng đường huyết, tăng nồng độ acid béo tự do trong máu…). Nguyên nhân của một số tác dụng không mong muốn vừa được kể trên của nhóm thuốc này có thể được giải thích bằng sự kích thích thụ thể β2 không chọn lọc, khi nó vẫn còn tác động lên cả thụ thể β1 (chủ yếu gặp trên tim, kích thích thụ thể này làm tăng nhịp tim) và β3 (chủ yếu gặp ở mô mỡ, kích thích thụ thể này làm tăng phân giải lipid trong mô mỡ, đó là lý do Salbutamol của nhóm này được sử dụng làm chất tạo nạc ngành chăn nuôi).
Các thuốc cường β2-adrenergic được phân loại theo thời gian tác dụng, bao gồm 2 loại là SABA (thuốc cường β2-adrenergic tác dụng ngắn) và LABA (thuốc cường β2-adrenergic tác dụng kéo dài). Các đại diện cho nhóm SABA là Salbutamol và Terbutaline, còn các đại diện cho nhóm LABA bao gồm Salmeterol, Formoterol, Olodaterol và Vilanterol. Ngoài ra còn có Indacaterol là thuộc loại Ultra-LABA (thuốc cường β2-adrenergic tác dụng siêu dài) do thời gian tác dụng lên tới 24 giờ.
Khi sử dụng thuốc kéo dài, có thể xảy ra hiện tượng “feedback âm tính”, có nghĩa là cơ thể có cơ chế tự điều hòa bằng cách điều hòa xuống biểu hiện của các thụ thể β2 trên bề mặt màng tế bào cơ trơn phế quản, điều này dẫn đến làm giảm tác dụng của thuốc theo thời gian và có thể cần tăng liều thuốc để duy trì đáp ứng.
– Thuốc kháng cholinergic: Các thuốc nhóm này còn có tên gọi khác là các thuốc đối kháng hệ thần kinh phó giao cảm. Các thuốc này tác động ức chế thụ thể M2 tiền hạch và thụ thể M3 hậu hạch, có tác dụng làm giảm đáp ứng của hệ phó giao cảm (ức chế tác dụng của acetylcholine), dẫn đến giảm co thắt cơ trơn phế quản và còn làm giảm tiết nhầy (ưu điểm hơn so với các thuốc cường β2-adrenergic). Do thông qua cơ chế điều hòa và tự điều hòa, các thuốc kháng cholinergic này có tác dụng chậm hơn nhóm thuốc trên.
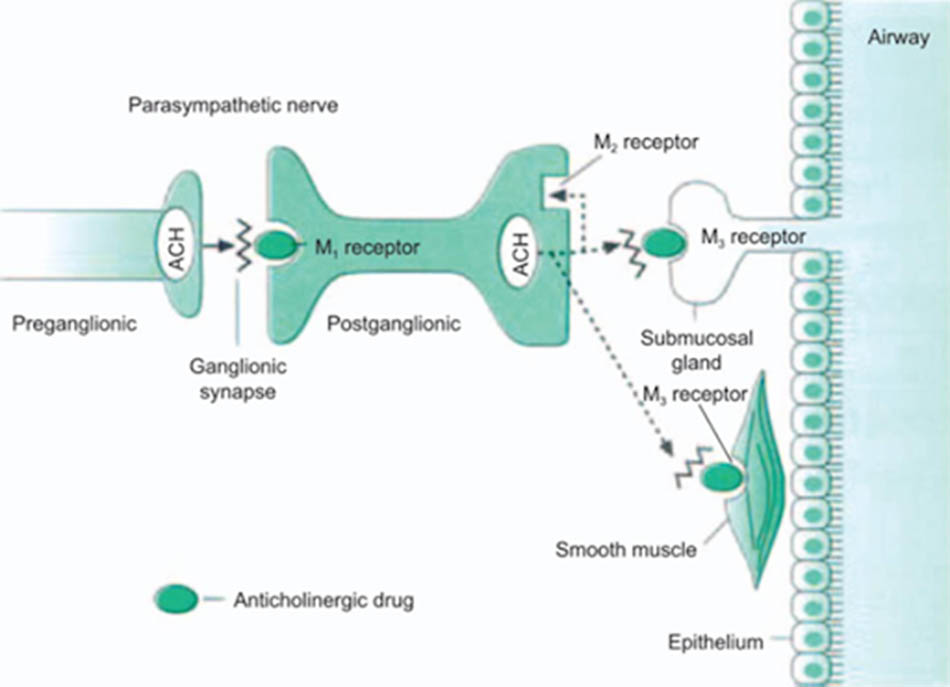
Các tác dụng không mong muốn của các thuốc kháng cholinergic bao gồm khô miệng, thay đổi vị giác, nhìn mờ, táo bón, bí tiểu và nhịp tim chậm (hiếm gặp). Các tác dụng không mong muốn này đều có nguyên nhân là do thuốc có tác dụng đối kháng trên cả các thụ thể cholinergic ở các khu vực khác trong cơ thể.
Các thuốc nhóm này cũng được phân loại theo thời gian tác dụng như các thuốc nhóm trên, được phân loại thành SAMA (thuốc kháng cholinergic tác dụng ngắn) và LAMA (thuốc kháng cholinergic tác dụng kéo dài). Đại diện điển hình của nhóm SAMA là Ipratropium (thời gian tác dụng 3-6 giờ), còn đại diện điển hình cho nhóm LAMA là Tiotropium (thời gian tác dụng 36 giờ).
– Nhóm methylxanthine: Các thuốc nhóm này có cơ chế gây giãn cơ trơn phế quản thông qua ức chế enzyme PDE (phosphodiesterase), một enzyme có tác dụng phân hủy cAMP, từ đó làm tăng nồng độ cAMP nội bào. Ngoài ra, các thuốc này cũng ức chế tác dụng gây co cơ trơn phế quản của adenosine. Các đại diện điển hình của nhóm này là Theophylline và Aminophylline (thực chất là Theophylline kết hợp với Ethylenediamine với tỷ lệ 2:1).
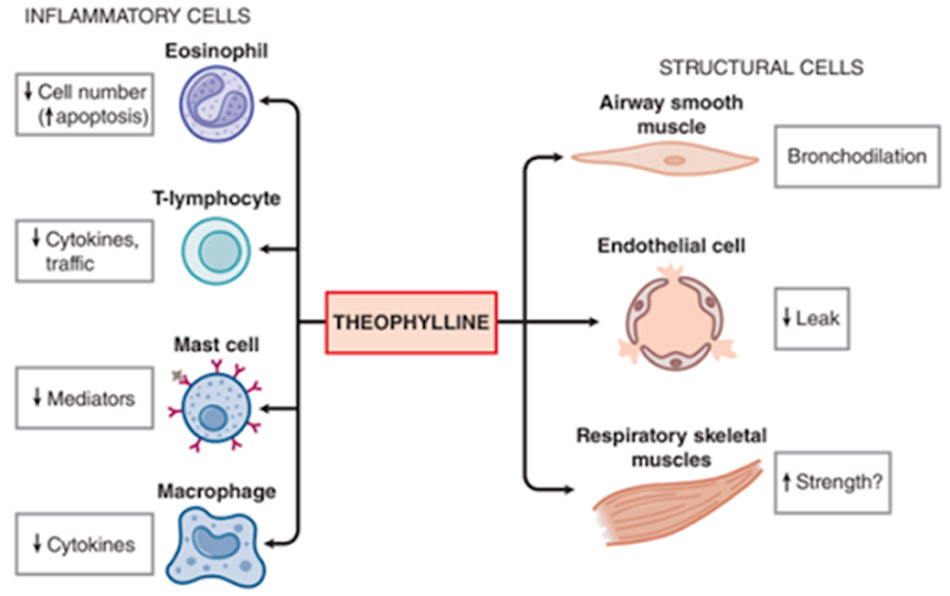
Các thuốc nhóm này nhìn chung không được ưa thích bằng 2 nhóm thuốc giãn phế quản đã được giới thiệu ở trên. Chúng có khoảng điều trị hẹp, dễ gây ra độc tính. Các tác dụng không mong muốn của nhóm thuốc này bao gồm buồn nôn, nôn, đau dạ dày, đau đầu, nguy hiểm hơn là động kinh hoặc loạn nhịp tim.
Sự thanh thải của thuốc chịu ảnh hưởng của rất nhiều yếu tố:
Các yếu tố làm tăng sự thanh thải thuốc, gây ra nguy cơ không đạt được nồng độ thuốc điều trị trong máu:
+ Các thuốc, thức ăn… cảm ứng CYP1A2 (một enzyme trong hệ enzyme CYP450 của gan, đây là hệ enzyme chịu trách nhiệm chuyển hóa nhiều thuốc): Rifampicin, các barbiturat, các alcol, thuốc lá, thịt nướng.
+ Chế độ ăn giàu protein, ít carbohydrate.
+ Ngoài ra, trẻ em cũng thường có chuyển hóa thuốc cao hơn người lớn làm tăng độ thanh thải thuốc.
Các yếu tố làm giảm thanh thải thuốc, tăng nguy cơ gây độc cho người sử dụng thuốc:
+ Các thuốc ức chế CYP1A2: Cimetidine, kháng sinh Macrolide như Erythromycin và Clarithromycin, Ciprofloxacin, Allopurinol, Zileuton, Zafirlukast, Fluvoxamine…
+ Một số tình trạng bệnh lý như bệnh gan, suy tim, viêm phổi, nhiễm trùng virus…
+ Chế độ ăn giàu carbohydrate và người cao tuổi (đối lập với ở trên).
Việc điều trị với Theophylline thường không có liều khởi đầu cố định, mà cần phải thăm dò liều. Để hạn chế nguy cơ gặp phải độc tính của thuốc, có thể áp dụng phương pháp giám sát nồng độ thuốc trong máu.
– Glucocorticoid: Đây là nhóm thuốc được sử dụng thường xuyên trong cả COPD cũng như hen phế quản do tác dụng chống viêm tuyệt vời của nó (tuy nhiên COPD thường đáp ứng với glucocorticoid kém hơn hen phế quản). Với cơ chế mạnh, phức tạp và đa dạng, nó trở thành một nhóm thuốc quan trọng trong COPD.
Các glucocorticoid có 2 kiểu cơ chế tác dụng là không thông qua hệ gen (tác dụng nhanh, sớm) và thông qua hệ gen (tác dụng lâu hơn) bằng cách điều biến biểu hiện gen.
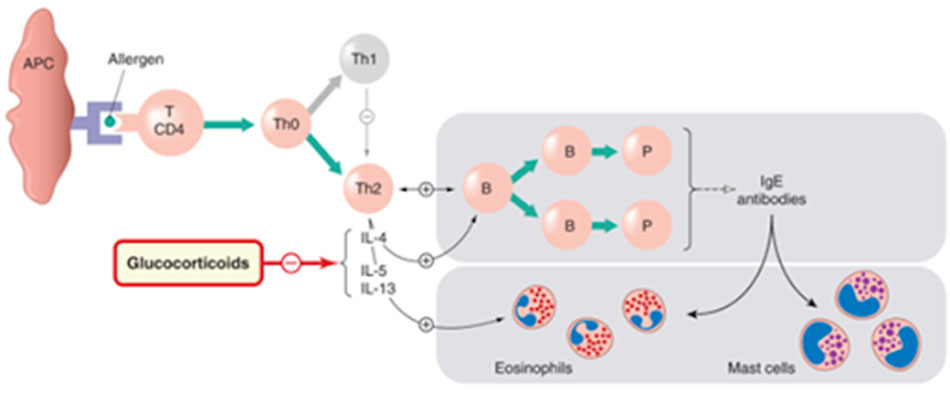
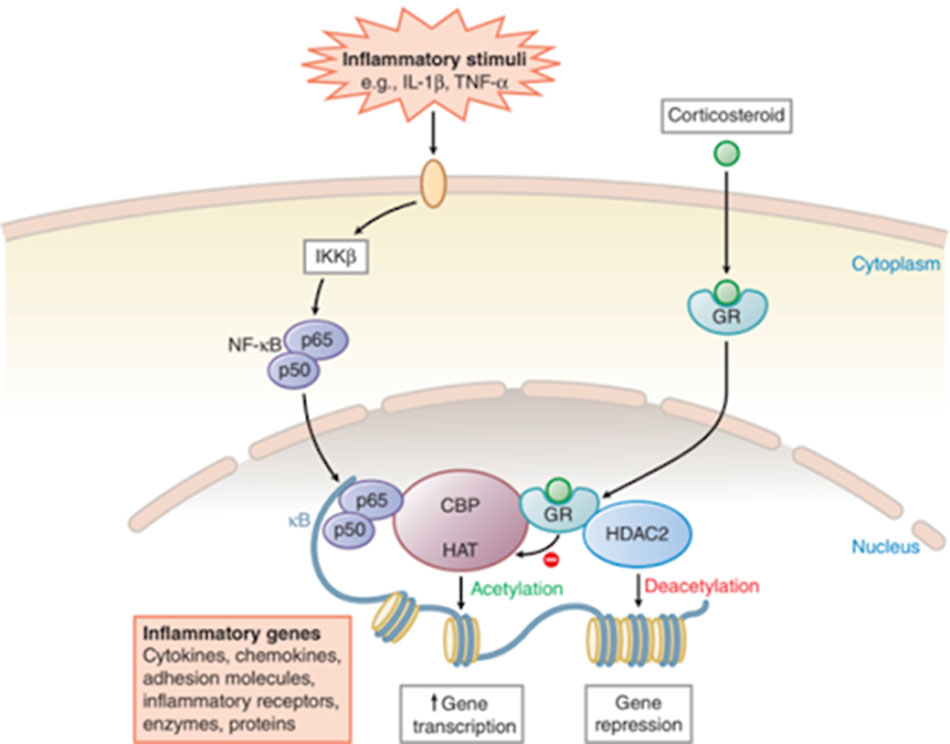
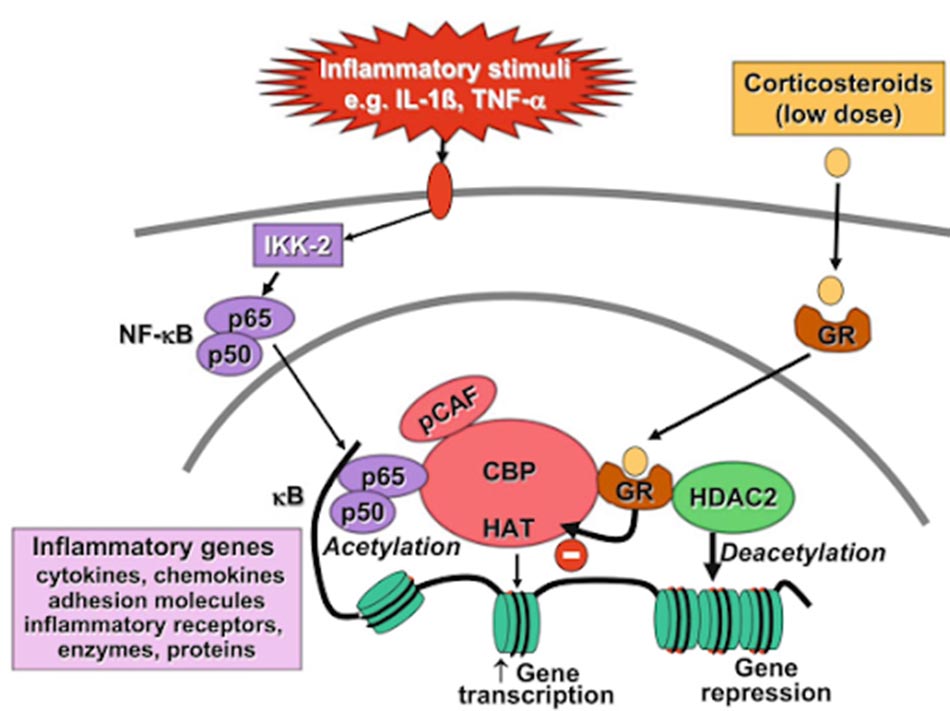
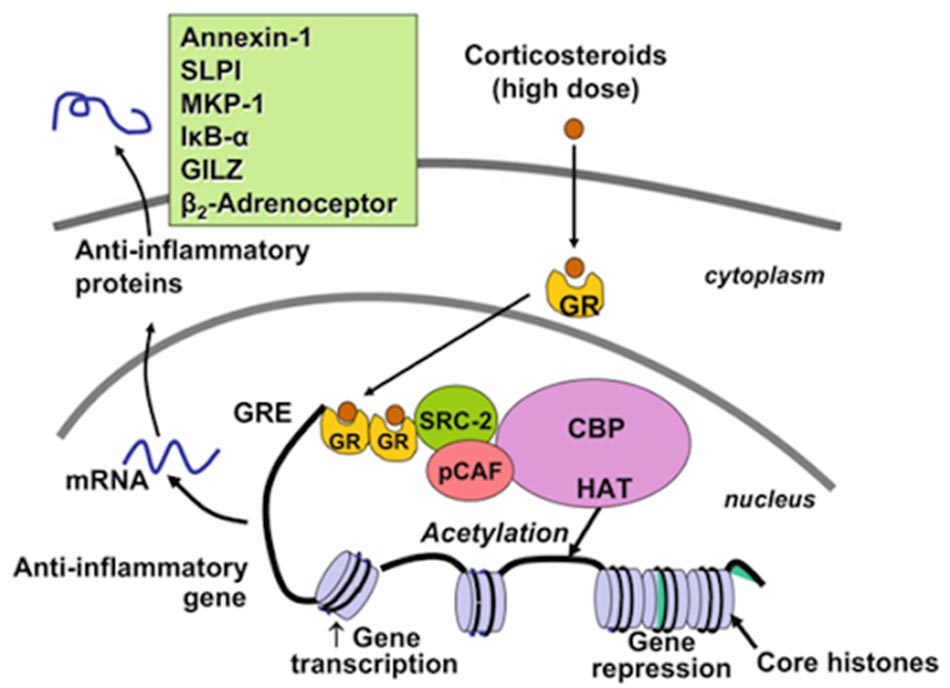
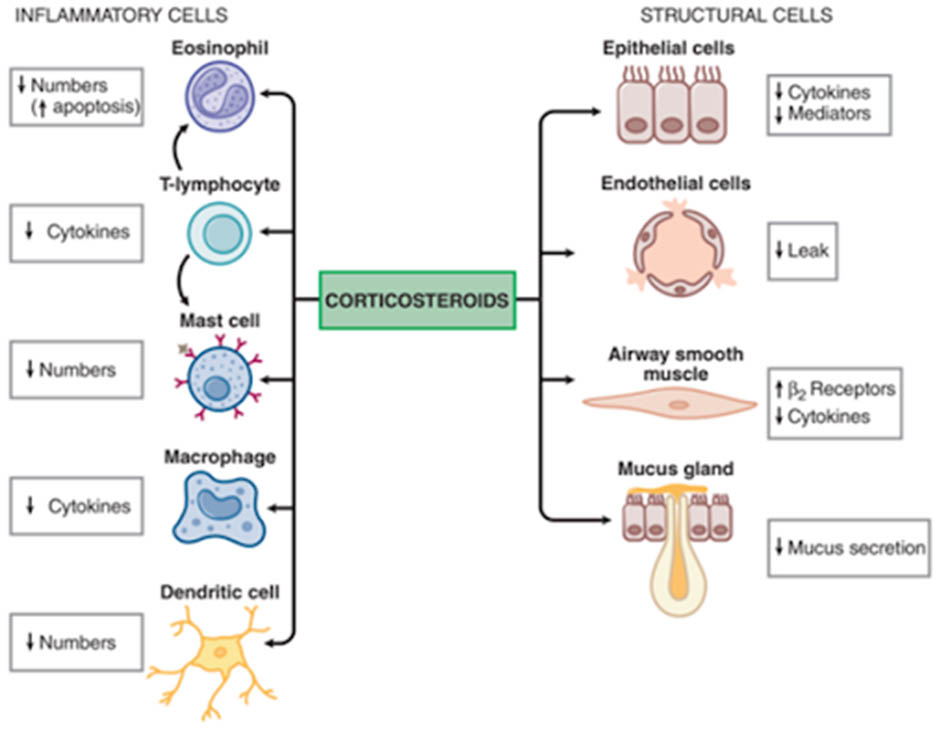
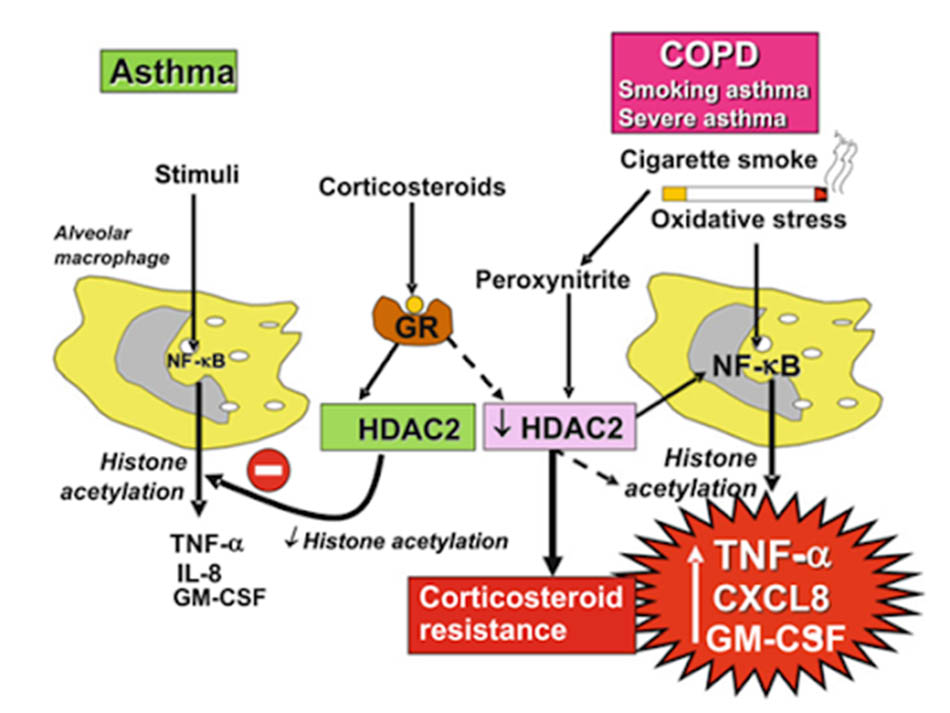
Tuy vậy, các glucocorticoid thường không mang lại đáp ứng điều trị tốt như hen phế quản, nguyên nhân có thể là do thông qua stress oxy hóa và giảm hoạt tính HDAC2.
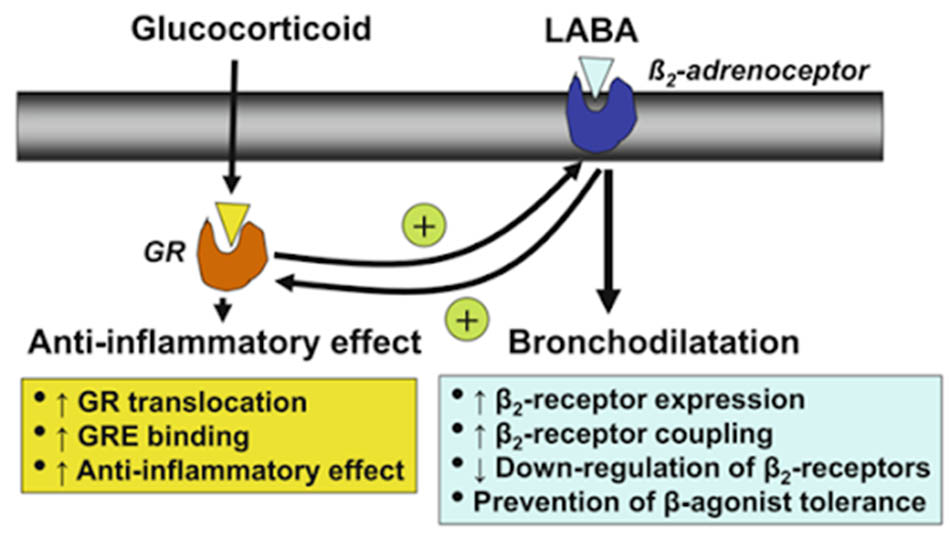
Ngoài ra, cũng giống như các thuốc cường β2-adrenergic, các thuốc glucocorticoid khi dùng lâu cũng có hiện tượng dung nạp thuốc, khiến việc đáp ứng điều trị giảm dần theo thời gian. Nhưng cũng thật may mắn, khi các glucocorticoid có tác dụng hiệp đồng với các thuốc cường β2-adrenergic tác dụng kéo dài (LABA).
Các glucocorticoid này có thể sử dụng theo đường toàn thân (OCS: glucocorticoid đường uống) hoặc tại chỗ theo đường hô hấp (ICS: glucocorticoid dạng hít). ICS luôn là dạng được ưu tiên hơn vì nó hạn chế được rất nhiều tác dụng không mong muốn của các glucocorticoid trên các hệ cơ quan khác. OCS thường chỉ được sử dụng khi COPD không đáp ứng hoặc đáp ứng không đầy đủ với ICS hoặc bệnh nhân đang trong tình trạng nặng (ví dụ như đợt cấp của COPD). Các thuốc đại diện cho nhóm ICS là Budesonide, Fluticasone và Beclomethasone. Còn đại diện cho nhóm OCS là các thuốc Prednisone, Prednisolone và Methylprednisolone.
Lưu ý: Khi sử dụng các thuốc ICS, dùng xong phải súc miệng – họng bằng nước và nhổ đi. Điều này sẽ làm giảm thiểu nguy cơ nấm họng cho bệnh nhân.
– Các dạng thuốc kết hợp: Để tăng cường hiệu quả điều trị, người ta tạo ra một số dạng thuốc kết hợp như SABA + SAMA (ví dụ: Salbutamol + Ipratropium, Fenoterol + Ipratropium), LABA + LAMA (ví dụ: Indacaterol + Glycopyrronium, Olodaterol + Tiotropium, Vilanterol + Umeclidinium) và ICS + LABA (ví dụ: Budesonide + Formoterol, Fluticasone + Vilanterol, Fluticasone + Salmeterol).
– Thuốc kháng PDE4: Đại diện của nhóm thuốc này là Roflumilast. Thuốc ức chế enzyme có tên là PDE4, với tác dụng kéo dài. Việc ức chế PDE4 cũng làm tăng nồng độ cAMP nội bào, từ đó làm hoạt hóa PKA (protein kinase A) và làm giãn cơ trơn phế quản (tương đồng với cơ chế tác dụng của methylxanthine). Ngoài ra, thuốc cũng có những cơ chế tác dụng khác như ức chế IL-17, ức chế sự hoạt hóa NF-κB (yếu tố nhân kappa B)…, từ đó làm giảm phản ứng viêm.
– Kháng sinh nhóm Macrolide: Loại thường được sử dụng là Azithromycin. Chú ý rằng việc sử dụng kháng sinh ở đây không phải với mục đích điều trị nhiễm khuẩn, bởi liều của nó chỉ bằng ½ liều bình thường và sử dụng trong thời gian rất dài (khoảng 6 tháng). Vai trò của các kháng sinh nhóm Macrolide ở đây là đem lại tác dụng chống viêm và điều biến miễn dịch.
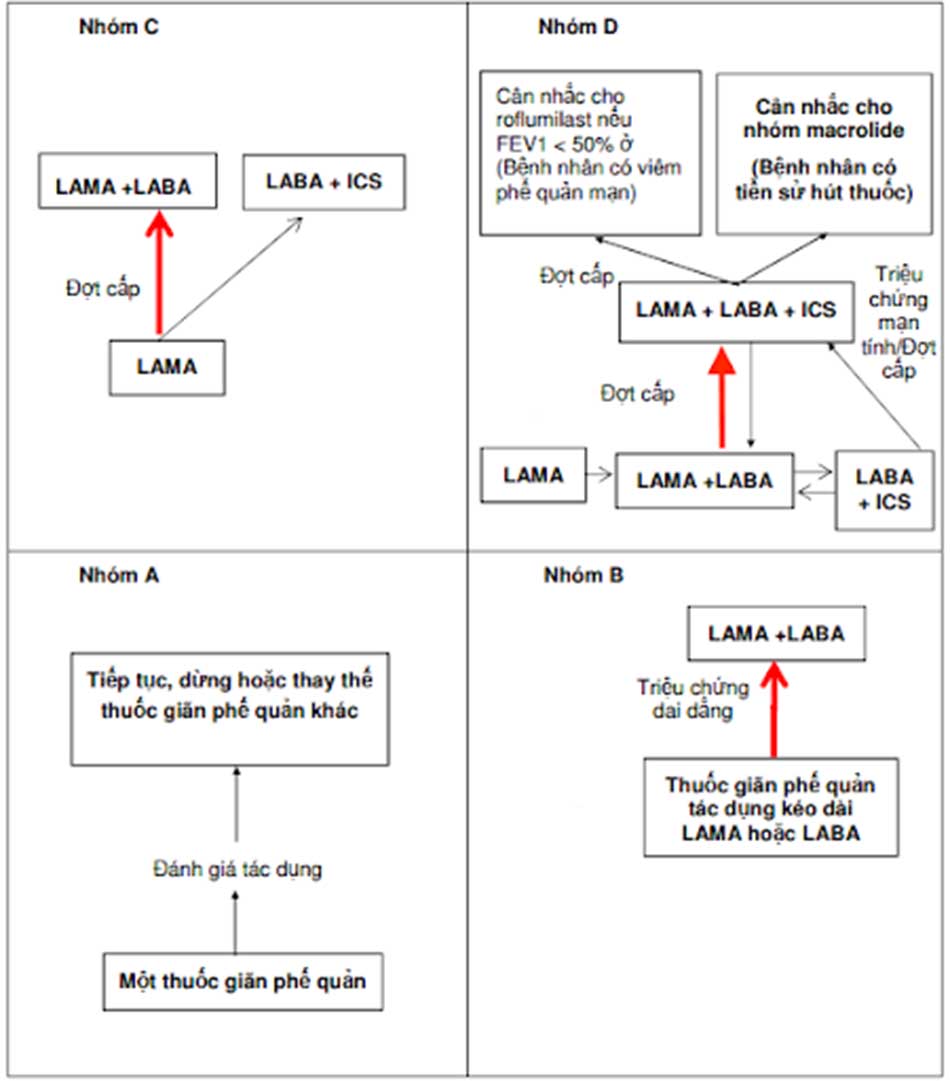
Phác đồ điều trị COPD giai đoạn ổn định
Trong một số trường hợp, bệnh nhân sẽ được bổ sung thêm chỉ định thở oxy dài hạn tại nhà, ví dụ như những bệnh nhân đã bị suy hô hấp mạn tính và có nồng độ oxy trong máu thấp. Thậm chí nếu tình trạng quá nặng, bệnh nhân có thể được chỉ định thở máy không xâm nhập (áp dụng cho cả bệnh nhân COPD giai đoạn ổn định cũng như đợt cấp của COPD).
Bệnh nhân cần được theo dõi và tái khám định lý 1 lần/tháng, theo dõi chức năng hô hấp, các bệnh lý mắc kèm, khả năng vận động, khả năng sử dụng đúng dụng cụ hít thuốc…
Điều trị đợt cấp của COPD
Nguyên nhân gây ra đợt cấp của COPD
Nguyên nhân gây ra đợt cấp của COPD chủ yếu hay gặp nhất là nhiễm trùng, với các căn nguyên thường là virus hoặc vi khuẩn.
– Virus: Virus cúm (Influenza virus), á cúm (Parainfluenza virus), virus hợp bào hô hấp (RSV)…
– Vi khuẩn: Phế cầu (Streptococcus pneumoniae), Haemophilus influenzae, Moraxella catarrhalis là các vi khuẩn thường gặp nhất, ngoài ra có thể có cả trực khuẩn mủ xanh (Pseudomonas aeruginosa)…
Một số nguyên nhân khác gây ra đợt cấp của COPD ít gặp hơn như ô nhiễm không khí, thời tiết thay đổi đột ngột, do một số loại thuốc…
Chẩn đoán đợt cấp của COPD
Nhìn chung trong đợt cấp của COPD, các triệu chứng lâm sàng cũng như cận lâm sàng sẽ nặng lên. Để chẩn đoán xác định đợt cấp của COPD, chúng ta sẽ sử dụng tiêu chuẩn Anthonisen 1987, bao gồm 3 dấu hiệu:
– Khó thở nặng lên.
– Khạc đờm nhiều hơn.
– Đờm chuyển sang có mủ, hoặc đổi màu (thường là vàng hoặc xanh).
Mời bạn đọc tham khảo thêm Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính năm 2018 của Bộ Y tế để nắm rõ hơn về đánh giá mức độ nặng cũng như đánh giá tình trạng suy hô hấp của đợt cấp COPD.
Xử trí ban đầu đợt cấp của COPD cơ bản là sử dụng các nhóm thuốc giãn phế quản và kháng sinh kinh nghiệm (kháng sinh đồ phải mất 2-3 ngày mới cho kết quả), có thể có corticoid nếu cần thiết.
Nếu xử trí ban đầu không hiệu quả, các triệu chứng của đợt cấp COPD thậm chí còn nặng lên, hoặc bản thân bệnh nhân quá yếu (có nhiều bệnh mạn tính đi kèm, suy giảm miễn dịch…), cần cho bệnh nhân nhập viện.
Việc điều trị đợt cấp của COPD sẽ khác nhau tùy theo mức độ nặng của bệnh nhân (nhẹ, trung bình hay nặng). Mức độ nặng càng cao thì việc điều trị càng cần phải tích cực. Việc điều trị cụ thể rất dài, mời bạn đọc hãy tham khảo Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính năm 2018 của Bộ Y tế. Trong các thuốc được sử dụng trong đợt cấp của COPD, khó nhất là sử dụng kháng sinh, đặc biệt nếu bệnh nhân nhiễm trùng trực khuẩn mủ xanh.
Sau khi đã qua khỏi đợt cấp, chú ý đánh giá lại bệnh nhân trước khi ra viện, đồng thời theo dõi định kỳ (1 tháng và 3 tháng sau xuất viện).
Điều trị COPD giai đoạn cuối đời
Ở những bệnh nhân có tình trạng này, bác sĩ sẽ tập trung vào điều trị chăm sóc giảm nhẹ: Cân bằng các thành phần dinh dưỡng trong chế độ ăn và đảm bảo không để bệnh nhân bị suy dinh dưỡng (có thể dùng thuốc nếu cần thiết), điều trị các rối loạn tâm thần (đặc biệt là trầm cảm), nếu khó thở thì cho bệnh nhân thở oxy hoặc thậm chí là dùng opioid (thường là Morphin) nếu cần.
Tài liệu tham khảo
Bộ Y tế, Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính (Bản cập nhật năm 2018).
Tham khảo thêm: