Bài viết TÌM HIỂU VỀ CÁC RỐI LOẠN TĂNG HUYẾT ÁP THAI KỲ được biên dịch bởi Bs Vũ Tài từ sách “CÁC RỐI LOẠN TĂNG HUYẾT ÁP THAI KỲ” của tác giả Arthur Jason Vaught Braxton Forde.
1.ĐỊNH NGHĨA VỀ CÁC RỐI LOẠN TĂNG HUYẾT ÁP
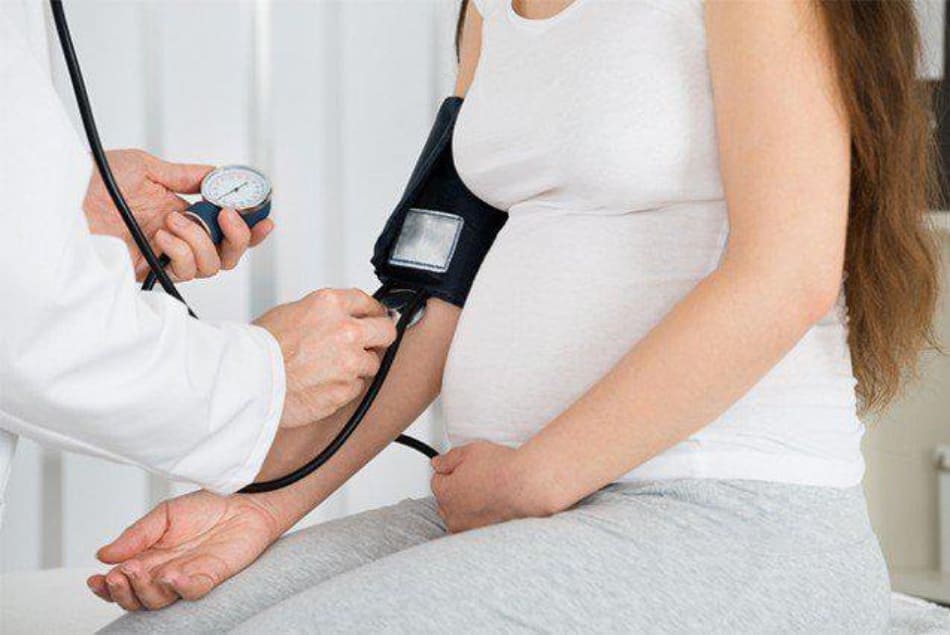
Các rối loạn tăng huyết áp ảnh hưởng từ 5% đến 10% tổng số thai kỳ.
• Tăng huyết áp được định nghĩa là huyết áp tâm thu >140 mm Hg hoặc huyết áp tâm trương >90 mm Hg ở hai lần đo riêng biệt, cách nhau ít nhất 6 giờ nhưng không quá 7 ngày
• Tăng huyết áp mạn tính là tăng huyết áp được chẩn đoán trước khi mang thai hoặc trước 20 tuần tuổi hoặc được phát hiện lần đầu tiên trong thai kỳ nhưng kéo dài hơn 12 tuần sau sinh. Lưu ý: Hiện nay, tăng huyết áp mạn tính được Hiệp hội Tim mạch Hoa Kỳ (AHA) định nghĩa là huyết áp > 130/80 mm Hg; tuy nhiên, trong thai kỳ, THA vẫn được xác định theo các tiêu chuẩn trên.
• Tăng huyết áp thai kỳ, trước đây được gọi là tăng huyết áp do thai nghén hoặc thoáng qua, được định nghĩa là huyết áp >140/90 mm Hg ở hai lần đo riêng biệt, cách nhau ít nhất 4 giờ, sau 20 tuần tuổi thai. Điều này cũng có thể được chẩn đoán trong vòng 2 tuần đầu sau sinh nếu không có tiền sử tăng huyết áp mạn tính và không có các dấu hiệu và triệu chứng của tiền sản giật. Tuy nhiên, nếu huyết áp vẫn cao liên tục sau sinh, cho phép chẩn đoán là tăng huyết áp mạn tính.
• Tiền sản giật được chẩn đoán bởi tăng huyết áp và protein niệu sau 20 tuần tuổi thai ở một bệnh nhân trước đó được biết có huyết áp bình thường. Bệnh nguyên bào nuôi hoặc đa thai có thể xuất hiện cùng với tiền sản giật trước 20 tuần tuổi thai.
■ Tiền sản giật nhẹ được xác định theo các tiêu chí sau:
o Huyết áp >140/90 mm Hg được xác nhận trên hai lần đo cách nhau ít nhất 4 giờ
o Protein niệu >300 mg ở mẫu nước tiểu 24 giờ hoặc tỷ lệ protein/creatinin > 0,3 ở mẫu nước tiểu ngẫu nhiên. Nếu cả hai xét nghiệm trên đều không có sẵn, một lựa chọn kém tin cậy hơn là hai kết quả que thử nước tiểu ngẫu nhiên > 30 mg/dL (“1 +”).
o Mẫu nước tiểu 24 giờ vẫn là tiêu chuẩn vàng để chẩn đoán TSG.
■ Tiền sản giật với các đặc điểm nặng được phân loại theo các tiêu chí sau:
o Huyết áp tâm thu >160 mm Hg tâm thu hoặc tâm trương >110 mm Hg, liên tục
o Các dấu hiệu, triệu chứng hoặc các giá trị xét nghiệm của tiền sản giật nặng với bất kỳ mức tăng nào
o Lưu ý, protein niệu không còn là một tiêu chí chẩn đoán TSG nặng vì mức độ protein niệu không liên quan đến kết cục của mẹ hoặc thai nhi.
o Các dấu hiệu và triệu chứng của tiền sản giật nặng bao gồm rối loạn não hoặc thị giác (ví dụ, nhức đầu dai dẳng, nhìn mờ, ám điểm), đau vùng thượng vị hoặc hạ sườn phải dai dẳng và phù phổi.
o Các triệu chứng có thể thấy khi bị TSG nặng nhưng không có ý nghĩa trong chẩn đoán bao gồm buồn nôn và nôn, giảm lượng nước tiểu, tiểu máu hoặc tăng cân nhanh> 5 lb trong 1 tuần. Một dấu hiệu bổ sung không giúp xác định chẩn đoán TSG nhưng cần phải tăng cường theo dõi TSG là huyết áp tâm trương tăng 15 mm Hg và huyết áp tâm thu tăng 30 mm Hg so với mức huyết áp ban đầu của bệnh nhân.
o Các dấu hiệu cận lâm sàng chẩn đoán TSG nặng bao gồm số lượng tiểu cầu < 100 000/^L, creatinin huyết thanh > 1,1 mg/dL HOẶC tăng gấp đôi creatinin ban đầu của bệnh nhân, men gan (aspartate aminotransferase/alanin aminotransferase) tăng hơn 2 lần giới hạn trên bình thường.
■ Không có ý nghĩa trong chẩn đoán, nhưng các bất thường cận lâm sàng
khác có thể thấy là giảm hemoglobin thứ phát do tan máu nặng trong hội chứng tán huyết, tăng men gan và tiểu cầu thấp (HELLP), thiếu máu tan máu vi thể với các dấu hiệu bất thường trên phết tế bào máu ngoại vi, tăng bilirubin huyết thanh, tăng lactat dehydrogenase, tăng acid uric, giảm haptoglobin huyết thanh, các dấu hiệu của bệnh đông máu như kéo dài thời gian thromboplastin từng phần và thời gian prothrombin, và giảm fibrinogen.
■ Các dấu hiệu của thai nhi liên quan đến tiền sản giật có thể bao gồm chậm tăng trưởng trong tử cung (IUGR), thiểu ối và các dấu hiệu suy tử cung-nhau. Tuy nhiên, không có dấu hiệu nào trong số này giúp ích trong việc chẩn đoán tiền sản giật hoặc tiền sản giật với các đặc điểm nặng.
■ Tiền sản giật thêm vào được định nghĩa là tiền sản giật trong bối cảnh mẹ bị tăng huyết áp mạn tính, xảy ra ở 13% đến 40% thai kỳ có biến chứng tăng huyết áp mạn tính. Có thể khó phân biệt đợt cấp của tăng huyết áp mạn tính với tiền sản giật thêm vào, đặc biệt nếu có protein niệu ban đầu. Tiền sản giật thêm vào với các đặc điểm nặng giải thích cho bất kỳ các bất thường xét nghiệm nào đã nói ở trên với huyết áp tăng và protein niệu mới/nặng hơn ở bệnh nhân tăng huyết áp mạn tính. Huyết áp tăng liên tục (tâm thu >160 mm Hg hoặc tâm trương >110 mm Hg) mà không có protein niệu ở bệnh nhân tăng huyết áp mạn tính không được chẩn đoán là TSG thêm vào với các đặc điểm nặng.
■ Hội chứng tán huyết, tăng men gan và tiểu cầu thấp là một biến thể của tiền sản giật được xác định theo các tiêu chí sau:
o Tán huyết được xác định bởi tế bào burr và tế bào mảnh vỡ trên phết tế bào máu ngoại vi bất thường, tăng bilirubin huyết thanh (> 1,2 mg/dL), hoặc lactate dehydrogenase (> 600 IU/L), hoặc haptoglobin huyết thanh thấp.
o Giảm tiểu cầu với số lượng tiểu cầu <100 000/^L là dấu hiệu phù hợp nhất trong hội chứng HELLP.
o Các xét nghiệm chức năng gan (tức là, transaminase) tăng cao hơn 2 lần giới hạn trên bình thường.
o Lưu ý rằng tăng huyết áp có thể không có (12% -18% trường hợp), nhẹ (15% -50%), hoặc nặng (50%). Protein niệu cũng có thể không có (13%).
• Sản giật là tình trạng co giật hoặc hôn mê không rõ nguyên nhân ở bệnh nhân TSG. Sản giật có thể hiếm khi xuất hiện khi không có tăng huyết áp (16%) hoặc protein niệu (14%), và nếu co giật xuất hiện mà không có tăng huyết áp hoặc protein niệu thì nên đánh giá các nguyên nhân khác.
2.TĂNG HUYẾT ÁP MẠN TÍNH
Tăng huyết áp mạn tính làm tăng nguy cơ tiền sản giật thêm vào, sinh non, nhau bong non và IUGR. Tăng huyết áp mạn tính xuất hiện lên đến 5% các trường hợp mang thai. Định nghĩa về tăng huyết áp mạn tính đã được AHA điều chỉnh vào năm 2017, đã hạ thấp tiêu chuẩn tăng huyết áp mạn tính xuống mức huyết áp tâm thu > 130 mm Hg hoặc huyết áp tâm trương >80 mm Hg ở hai lần đo riêng biệt, cách nhau > 4 giờ. Điều này có thể dẫn đến một số lượng lớn bệnh nhân được chẩn đoán là tăng huyết áp mạn tính. Tuy nhiên, định nghĩa hiện tại về tăng huyết áp mạn tính ảnh hưởng đến thai kỳ theo ACOG vẫn là huyết áp tâm thu >140 mm Hg hoặc huyết áp tâm trương >90 mm Hg ở hai lần đo riêng biệt, xảy ra trước 20 tuần tuổi thai hoặc trước khi mang thai .
• Chẩn đoán phân biệt tăng huyết áp mạn tính trong thai kỳ bao gồm:
■ Tăng huyết áp nguyên phát, chiếm 90% trường hợp tăng huyết áp ngoài thai kỳ
■ Bệnh thận, rối loạn tuyến thượng thận (ví dụ, tăng aldosteron nguyên phát, tăng sản tuyến thượng thận bẩm sinh, hội chứng Cushing, u tủy thượng thận), cường giáp, bệnh mạch máu collagen mới khởi phát, lupus ban đỏ hệ thống, hẹp eo động mạch chủ, ngưng thở khi ngủ do tắc nghẽn mạn tính và sử dụng cocain.
• Những dấu hiệu gợi ý tăng huyết áp thứ phát bao gồm:
■ Tăng huyết áp kháng trị nhiều loại thuốc
■ Kali < 3,0 mEq/L
■ Rối loạn chức năng thận (creatinin > 1,1 mg/dL)
Trong thai kỳ, tình trạng tăng huyết áp mạn tính trở nên nặng hơn nên rất khó phân biệt với tiền sản giật thêm vào, đặc biệt ở những phụ nữ có protein niệu trước 20 tuần tuổi thai. Tiền sản giật thêm vào có nhiều khả năng xảy ra trong các trường hợp sau:
■ Cơn tăng huyết áp kịch phát đột ngột, hoặc cần tăng liều thuốc hạ áp, đặc biệt khi đã được kiểm soát tốt trước đó
■ Biểu hiện đột ngột của các triệu chứng/dấu hiệu khác như tăng men gan đến mức bất thường
■ Số lượng tiểu cầu giảm xuống dưới 100 000/gL
■ Biểu hiện các triệu chứng như đau hạ sườn phải và đau đầu dữ dội
■ Xuất hiện phù phổi
■ Xuất hiện suy thận ở phụ nữ không mắc các bệnh thận khác
■ Xuất hiện tăng bài xuất protein đột ngột, đáng kể và dai dẳng
Tốt nhất, nên thực hiện tư vấn trước khi mang thai cho bệnh nhân tăng huyết áp mạn tính. Bệnh nhân cần được tư vấn về các nguy cơ liên quan đến tăng huyết áp và nhận biết các dấu hiệu và triệu chứng của tiền sản giật. Bệnh nhân nên được tư vấn về các yếu tố nguy cơ đặc hiệu đối với tiền sản giật thêm vào, bao gồm đái tháo đường, béo phì, bệnh thận, tiền sử tiền sản giật hoặc tăng huyết áp thứ phát.
Bệnh nhân cũng nên được tư vấn về các loại thuốc có thể gây ảnh hưởng xấu đến thai nhi. Đặc biệt, thuốc ức chế men chuyển angiotensin, thuốc chẹn thụ thể angiotensin và thuốc đối kháng corticoid khoáng hiện nay đều bị chống chỉ định. Thuốc statin, được dùng để điều trị tăng cholesterol và thường được sử dụng bởi bệnh nhân tăng huyết áp mạn tính, cũng nên ngừng trong thai kỳ.
Thu thập thông tin cơ bản ở giai đoạn đầu thai kỳ về tăng huyết áp mạn tính, bao gồm:
■ Tiền sử chẩn đoán đầu tiên, căn nguyên, khoảng thời gian và các phương pháp điều trị hiện tại và trước đây
■ Tiền sử nội khoa đầy đủ bao gồm các yếu tố nguy cơ tim mạch (ví dụ: hút thuốc, tăng nồng độ lipid huyết tương, béo phì và đái tháo đường) và các yếu tố nội khoa phức tạp (ví dụ: đau đầu, tiền sử đau ngực, nhồi máu cơ tim, đột quỵ, bệnh thận)
■ Danh sách thuốc đầy đủ bao gồm các loại thuốc vận mạch không cần đơn (ví dụ: amin giống giao cảm, thuốc giảm sung huyết mũi, viên uống giảm cân)
■ Công thức máu toàn bộ (CBC), bảng chuyển hóa toàn bộ, tỷ lệ protein/creatinine nước tiểu ban đầu (hoặc protein nước tiểu 24 giờ)
■ Điện tâm đồ ban đầu (ECG) nếu không được ghi lại trong vòng 6 tháng trước. Siêu âm tim có thể được chỉ định nếu có bất thường trên ECG hoặc có dấu hiệu phì đại thất trái.
• Điều trị phù hợp với mức độ nặng của bệnh và sự hiện diện của các bệnh đi kèm.
■ Thay đổi lối sống cũng nên được khuyến khích đối với những bệnh nhân đáp ứng các tiêu chí của AHA về bệnh tăng huyết áp nhưng không đáp ứng các tiêu chí của ACOG về bệnh tăng huyết áp mạn tính. Điều này bao gồm giảm lượng muối ăn (< 100 mEq/ngày); chế độ ăn nhiều trái cây và rau xanh; duy trì trọng lượng cơ thể lý tưởng; và tập thể dục nhịp điệu vừa phải, thường xuyên. Không nên khuyến cáo giảm hoạt động và nghỉ ngơi trên giường vì chúng không cho thấy cải thiện kết cục thai kỳ. Nên khuyến khích bệnh nhân kiểm tra huyết áp hàng ngày bằng máy đo huyết áp bắp tay tại nhà.
■ Nếu huyết áp duy trì ổn định ở khoảng 130 đến 140/80 đến 90, không nên bắt đầu điều trị bằng thuốc hạ huyết áp do lo ngại về tác dụng có hại cho mẹ và thai nhi khi hạ huyết áp và giảm tưới máu thai nhi. Tuy nhiên, đối với huyết áp liên tục >150 mm Hg tâm thu hoặc >100 mm Hg tâm trương, các thuốc sau có thể được bắt đầu trong thai kỳ:
o Labetalol – một thuốc đối kháng P-adrenergic không chọn lọc và a1 có thể được sử dụng như một liệu pháp đơn trị liệu hoặc như một phần của liệu pháp kết hợp. Liều thông thường là 200 đến 2400 mg/ngày chia làm hai đến ba lần (thường bắt đầu 100 mg x 2 lần/ngày). Nó bị chống chỉ định ở những bệnh nhân có block tim từ độ 2 trở nên. Labetalol có thể được chấp nhận nhưng nên sử dụng một cách thận trọng ở những bệnh nhân bị hen nặng do lo ngại về tác dụng phụ co thắt phế quản. Labetalol cũng bị chống chỉ định ở bệnh nhân suy tim sung huyết. Sử dụng thuốc chẹn p mạn tính trong thai kỳ có thể có mối liên quan nhẹ với IUGR.
o Nifedipine — thuốc chẹn kênh canxi được sử dụng phổ biến trong thai kỳ cho phép dùng thuốc thuận tiện hàng ngày với chế phẩm giải phóng kéo dài . Một nghiên cứu tiến cứu đa trung tâm về việc phơi nhiễm với thuốc đối kháng canxi trong tam cá nguyệt đầu tiên cho thấy không làm tăng khả năng sinh quái thai. Liều thông thường là 30 đến 120 mg/ngày với chế phẩm giải phóng kéo dài (thường bắt đầu với 30-60 mg mỗi ngày). Về lý thuyết, có nguy cơ bị block thần kinh cơ và/hoặc phù phổi khi dùng magnesium và nifedipine cùng nhau; tuy nhiên, điều này không được ủng hộ trong các nghiên cứu hồi cứu. Một số bệnh nhân sẽ bị nhịp tim nhanh phản xạ và đau đầu khi dùng nifedipine.
o Methyldopa (Aldomet) —một thuốc ức chế dòng giao cảm ra tác dụng trung ương làm giảm sức cản mạch hệ thống và an toàn trong thai kỳ. Liều thông thường là 500 đến 3000 mg/ngày chia làm hai đến bốn lần (thường dùng 250 mg 3 lần/ngày). Các tác dụng phụ bao gồm tổn thương gan; do đó, các xét nghiệm chức năng gan nên được thực hiện ít nhất 3 tháng/lần. Methyldopa có tính an toàn cao trong thai kỳ nhưng thường không kiểm soát được tăng huyết áp.
o Hydralazine — thuốc giãn mạch ngoại vi trực tiếp có thể kết hợp với methyldopa hoặc thuốc chẹn p. Nó thường không được coi là lựa chọn đầu tay để quản lý tăng huyết áp. Liều uống bắt đầu là 10 mg, 4 lần/ngày và có thể tăng lên đến tối đa 200 mg/ngày.
o Thuốc lợi tiểu đôi khi có thể cải thiện việc kiểm soát huyết áp nếu các loại thuốc trên đều thất bại. Thuốc lợi tiểu thiazide đã được nghiên cứu trong thai kỳ và thấy phần lớn có hiệu quả; tuy nhiên, nên tham khảo ý kiến của bác sĩ chuyên khoa y học bà mẹ – thai nhi và nên theo dõi các chất điện giải liên tiếp nếu bắt đầu dùng thuốc lợi tiểu trong thai kỳ. Thuốc lợi tiểu quai có thể có hiệu quả trong trường hợp cấp tính, đặc biệt là trong trường hợp kết hợp tăng huyết áp sau sinh và phù ; tuy nhiên, chúng không phải là các thuốc đầu tay dùng để kiểm soát huyết áp.
■ Điều trị tăng huyết áp trong khoảng nặng. Huyết áp cao liên tục >160 mm Hg tâm thu hoặc >110 mm Hg tâm trương có thể cho phép điều trị ngắn hạn, ngay lập tức với thuốc hạ huyết áp tĩnh mạch (IV), bao gồm labetalol hoặc hydralazine, để ngăn ngừa bệnh cấp tính do tăng huyết áp khẩn cấp. Xem thảo luận về “Liệu pháp hạ huyết áp” trong phần “Tiền sản giật”.
• Theo dõi thai nhi: Theo dõi thai nhi trước sinh được khuyến nghị, nhưng dữ liệu hạn chế về thời điểm và khoảng cách giữa các lần kiểm tra tối ưu. Thực hiện siêu âm theo dõi sự tăng trưởng của thai nhi liên tiếp mỗi 4 đến 6 tuần sau khi siêu âm hình thái lúc 20 tuần là hợp lý, đặc biệt đối với trường hợp tăng huyết áp nặng hơn cần dùng thuốc. Những bệnh nhân này thường được khuyên nên theo dõi thai bằng nonstress test (NST) hoặc trắc đồ sinh vật lý (BPP) và kiểm tra huyết áp hai lần mỗi tuần bắt đầu từ lúc thai được 28 đến 32 tuần tuổi (sớm hơn nếu tăng huyết áp nặng hoặc nghi ngờ IUGR).
• Sinh: Thời điểm sinh phải được điều chỉnh cho phù hợp với từng bệnh nhân. Nói chung, những người không cần dùng thuốc hạ huyết áp nên sinh lúc 38 0/7 đến 39 6/7 tuần. Những người cần dùng thuốc hạ huyết áp nên sinh lúc 37 0/7 đến 39 6/7 tuần, và những người khó kiểm soát tăng huyết áp lúc 36 0/7 đến 37 6/7 tuần. Xem thêm thời điểm sinh trong tiền sản giật ở bên dưới .
3.TĂNG HUYẾT ÁP THAI KỲ
Tăng huyết áp thai kỳ là căn nguyên gây tăng huyết áp phổ biến nhất trong thai kỳ, ảnh hưởng đến 6% đến 7% phụ nữ mang thai con so và 2% đến 4% phụ nữ mang thai con rạ. Tỷ lệ mắc bệnh tăng lên khi có tiền sử tiền sản giật và đa thai. Chẩn đoán tăng huyết áp thai kỳ sớm hơn làm tăng nguy cơ tiền sản giật; lên tới 50% những người bị tăng huyết áp trước 30 tuần sẽ tiến triển thành tiền sản giật.
• Tiên lượng và xử trí phụ thuộc vào thời điểm và mức độ.
■ Nếu <37 tuần, theo dõi chặt chẽ sự tiến triển thành tăng huyết áp nặng, tiền sản giật và thai chậm tăng trưởng.
■ Chỉ định sinh thai từ 37 0/7 đến 38 6/7 tuần tuổi thai đối với những người không có huyết áp ở mức nặng và sớm nhất là 34 tuần đối với những người có huyết áp ở mức nặng.
■ Nếu chỉ định sinh trước 37 tuần và bệnh nhân vẫn chưa được nhận một đợt steroid trước sinh, có thể dùng một đợt steroid. Tuy nhiên, KHÔNG nên trì hoãn sinh để hoàn thành một đợt steroid trước sinh, đặc biệt là khi tình trạng của mẹ hoặc thai nhi xấu đi.
• Tăng huyết áp thai kỳ có thể là dự báo của tăng huyết áp mạn tính sau này và rất quan trọng đối với việc tư vấn cho bệnh nhân và các quyết định y tế dự phòng.
4.TIỀN SẢN GIẬT
Tiền sản giật xảy ra ở 2% đến 7% phụ nữ mang thai con so khỏe mạnh và 1% đến 5% phụ nữ mang thai con rạ. Tỷ lệ mắc bệnh cao hơn ở các trường hợp song thai (14%) và phụ nữ có tiền sử TSG (18%). Đây là nguyên nhân gây tử vong mẹ đứng hàng thứ 3, chịu trách nhiệm cho 17% số ca tử vong mẹ và là nguyên nhân chính gây bệnh tật và tử vong ở trẻ sơ sinh.
• Các yếu tố nguy cơ của tiền sản giật bao gồm:
■ Con so
■ Đa thai
■ Béo phì
■ Tăng huyết áp mạn
■ Lupus ban đỏ hệ thống hoặc các rối loạn tự miễn khác
■ Thrombophilia
■ Đái tháo đường tiền thai kỳ
■ Bệnh thận
■ Tiền sử tiền sản giật hoặc sản giật
■ Tình trạng kinh tế xã hội thấp
■ Tiền sử gia đình : tiền sản giật, sản giật hoặc bệnh tim mạch
■ Chửa trứng
■ Thụ thai nhờ công nghệ hỗ trợ sinh sản
■ Tuổi mẹ cao ( > 40 tuổi)
• Sinh lý bệnh của tiền sản giật đã được nghiên cứu nhiều trong thập kỷ qua. Rõ ràng, TSG là một bệnh lý toàn thân, và nhau thai là căn nguyên của TSG. Sự tổn thương nhau thai được đề xuất là sự thay đổi miễn dịch trong chức năng của nguyên bào nuôi và giảm sự xâm nhập của nguyên bào nuôi. Điều này lại làm giảm quá trình tái tạo mạch máu, giảm tưới máu và tăng tốc độ máu trong khoang gian múi rau. Điều này dẫn đến cả viêm và tổn thương và rối loạn chức năng nội mô. Do đó, sự hình thành mạch máu và các yếu tố tạo mạch đã được nghiên cứu rộng rãi. Hai loại protein đặc biệt được quan tâm là tyrosine kinase 1 giống fms hòa tan (sFlt-1), là một tác nhân chống tạo mạch và yếu tố tăng trưởng nhau thai. Đặc biệt sFlt-1 đã được chứng minh là tăng từ 4 đến 5 tuần trước khi có bất kỳ biểu hiện lâm sàng nào của tiền sản giật (xem “Dự đoán tiền sản giật” trong phần “Tiền sản giật”).
• Người ta cũng đưa ra giả thuyết rằng sự thay đổi cân bằng thromboxan- prostacyclin có vai trò trong tiền sản giật. Do đó, aspirin liều thấp (81 mg), ngăn chặn sản xuất thromboxan, đã được nghiên cứu như một thuốc ngăn ngừa tiền sản giật. Các nghiên cứu nhỏ ban đầu cho thấy các kết quả đầy hứa hẹn nhưng các thử nghiệm ngẫu nhiên lớn hơn cho thấy TSG giảm không đáng kể. Phân tích gộp lớn nhất cho thấy giảm 17% nguy cơ ở những phụ nữ có nguy cơ mắc bệnh cao. Những bệnh nhân có nguy cơ cao bị tiền sản giật bao gồm những những người có các đặc điểm sau:
■ Mang thai tiền sản giật trước đó
■ Tăng huyết áp mạn tính
■ Bệnh thận
■ Đa thai
■ Đái tháo đường tiền thai kỳ
■ Lupus ban đỏ hệ thống hoặc rối loạn tự miễn khác ( hội chứng kháng phospholipid )
• Đối với những thai kỳ có nguy cơ tiền sản giật cao (những thai kỳ đáp ứng các tiêu chí trên), chúng tôi khuyên nghị bắt đầu dùng aspirin liều thấp từ 12 đến 28 tuần (lý tưởng nhất là trước 16 tuần) và tiếp tục cho đến khi sinh. Không ghi nhận tăng nguy cơ chảy máu hoặc nhau bong non đáng kể khi dùng aspirin liều thấp.
• Các yếu tố khác làm tăng nguy cơ TSG bao gồm chưa từng sinh đẻ, tiền sử gia đình bị TSG, các yếu tố nhân khẩu học xã hội thấp (tình trạng kinh tế xã hội thấp, chủng tộc Mỹ Phi), tuổi mẹ> 35 tuổi, béo phì, thụ tinh trong ống nghiệm và kết cục thai kỳ kém trước đó. Không rõ liệu aspirin dự phòng có mang lại bất kỳ lợi ích nào trong những tình trạng này hay không. Nếu một bệnh nhân có từ 2 yếu tố nêu trên, nên thảo luận kĩ càng với bệnh nhân về những lợi ích có thể có của aspirin liều thấp.
• Các biện pháp quan trọng khác để phòng ngừa TSG là đánh giá sớm và giảm thiểu nguy cơ thông qua việc tối ưu hóa thời kỳ trước mang thai và sức khỏe mẹ. Phụ nữ bị tiền sản giật trong ba tháng giữa có tỷ lệ tái phát cao tới 65%. Ở những bệnh nhân có nguy cơ cao xuất hiện tiền sản giật, bổ sung dầu cá và vitamin C và E đã được nghiên cứu và cho thấy không hiệu quả. Các mục tiêu tăng huyết áp nghiêm ngặt cũng không cho thấy làm giảm nguy cơ tiền sản giật.
Bổ sung canxi ở những bệnh nhân bị thiếu hụt đã được chứng minh là làm giảm nguy cơ xuất hiện tiền sản giật, mặc dù rất ít khả năng bệnh nhân bị thiếu canxi ở Hoa Kỳ và việc bổ sung canxi lúc này không được khuyến nghị. Hạn chế muối trong chế độ ăn cũng đã được nghiên cứu trong việc ngăn ngừa tiền sản giật; tuy nhiên, nó không mang lại bất kỳ lợi ích gì.
• Dự đoán tiền sản giật là một lĩnh vực ngày càng được nghiên cứu và tranh luận nhiều. Doppler tốc độ động mạch tử cung và các dấu ấn sinh học khác nhau (sFlt-1, endoglin hòa tan, yếu tố tăng trưởng nhau thai) đã được cho thấy trong các nghiên cứu nhỏ để dự đoán sự xuất hiện TSG trong tương lai, đặc biệt khi nghiên cứu trong ba tháng giữa; tuy nhiên, việc sử dụng các dấu ấn sinh học này vẫn chưa cho thấy sự cải thiện về kết cục của cả mẹ và thai trong thai kỳ và không được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ chấp thuận để sử dụng trên lâm sàng. Có những nghiên cứu đang tiếp tục đánh giá sự kết hợp các dấu ấn sinh học với Doppler động mạch tử cung để tạo ra một thuật toán dự đoán và nghiên cứu đang diễn ra được cho phép.
■ Axit uric: Một xét nghiệm có sẵn là axit uric, và một nghiên cứu tiến cứu gần đây cho thấy mức axit uric 5,2 mg/dL tương quan với giá trị dự đoán dương tính là 91,4%. Sử dụng axit uric trong một số trường hợp hiếm gặp để đánh giá một bệnh nhân bị tăng huyết áp thai kỳ nặng hơn có thể tiến triển thành tiền sản giật là một lựa chọn hợp lý, mặc dù kiểm tra nồng độ axit uric thường xuyên không phải là một phần của chăm sóc định kỳ và cũng không phải là nguyên tắc hướng dẫn bắt buộc trong quản lý bệnh nhân.
■ Chẩn đoán TSG bằng các triệu chứng và dấu hiệu, bao gồm tăng huyết áp, protein niệu và dấu hiệu cận lâm sàng bất thường (được mô tả ở trên).
Xử trí tiền sản giật
• Xử trí dứt điểm tăng huyết áp thai kỳ, tiền sản giật và sản giật là sinh vì nhau thai là tác nhân gây bệnh và việc loại bỏ nhau thai sẽ dẫn đến quá trình giải quyết bệnh.
Xử trí tiền sản giật không có các đặc điểm nặng
• Nói chung, tiền sản giật không có các đặc điểm nặng (còn được gọi là tiền sản giật nhẹ, xem định nghĩa ở trên) khi đủ tháng được điều trị bằng cách sinh, thường ở tuần thứ 37 hoặc tại thời điểm chẩn đoán nếu sau 37 tuần.
■ Điều trị tối ưu trước 37 tuần thường là xử trí bảo tồn. Lợi ích của thuốc hạ huyết áp và nhập viện sớm không được xác định rõ ràng. Nghỉ ngơi tại giường không có vai trò gì trong việc điều trị TSG không có các đặc điểm nặng.
■ Theo dõi chặt chẽ mẹ và thai nhi là điều cần thiết, nhưng không có quy trình chuẩn để kiểm tra hoặc tần suất thực hiện.
■ Theo dõi thai nhi có thể bao gồm siêu âm tăng trưởng và đánh giá nước ối mỗi 3 đến 4 tuần, đo tốc độ Doppler động mạch rốn và NST hoặc BPP một hoặc hai lần/tuần.
■ Theo dõi mẹ có thể bao gồm kiểm tra và đánh giá huyết áp hàng tuần hoặc mỗi nửa tuần, và xét nghiệm cận lâm sàng định kỳ như protein nước tiểu 24 giờ hoặc tỷ lệ protein/creatinin nước tiểu, creatinin huyết thanh, số lượng tiểu cầu và transaminase huyết thanh để phát hiện sự tiến triển thành tiền sản giật nặng.
■ Tuổi thai > 34 tuần với tăng huyết áp không kiểm soát được và xét nghiệm thai bất thường cần được điều tra thêm, và nếu xác định được các đặc điểm nặng thì nên sinh ngay.
Xử trí tiền sản giật với các đặc điểm nặng
• Ưu tiên hàng đầu trong điều trị TSG với các đặc điểm nặng là đánh giá và ổn định mẹ.
■ Thai > 34 tuần, chỉ định sinh, mặc dù sinh mổ ngay thường không được đảm bảo, đúng hơn là chỉ định sinh gấp sau khi mẹ ổn định.
o Những bệnh nhân có ngôi thai chỏm và không có chống chỉ định chuyển dạ có thể sinh qua âm đạo.
o Cần duy trì việc theo dõi cẩn thận, đánh giá ít nhất hàng giờ và ghi chép lượng dịch vào/ra nghiêm ngặt. Hơn nữa, đánh giá các xét nghiệm như CBC và bảng chuyển hóa toàn bộ nên được kiểm tra liên tục (thường mỗi 6-12 giờ một lần) trong quá trình khởi phát chuyển dạ ở bệnh nhân TSG nặng để theo dõi sự phát triển của hội chứng HELLP.
■ Có thể chấp nhận xử trí bảo tồn từ 24 đến 34 tuần nếu huyết áp được kiểm soát thỏa đáng bằng thuốc hạ huyết áp, tình trạng thai nhi đảm bảo và mẹ không phát triển hội chứng HELLP xấu đi.
o Ban đầu có thể dùng magnesium sulfate (MgSO4) và thuốc hạ huyết áp IV ,trong khi betamethasone được dùng để giúp trưởng thành phổi của thai nhi.
o Tình trạng dịch cần được theo dõi.
o Các xét nghiệm CBC, tiểu cầu và chức năng gan nên được kiểm tra hàng ngày.
o Theo dõi thai nhi bằng NST hoặc BPP nên được thực hiện ít nhất hàng tuần, và bệnh nhân nên được hướng dẫn cách đánh giá vận động của thai nhi.
o Sinh được chỉ định khi: IUGR nặng hơn, nhịp tim thai không đảm bảo, sản giật, khiếm khuyết thần kinh, phù phổi, đau hạ sườn phải/thượng vị, tình trạng thận xấu đi, đông máu rải rác trong lòng mạch, HELLP, nhau bong non hoặc huyết áp nặng không kiểm soát được.
■ Trước 24 tuần tuổi thai, xử trí bảo tồn có liên quan đến tỷ lệ mắc bệnh cao ở mẹ và hạn chế lợi ích chu sinh.
■ Xử trí bảo tồn TSG nặng với IUGR có liên quan đến tăng nguy cơ chết thai (tỷ lệ tử vong chu sinh là 5,4%) và cần được thực hiện một cách thận trọng.
• Dự phòng co giật trong chuyển dạ và 24 giờ sau khi sinh được khuyến cáo cho bệnh nhân bị TSG. Một số bệnh nhân bị tiền sản giật nặng dai dẳng có thể cần điều trị dự phòng co giật trong khoảng thời gian dài hơn trước và sau sinh.
■ Magnesium sulfate là thuốc được lựa chọn để điều trị dự phòng co giật do sản giật. MgSO4 đã được chứng minh là làm giảm hơn 50% nguy cơ sản giật.
■ Để dự phòng, chúng tôi dùng liều nạp 6 g MgSO4 truyền tĩnh mạch trong vòng 15 đến 20 phút.
■ Liều duy trì 2 g/giờ truyền tĩnh mạch (cần giảm liều nếu bệnh nhân có lượng nước tiểu ít, chức năng thận kém hoặc creatinin huyết thanh tăng).
■ Nếu không có đường vào tĩnh mạch, liều nạp 5 g MgSO4 (dung dịch 50%) tiêm bắp mỗi mông (tổng cộng 10 g), với liều duy trì 5 g tiêm xen kẽ 2 mông mỗi 4 giờ.
■ Nồng độ magnesium huyết thanh điều trị để dự phòng co giật phụ thuộc vào xét nghiệm. Nói chung, khoảng điều trị từ 4,8 đến 8,4 mg/dL hoặc 4 đến 6 mEq/L. Tuy nhiên, trong thực hành chúng tôi chỉ theo dõi nồng độ magnesium ở những bệnh nhân mà chúng tôi rất quan tâm đến việc phát triển mức siêu trị liệu. Đối với những bệnh nhân như vậy, kiểm tra nồng độ magnesium huyết thanh 4 giờ sau liều nạp và sau đó mỗi 6 giờ nếu cần hoặc
nếu có các triệu chứng gợi ý ngộ độc magnesium.
■ Bệnh nhân được theo dõi hàng giờ về các dấu hiệu và triệu chứng ngộ độc magnesium:
o Mất phản xạ xương bánh chè ở 8 đến 10 mEq/L.
o Ức chế hô hấp hoặc ngừng thở ở 12 mEq/L.
o Thay đổi tình trạng ý thức ở mức > 12 mEq/L sau đó là thay đổi điện tâm đồ và rối loạn nhịp tim.
o Nếu ngộ độc magnesium xuất hiện, hãy kiểm tra các dấu hiệu sinh tồn của bệnh nhân, ngừng magnesium và kiểm tra nồng độ magnesium trong huyết tương, truyền 1 g canxi gluconat IV trong 3 phút và cân nhắc dùng thuốc lợi tiểu (ví dụ furosemide, mannitol).
Phenytoin (Dilantin) là một thuốc thứ hai dùng để dự phòng co giật do sản giật. Magnesium rõ ràng là vượt trội hơn trong một thử nghiệm lâm sàng ngẫu nhiên lớn và được ưu tiên hơn. Tuy nhiên, nó có thể bị chống chỉ định, như ở những bệnh nhân mắc bệnh nhược cơ.
■ Liều nạp dựa trên cân nặng của mẹ. Đối với mẹ <50 kg, liều nạp 1000 mg; 50 đến 70 kg, liều nạp 1250 mg; và > 70 kg, liều nạp 1500 mg phenytoin.
■ 750 mg liều nạp đầu tiên nên được dùng ở tốc độ 25 mg/phút và phần còn lại ở mức 12,5 mg/phút. Nếu bệnh nhân duy trì nhịp tim bình thường và không có tiền sử bệnh tim thì không cần theo dõi điện tâm đồ ở tốc độ truyền này.
■ Kiểm tra nồng độ phenytoin trong huyết thanh ở 30 đến 60 phút sau truyền.
■ Nồng độ điều trị > 12 ^g/mL; kiểm tra lại sau 12 giờ.
■ Nếu nồng độ < 10 ^g/mL, dùng thêm liều nạp 500 mg và kiểm tra lại sau 30 đến 60 phút.
■ Nếu nồng độ từ 10 đến 12 ^g/mL, dùng thêm liều nạp 250 mg và kiểm tra lại sau 30 đến 60 phút.
Liệu pháp hạ huyết áp được chỉ định cho những bệnh nhân có huyết áp tâm thu > 160 mm Hg hoặc huyết áp tâm trương > 110 mm Hg. Điều trị cấp tính nhằm mục đích làm giảm huyết áp một cách có kiểm soát mà không ảnh hưởng đến tưới máu tử cung-nhau thai.
■ Giảm huyết áp tâm thu của bệnh nhân xuống 140 đến 155 mm Hg và huyết áp tâm trương xuống 90 đến 100 mm Hg có thể là hợp lý.
■ Trong khi dùng magnesium, các thuốc hạ huyết áp hữu ích để xử trí cấp tính bao gồm:
o Nifedipine giải phóng tức thì dạng uống: Điều này đặc biệt hữu ích ở những bệnh nhân không có đường vào tĩnh mạch. Nó bắt đầu có tác dụng trong vòng 15 phút và đạt nồng độ đỉnh sau 1 giờ. Liều khởi đầu nên uống 10 mg. Các liều tiếp theo có thể được dùng với liều 20 mg sau mỗi 20 phút. Tổng ba liều sau mỗi 20 phút có thể được thử để hạ huyết áp. Nếu tại bất kỳ thời điểm nào huyết áp của bệnh nhân giảm xuống dưới 160/110 mm Hg, có thể theo dõi bệnh nhân. Trong khi dùng thuốc hạ huyết áp có tác dụng ngắn, nên kiểm tra huyết áp ít nhất 20 phút/lần. Khi huyết áp < 160/110 mm Hg, nên kiểm tra huyết áp 10 phút/lần trong 1 giờ đầu, sau đó cứ 15 phút trong 1 giờ tiếp theo, sau đó cứ 30 phút trong 1 giờ tiếp theo, và sau đó mỗi giờ trong ít nhất 4 giờ tiếp theo. Nếu ba liều nifedipine không cải thiện được huyết áp của bệnh nhân, bạn nên sử dụng một trong hai loại thuốc sau.
o Hydralazine hydrochloride: Được dùng đường tĩnh mạch, nó bắt đầu có tác dụng trong vòng 10 đến 20 phút. Thời gian tác dụng là 4 đến 6 giờ.
J Bắt đầu với liều bolus hoặc push tiêm tĩnh mạch từ 5 đến 10 mg trong 2 phút và kiểm tra lại huyết áp sau 20 phút. Nếu huyết áp vẫn ở trong khoảng nặng, nên dùng thêm liều 10 mg. Không nên dùng quá 20 mg trong khoảng thời gian 20 phút. Nếu huyết áp vẫn cao sau hai liều, nên dùng thêm thuốc hạ huyết áp khác. Nếu huyết áp giảm xuống dưới 160/110 mm Hg, nên bắt đầu theo dõi huyết áp như mô tả ở trên.
o Labetalol hydrochloride: Được dùng đường tĩnh mạch, thuốc bắt đầu có tác dụng trong vòng 5 đến 10 phút và thời gian tác dụng là từ 3 đến 6 giờ. Nó bị chống chỉ định trong block tim từ độ 2 trở lên ở mẹ và nên sử dụng một cách thận trọng ở bệnh nhân hen nặng.
J Bắt đầu với liều bolus hoặc push tiêm tĩnh mạch 20 mg trong 2 phút và sau đó kiểm tra lại huyết áp sau 20 phút. Nếu huyết áp vẫn ở trong khoảng nặng, nên tiêm tĩnh mạch 40 mg ( > 2 phút) và kiểm tra lại huyết áp sau 20 phút. Nếu huyết áp vẫn ở trong khoảng nặng, tiêm tĩnh mạch 80 mg. Nếu huyết áp lúc này vẫn tăng cao thì nên dùng thêm thuốc hạ huyết áp khác. Nếu huyết áp giảm xuống dưới 160/110 mm Hg, nên bắt đầu theo dõi huyết áp như mô tả ở trên.
Khi dùng labetalol IV, liều tối đa là 300 mg/24 giờ.
• Quản lý dịch: Bệnh nhân TSG thường bị giảm thể tích tuần hoàn do áp lực keo huyết thanh thấp và tăng tính thấm mao mạch dẫn đến thoát dịch vào khoang thứ ba. Những bất thường tương tự này cũng làm tăng nguy cơ phù phổi. Thuốc lợi tiểu có thể được sử dụng để điều trị phù phổi nhưng không nên dùng làm thuốc hạ huyết áp chính ở bệnh nhân tiền sản giật.
■ Thiểu niệu được định nghĩa là lượng nước tiểu trong 4 giờ <100 mL. Điều trị bằng bolus dịch tinh thể 500 mL nếu nghe phổi rõ. Nếu không đáp ứng, có thể bolus thêm 500 ml. Nếu không đáp ứng sau 1 L dịch tinh thể, có thể xem xét theo dõi huyết động trung tâm.
o Theo dõi áp lực tĩnh mạch trung tâm không tương quan tốt với áp lực mao mạch phổi bít. Hiếm khi, có thể cần một catheter Swan-Ganz để giúp hướng dẫn quản lý dịch và ngăn ngừa phù phổi sét đánh. Thực tế hơn, đánh giá bằng khám phổi sau mỗi 2 giờ có thể giúp xác định khởi phát phù phổi.
■ Bệnh nhân thường bắt đầu lợi tiểu hiệu quả khoảng 12 đến 24 giờ sau sinh. Trong trường hợp tổn thương thận nặng, có thể mất 72 giờ hoặc hơn để bắt đầu bài niệu đầy đủ trở lại.
• Các biến chứng ở mẹ của TSG nặng cần có chỉ số nghi ngờ lâm sàng cao và bao gồm suy thận, suy tim cấp, phù phổi, giảm tiểu cầu, bệnh đông máu rải rác trong lòng mạch và tai biến mạch máu não.
• Kết cục chu sinh: Tỷ lệ bệnh tật và tử vong chu sinh cao ở những thai kỳ có biến chứng tiền sản giật nặng. Tỷ lệ tử vong của thai nhi từ 5% đến hơn 70% phụ thuộc vào tuổi thai.
5.HỘI CHỨNG HELLP
Hội chứng HELLP thường biểu hiện với các than phiền không đặc hiệu như khó chịu, đau bụng, nôn , khó thở hoặc chảy máu.
• Chẩn đoán phân biệt đối với hội chứng HELLP bao gồm:
■ Gan nhiễm mỡ cấp tính thai kỳ
■ Ban xuất huyết giảm tiểu cầu huyết khối
■ Hội chứng huyết tán tăng ure máu
■ Đợt bùng phát lupus ban đỏ hệ thống
■ Hội chứng kháng phospholipid
■ Viêm túi mật
■ Viêm gan tối cấp (do bất kỳ nguyên nhân nào )
■ Viêm tụy cấp
■ Zona lan tỏa
• Xử trí giống như TSG nặng. Có thể cần truyền hồng cầu, tiểu cầu hoặc các yếu tố đông máu ngay lập tức trước sinh tùy thuộc vào mức độ thiếu máu và giảm tiểu cầu. Có thể thực hiện xử trí bảo tồn ngắn hạn để cho phép dùng betamethasone cho sự trưởng thành phổi thai nhi ở một nhóm bệnh nhân bị HELLP được chọn lựa kĩ trước 34 tuần; tuy nhiên, không có dữ liệu nào cho thấy cải thiện kết cục chu sinh với cách tiếp cận này.
6.SẢN GIẬT
Sản giật nên là chẩn đoán giả định ở bệnh nhân sản khoa bị co giật và/hoặc hôn mê mà không có tiền sử bệnh động kinh. Tỷ lệ mắc mới sản giật từ 1/2000 đến 1/3500 trường hợp mang thai ở các nước phát triển. Sản giật xảy ra ở khoảng 1% bệnh nhân TSG. Hầu như, tất cả sản giật đều đi trước bởi tiền sản giật.
• Sinh lý bệnh của co giật do sản giật chưa rõ nhưng có liên quan đến co thắt động mạch và có thể xảy ra khi áp lực động mạch trung bình vượt quá khả năng tự điều hòa của não, dẫn đến phù não và tăng áp lực nội sọ.
Sản giật có thể xảy ra trước sinh, trong khi sinh hoặc sau sinh và đã được báo cáo muộn nhất là 3 đến 4 tuần sau sinh. Bệnh nhân có thể bị tăng huyết áp và protein niệu kèm theo; một tỷ lệ nhỏ không có các triệu chứng này.
Xử trí sản giật là một cấp cứu sản khoa cần được điều trị ngay lập tức, bao gồm
■ Xử trí ABC thích hợp (đường thở, hô hấp và tuần hoàn) bằng các biện pháp để tránh hít phải.
■ Kiểm soát co giật bằng 6 g MgSO4 bolus IV. Nếu bệnh nhân bị co giật trong hoặc sau liều nạp, có thể bolus IV thêm 2 g MgSO4.
■ Điều trị co giật kháng trị với MgSO4 bằng phenytoin hoặc benzodiazepine IV (ví dụ, lorazepam).
■ Điều trị trạng thái động kinh bằng lorazepam 0,1 mg/kg truyền tĩnh mạch ở tốc độ >2 mg/phút. Bệnh nhân có trạng thái động kinh có thể cần đặt nội khí quản để điều chỉnh tình trạng thiếu oxy mô và toan máu và duy trì đường thở an toàn.
■ Ngăn ngừa chấn thương cho mẹ với thành giường đệm bông và tư thế thích hợp.
■ Kiểm soát tăng huyết áp nặng (xem các thuốc ở trên).
■ Chỉ định sinh sau khi mẹ ổn định.
o Trong các cơn sản giật cấp tính, thường gặp nhịp tim thai chậm và thường hết trong 3 đến 5 phút. Cho phép thai nhi hồi phục trong tử cung sau cơn co giật mẹ, thiếu oxy mô và tăng CO2 máu trước khi sinh là tối ưu. Tuy nhiên, nếu nhịp tim thai chậm kéo dài > 10 phút nên nghi ngờ nhau bong non.
o Sinh mổ cấp cứu luôn phải được dự đoán trước trong trường hợp tình trạng mẹ hoặc thai trở xấu nhanh.
Kết cục phụ thuộc vào mức độ bệnh. Tử vong chu sinh ở Hoa Kỳ dao động từ 5,6% đến 11,8%, chủ yếu là do sinh cực non, nhau bong non và IUGR. Tỷ lệ tử vong mẹ từ <1,8% ở các nước phát triển đến 14% ở các nước có nguồn lực hạn chế. Các biến chứng ở mẹ bao gồm viêm phổi hít, xuất huyết, suy tim, xuất huyết nội sọ và mù võng mạc thoáng qua hoặc vĩnh viễn.
• Di chứng thần kinh lâu dài của sản giật rất hiếm gặp. Thực hiện chụp cắt lớp vi tính hoặc cộng hưởng từ hệ thần kinh trung ương nếu cơn co giật khởi phát muộn (> 48 giờ sau sinh) hoặc nếu có các biểu hiện thiếu hụt thần kinh rõ rệt trên lâm sàng. Các dấu hiệu và triệu chứng của tiền sản giật thường hết trong vòng 1 đến 2 tuần sau sinh. Khoảng 25% bệnh nhân sản giật xuất hiện TSG trong những lần mang thai tiếp theo, với tỷ lệ tái phát sản giật lên đến 2% số trường hợp.
7.SUGGESTED READINGS
- American College of Obstetricians and Gynecologists Committee on Obstetric Practice. ACOG Committee Opinion No. 743: low-dose aspirin use during pregnancy. Obstet Gynecol. 2018;132:e44-e52.
- American College of Obstetricians and Gynecologists Committee on Obstetric Practice. ACOG Committee Opinion No. 767: emergent therapy for acute-onset, severe hypertension during pregnancy and the postpartum period. Obstet Gynecol. 2019;133:e174-e180.
- American College of Obstetricians and Gynecologists Committee on Obstetric Practice, Society for Maternal- Fetal Medicine. ACOG Committee Opinion No. 652: magnesium sulfate use in obstetrics. Obstet Gynecol. 2016;127:e52-e53. (Reaffirmed 2018)American College of Obstetricians and Gynecologists Committee on Obstetric Practice, Society for Maternal- Fetal Medicine. ACOG Committee Opinion No. 764: medically indicated late-preterm and early-term deliveries. Obstet Gynecol. 2019; 133:e151-e155.
- American College of Obstetricians and Gynecologists Committee on Practice Bulletins—Obstetrics. ACOG Practice Bulletin No. 202: gestational hypertension and preeclampsia. Obstet Gynecol. 2019;133:e1-e25.
- American College of Obstetricians and Gynecologists Committee on Practice Bulletins—Obstetrics. ACOG Practice Bulletin No. 203: chronic The Johns Hopkins Manual of Gynecology and Obstetrics 6E hypertension in pregnancy. Obstet Gynecol. 2019;133:e26-e50.
- LaMarca BD, Gilbert J, Granger JP. Recent progress toward the understanding of the pathophysiology of hypertension during preeclampsia. Hypertension. 2008;51:982-988.
- Ukah UV, De Silva DA, Payne B, et al. Prediction of adverse maternal outcomes from preeclampsia and other hypertensive disorders of pregnancy: a systematic review. Pregnancy Hypertens. 2018;11:115-123.