Các điểm cần nhớ:
- Suy chức năng bơm của tim có thể gây ra do suy chức năng thất, bị đè ép từ các cấu trúc xung quanh tim (như chèn ép tim cấp), tăng hậu tải, suy chức năng van tim, và / hoặc bất thường về tần số và nhịp tim.
- Suy chức năng thất có thể do suy giảm sức co bóp cơ tim và/ hoặc tăng độ “cứng” của thất trong thì tâm trương bao gồm cả thất phải và / hoặc thất trái.
- Các yếu tố mạch máu kiểm soát hồi lưu tĩnh mạch, và sự tương tác giữa chúng với chức năng bơm phải được xem xét cẩn thận để nhận ra và điều trị nguyên nhân gây thiếu hụt cung lượng tim.
- Thiếu máu cục bộ cơ tim, liên quan đến nhu cầu, là nguyên nhân góp phần thường gặp nhất gây giảm sức co bóp có thể đảo ngược được, nhưng các nguyên nhân ngoại sinh và thuốc (các thuốc ức chế β, ức chế kênh Canxi,…), đáp ứng của cơ tim đối với quá trình viêm (gây do hiện tượng thiếu máu cục bộ – tái tưới máu, nhiễm khuẩn,….), giảm oxi máu, toan chuyển hóa, giảm canxi ion hóa máu và những bất thường điện giải, và tăng hay hạ thân nhiệt cũng có thể góp phần.
- Điều trị suy cấp trên nền suy tim mãn tiến triển bao gồm oxygen; tối ưu hóa tiền tải với lợi tiểu, morphine, và nitrate hay truyền dịch khi thiếu dịch; giảm hậu tải (bao gồm thông khí áp lực dương); tăng sức co bóp với các thuốc catecholamine hay các thuốc ức chế phosphodiesterase; các thuốc chống rối loạn nhịp và tái đồng bộ cơ tim với tạo nhịp hai buồng thất; bóng nội động mạch chủ đối xung, các công cụ hỗ trợ thất và ECMO; và cuối cùng là ghép tim.
Đánh suy chức năng tim
Suy giảm chức năng tim có thể do:
- Suy chức năng thất phải và / hoặc thất trái.
- Do bị đè ép từ bên ngoài (chèn ép tim cấp).
- Tăng hậu tải thất phải hay thất trái quá mức.
- Suy chức năng van tim.
- Các bất thường về tần số và nhịp.
Trong bài này chỉ thảo luận về suy chức năng của thất. Tuy vậy, trong mỗi trường hợp trong hồi sức nên được xem xét một cách thấu đáo vai trò của màng ngoài tim, hai phổi và những cấu trúc xung quanh tim, mức hậu tải của thất phải và trái, chức năng van tim, cũng như nhịp và tần số tim. Suy chức năng thất trái và phải bao gồm cả giảm sức co bóp (dịch chuyển đường cong áp lực – thể tích cuối thì tâm thu đi xuống và lệch phải – ESPVR) và tăng độ cứng tâm trương của thất (dịch chuyển đường liên quan áp lực – thể tích – EDPVR lên trên và sang trái) phải được xem xét (hình 1).
Chúng ta có thể nhận diện ra tình trạng suy chức năng thất, phân biệt được suy chức năng thất phải và trái, và các nguyên nhân đặc biệt gây ra nó như thế nào?
Thăm khám lâm sàng
Suy chức năng thất trái được đặc trưng bởi áp lực đổ đầy thất cao trong mối liên quan với cung lượng tim. Tương tự vậy, suy chức năng thất phải cũng được đặc trưng với áp lực đổ đầy thất cao trong mối liên quan đến cung lượng tim. Có một điều quan trọng là có sự tương tác mạnh mẽ giữa thất trái và phải đủ để suy chức năng hai thất cùng xuất hiện. Ban đầu, đánh giá nhịp tim, huyết áp trung bình, áp lực mạch, lượng nước tiểu, tri giác, và tưới máu ngoại biên cung cấp một lượng giá lâm sàng để nhận định có giảm cung lượng tim hay không (xem bảng 1). Áp lực đổ đầy thất phải có thể đánh giá gián tiếp thông qua mức độ phồng tĩnh mạch cổ, trong khi đó phù vùng thấp có thể phản ánh tăng áp lực đổ đầy thất phải mãn tính. Dấu chứng của rale ẩm ở vùng thấp của phổi khi thăm khám gây ra do suy tim gợi ý áp lực thất trái gia tăng, thường thì trên 20-25 mmHg. Tuy nhiên, trong suy tim mãn tính, khi dẫn lưu bạch mạch gia tăng, rale ẩm cũng có thể không xuất hiện khi áp lực đổ đầy cao gần 30 mmHg. Tiếng tim T3 nghi ngờ tăng áp lực nhĩ trái trên bệnh nhân có dãn thất trái.
Thăm khám trên siêu âm tim
Theo sau thăm khám lâm sàng gợi ý suy chức năng thất, một thông tin từ siêu âm tim (FOCUS) nhìn chung cung cấp hầu hết các thông tin hữu ích trong một thời gian ngắn. Thông tin trọng điểm cần cho đánh giá ở cấp cứu và ICU là đánh giá tương đối kích thước các buồng tim và chức năng toàn bộ thất, xác định có hay không tràn dịch màng tim hiện diện, tình trạng thể tích dịch, các thông tin này sẽ xác lập được chẩn đoán và điều trị hay công việc kế tiếp nên phải làm gì?
Để đánh giá riêng biệt chức năng tâm thu và tâm trương hoặc khi có bất thường vận động vùng, suy chức năng van, tăng áp phổi, và các bệnh lý khác được nghi ngờ bởi bệnh cảnh lâm sàng hay siêu âm tim ban đầu, thì một siêu âm tim thực hiện bởi một chuyên gia là cần thiết. Việc điều chỉnh lại các giải thích là quan trọng. Thông số co rút và phân suất tống máu là các chỉ số nhạy cảm cho sự thay đổi tiền tải và hậu tải. Phân suất tống máu sẽ gia tăng khi giảm hậu tải (giảm huyết áp) và gia tăng hơn nữa khi truyền các catecholamine, do vậy một phân suất tống máu “bình thường” trên bệnh nhân đang truyền catecholamin thì có giá trị phân biệt thấp. Một thể tích cuối tâm trương lớn (ESV) khi hậu tải bình thường hay thấp cho thấy tình trạng giảm sức co bóp làm giảm chức năng bơm của thất. Một thể tích cuối tâm trương thấp (EDV) với một mức đổ đầy là bình thường hay cao chứng tỏ thất trái trở nên cứng (bao gồm cả sự đè ép bên ngoài) góp phần giảm chức năng bơm của thất. Do đó, đường kính cuối tâm trương và cuối tâm thu sẽ được phân biệt và giải thích dưới ánh sáng của thể tích và dòng chảy.
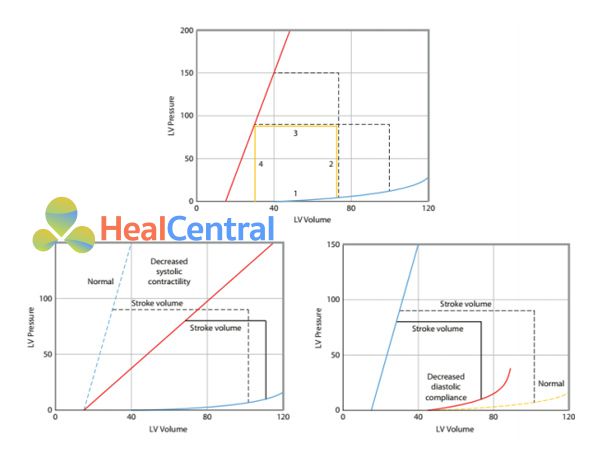
Hình 1. Mối liên quan áp lực – thể tích thất trái. A (hình bên trên), đường liên tục màu vàng thể hiện một chu chuyển tim đơn lẻ với vòng biểu diễn áp lực – thể tích. Suốt thời kỳ tâm trương, thất được làm đầy theo mối liên quan áp lực thể tích (1). Tại lúc bắt đầu thì tâm thu, thất trái gia tăng áp lực mà thể tích không thay đổi (2). Khi áp lực trong thất trái vượt qua áp lực trong động mạch chủ, van động mạch chủ mở, và khi thất trái tống máu đi (3) đến điểm áp lực – thể tích cuối tâm thu. Sau đó là giai đoạn thư giãn đồng thể tích (4). Tại mức áp suất hậu tải cao hơn, thất trái không thể tống máu đi ra xa hơn (đường ngắt khúc). Ngược lại, ở mức áp lực hậu tải thấp hơn, thất trái có thể tống ra nhiều hơn, ghi nhận các điểm cuối tâm thu này lại với nhau tạo thành một đường biểu diễn mối liên quan áp lực – thể tích cuối tâm thu (ESPVR hay Emax, đường dốc lên liên tục màu đỏ). Tăng đổ đầy tâm trương gây ra tăng thể tích nhát bóp do thể tích cuối tâm trương lớn nhưng kết thúc tại điểm thể tích cuối tâm thu như nhau; theo đó, sự tăng hậu tải sẽ gây giảm thể tích nhát bóp trừ khi tiền tải được bù trừ. B. Khi sức co bóp tâm thu giảm thì ESPVR giảm. Điều này gây giảm tống máu tâm thu làm cho thể tích nhát bóp giảm (đường ngắt khúc thể hiện chức năng tâm thu bình thường, đường liên tục là khi giảm sức co bóp). C. Khi compliance tâm trương gây cứng thất thì tâm trương, và thể tích nhát bóp giảm do thất suy giảm khả năng đổ đầy.
Siêu âm Doppler tim cho phép xác định độ chênh áp qua valve, mà nó gấp 4 lần bình phương tốc độ dòng chảy qua valve. Ví dụ, có thể ước tính áp lực động mạch phổi thông qua đo vận tốc dòng qua valve 3 lá sau đó nhân với CVP. Rối loạn chức năng valve cũng được nhận ra thông qua Doppler. Giới hạn chính của siêu âm tim qua thành ngực ở bệnh nhân hồi sức là bệnh nhân thường không được tối ưu tư thế tốt, và thường được thông khí áp lực dương, và có bệnh phổi vì thế phổi sẽ cản trở cửa sổ siêu âm tim, làm cho đánh giá chính xác chức năng và cấu trúc tim trở nên khó khăn. Siêu âm tim qua thực quản khắc phục được các vấn đề này và vì thế nó là công cụ rất hữu ích đánh giá chức năng tim ở bệnh nhân hồi sức.
Catheter tĩnh mạch trung tâm và tim phải
Trong quá trình diễn tiến của suy chức năng thất trái nặng hay trên nền diễn tiến của bệnh nhân hồi sức thì một rối loạn chức năng thất nhẹ xuất hiện cũng góp phần làm trầm trọng hơn bệnh lý hồi sức, một lượng giá chính xác hơn chức năng thất trái có thể được xác định bởi thăm khám lâm sàng là điều cần thiết. Các công cụ trong ICU cho phép lượng giá hàng loạt và điều chỉnh điều trị là catheter tĩnh mạch trung tâm, catheter động mạch phổi, hay sử dụng các công cụ liên quan như chỉ số pha loãng, đánh giá áp lực mạch, hay các nguyên tắc siêu âm Doppler.
Đáng giá siêu tim hàng loạt đôi khi có thể thích hợp. Catheter tĩnh mạch trung tâm với đầu catheter nằm gần nhĩ phải cho phép ước lượng áp lực đổ đầy thất phải và độ bão hòa tĩnh mạch trung tâm chính xác hơn, có thể hữu ích để đánh giá mức độ phân phối oxi đến mô có đủ không cũng như khả năng sử dụng oxi của mô, ước lượng được cung lượng tim thông qua công thức Fick. Catheter động mạch phổi có thể đánh giá cung lượng tim thông qua sử dụng biện pháp pha loãng nhiệt và có thể đo CVP, áp lực động mạch phổi (Ppa), và áp lực động mạch phổi bít, cung cấp đánh giá sinh lý một cách tổng quát hơn. Sử dụng không có chỉ định rõ ràng catheter động mạch phổi có thể có những tác dụng bất lợi và đôi khi gia tăng tử vong. Tuy nhiên, sử dụng catheter động mạch phổi trong bệnh nhân hồi sức rất nặng sẽ góp phần giảm tỷ lệ tử vong.
Giảm cung lượng tim gây ra do suy giảm chức năng tim hay do giảm hồi lưu tim mạch?
Cung lượng tim về cơ bản nó được kiểm soát bởi sự điều hòa của hồi lưu tĩnh mạch – tỷ lệ dòng máu trở về tim. Bình thường, tim sẽ bơm đi tất cả dòng máu đổ về nó, đáp ứng với sự thay đổi tĩnh mạch hồi lưu thông qua nguyên lý Frank-Starling – đó là đổ càng nhiều sẽ tống đi càng nhiều. Chỉ khi chức năng bơm của tim bị suy giảm làm tim không thể tạo ra cung lượng tim đủ. Những cơ chế đó sẽ được sáng tỏ bởi hoạt động qua lại nhau giữa chức năng bơm và hồi lưu tĩnh mạch.
Định nghĩa chức năng bơm của tim và mối liên quan của nó với hồi lưu tĩnh mạch
Đường cong chức năng bơm của toàn bộ tim được miêu tả như là một mối liên quan giữa cung lượng tim và lượng hồi lưu trong một phạm vi cho phép (hình 2A). Đôi khi mối liên quan này được gọi là đường cong chức năng Starling, thuật ngữ này được sử dụng về mặt lịch sử cho đường cong chức năng bơm với công co bóp là cung lượng tim. Mối liên hệ tuyến tính giữa cung lượng tim và Pra – áp lực nhĩ phải mô tả một việc quan trọng tăng Pra thì hiệu quả trong việc cải thiện cung lượng tim khi nó thấp hơn khi nó cao. Hầu hết các thầy thuốc đều biết rằng tăng sức co bóp cơ tim cải thiện chức năng bơm của tim bởi dịch chuyển đường cong chức năng bơm lên trên và sang trái với cùng một áp lực đổ đầy để tăng cung lượng tim. Một cái quan trọng tương đương là để nhận ra các bất thường trong đổ đầy tâm trương (ảnh hưởng bởi các yếu tố bên ngoài đè ép lên tim), hậu tải, chức năng van, và nhịp cũng như tần số tim có thể dịch chuyển đường cong này, và các yếu tố này trên một số bệnh nhân đặc biệt có thể trở nên quan trọng hơn so với sự thay đổi sức co bóp trong việc điều chỉnh cung lượng tim đối với bệnh nhân không phải bệnh mạch vành.
Suy chức năng tâm thu và tâm trương
Xem xét mối liên quan áp lực của thất trái được mô tả trong hình- 1A. Tất cả các điểm áp lực – thể tích cuối tâm thu tạo thành một đường, gọi là ESPVR. Tất cả các thể tích tống máu từ các thể tích cuối tâm trương khác nhau. ESPVR dịch chuyển xuống và sang phải khi sức co bóp giảm (hình – 1B), gây giảm thể tích nhát bóp tại bất kỳ mức hậu tải nào. Do bởi các đặc trưng này, ESPVR là một chỉ số tốt cho sức co bóp của thất độc lập với sự thay đổi tiền tải và hậu tải; bởi vì đường dốc này đạt được mức cực đại cuối thì tâm thu và có được đơn vị đo lường thông qua chỉ số elastance (E = ΔP/ΔV), nó được thể hiện thành ký hiệu Emax hay Ees. Thể tích nhát bóp cũng có thể suy giảm do suy giảm khả năng đổ đầy đơn giản như tình trạng giảm thể tích tuần hoàn (hình – 1A) hay do giảm compliance tâm trương (hình – 1C). Nguyên nhân gây giảm compliance tâm trương có thể do các nguyên nhân nội tại của thất (như thiếu máu cục bộ hay bệnh cơ tim hạn chế) hay do sự đè ép các cấu trúc bên ngoài (như chèn ép tim từ màng ngoài tim, viêm màng ngoài tim co thắt, hay sự gia tăng áp suất trong phổi, thành ngực, hoặc từ áp lực trong ổ bụng – hội chứng tăng áp lực ổ bụng).
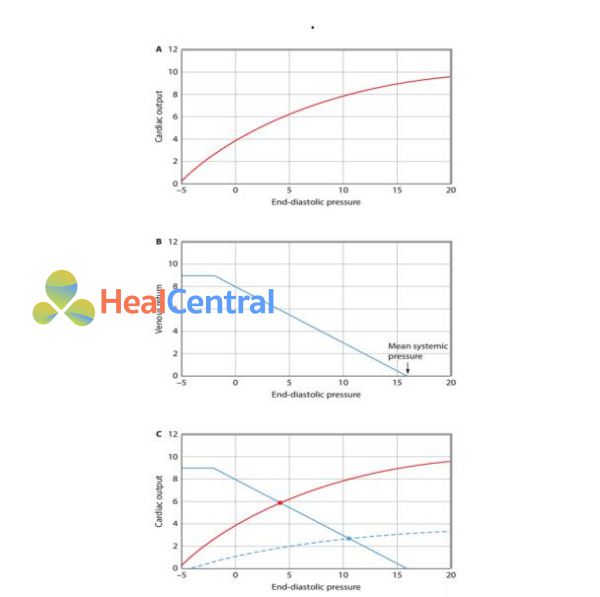
Hình 2. A. Chức năng bơm của tim có thể được định nghĩa bằng mối liên quan giưa lượng máu tống đi và đổ về. Cung lượng tim là lượng ra quan trọng nhất của toàn bộ chức năng tim, và áp lực nhĩ phải (Pra) là thứ dễ dàng đánh giá mức đổ về của tim. Đường cong chức năng tim liên quan với áp lực nhĩ phải (Pra) hay áp suất cuối tâm trương (EDP; trục hoành ) đến cung lượng tim (trục tung). Khi cuối tâm trương; tuy nhiên, ở mức áp suất cuối tâm trương cao hơn nhưng sự gia tăng cung lượng tim không cao hơn. B. Mối liên quan giữa EDP (Pra, trục hoành) và hồi lưu tĩnh mạch (trục tung). Khi EDP tương đương áp lực trung bình hệ thống (Pms), không có sự chênh lệch áp suất (Pms – Pra) để tạo ra áp lực đẩy đẩy máu về tim, do đó hồi lưu tĩnh mạch là bằng không. Khi EDP (Pra) giảm, chênh lệch áp lực xuất hiện sẽ tạo ra áp lực đẩy, hồi lưu tĩnh mạch tăng lên. Tại mức EDP rất thấp (Pra = 0 mmHg), các tĩnh mạch trung tâm bị xẹp xuống, vì thế giảm EDP hơn nữa cũng không tăng hồi lưu tĩnh mạch hơn nữa. C. Đường cong chức năng tim và đường hồi lưu tĩnh mạch được trình bày trong cùng 1 trục biểu diễn (đường liên tục). Tương tác giữa đường cong chức năng tim và hồi lưu tĩnh mạch tại điểm màu đỏ, nơi có EDP xấp xỉ gần 5 mmHg và cung lượng tim gần 5 L/phút. Tại điểm tương tác màu xanh, chức năng tim suy giảm, cung lượng tim (3L/phút) khi EDP cao hơn (Pra = 10 mmHg).
Đặc tính của đường ESPVR còn cho thấy tăng hậu tải cũng giảm thể tích nhát bóp (hình – 1A). Tương quan áp lực – thể tích của chức năng thất có liên quan đến đường cong chức năng bơm (hình – 3). Thể tích nhát bóp (hình – 3, trên) nhân với tần số tim sẽ cho ra cung lượng tim (hình – 3, dưới). Theo đó, tăng sức co bóp thất tạo ra sự dịch chuyển đường cong chức năng bơm dịch chuyển lên trên và sang trái. Sự gia tăng sức co bóp từ một ESAPVR bình thường không làm cho thể tích cuối tâm thu giảm đi nhiều hơn, vì thế không cải thiện được chức năng bơm của tim là bao (hình – 4). Điều này giải thích tại sao khi tăng sức co bóp cải thiện không nhiều cung lượng tim ở người bình thường. Ngược lại, khi sức co bóp của thất bắt đầu suy giảm, đường ESPVR hạ xuống, thì tăng sức co bóp cải thiện rất đáng kể sự giảm ESV (thể tích cuối tâm thu thất) để cải thiện chức năng bơm của tim (hình – 4), vì thế giải thích tại sao các thuốc có hoạt tính tăng co bóp – inotrope dương có tác dụng điều trị trong giai đoạn cấp của bệnh cơ tim dãn nỡ. Giảm áp lực hậu tải sẽ giảm được ESV, do đó thể tích nhát bóp và cung lượng tim cũng gia tăng, khi tất cả điều (khác) không thay đổi. Vì vậy, giảm hậu tải cũng cải thiện chức năng bơm của thất bằng với đường cong chức năng thất trái dịch chuyển lên trên và sang trái. Tương tự hiệu quả của sự thay đổi sức co bóp, một trái tim khỏe mạnh với độ dốc ESPVR bình thường, không cải thiện thể tích nhát bóp khi giảm hậu tải do không làm giảm hơn ESV (hình – 5). Tuy nhiên, ở bệnh nhân mà sức co bóp bị suy giảm, đường ESPVR hạ xuống, một sự giảm nhẹ áp mức hậu tải cũng tạo ra sự thay đổi lớn thể tích tống máu và ESV nhỏ hơn, đủ để tăng cung lượng tim với cùng mức áp lực đổ đầy thất như nhau (hình – 5). Do đó, ở bệnh nhân bị suy giảm chức năng tâm thu, giảm mức hậu tải có ý nghĩa rất hiệu quả trong việc cải thiện chức năng bơm của thất.
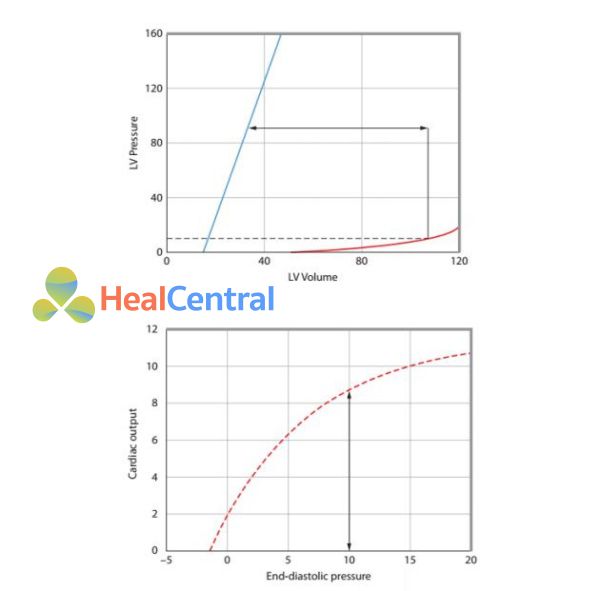
Hình 3. Đường cong chức năng tim (hình dưới) có liên quan đến đường biểu diễn áp lực và thể tích thất trái (hình trên). Hình trên. Thể tích nhát bóp (mũi tên 2 đầu) là sự khác biệt giữa thể tích cuối tâm thu (ESV) và thể tích cuối tâm trương (EDV). Thể tích cuối tâm trương ở mức huyết áp cuối tâm trương (EDP = 10 mmHg) được biểu diễn trên đường liên quan áp lực – thể tích (đường màu đỏ); ESV được xác định bởi áp lực cuối tâm thu (ESP) và mối liên quan áp lực – thể tích cuối tâm thu (ESPVR hay Emax). Do đó, với bất kỳ EDP, cung lượng tim có thể được tính toán nếu biết tần số tim. Hình dưới. Một sự tăng EDP tăng EDV và cung lượng tim. Sự gia tăng EDP từ 5mmHg đến 10mmHg, tăng sức co bóp gây tăng thể tích nhát bóp bởi đường ESPVR dịch chuyển sang trái.
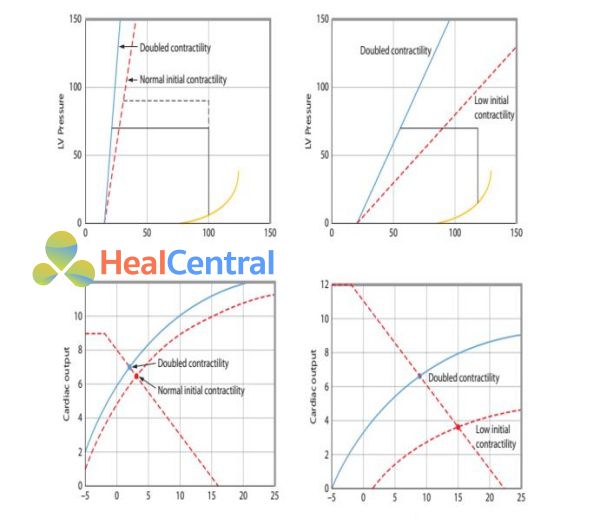
Hình 4. Hai hình dưới trình bày đường cong chức năng tim tương ứng với tương quan áp lực – thể tích trong hình trên. Các hình bên trái cho thấy hiệu quả của sức co bóp trên trái tim bình thường, việc tăng sức co bóp hơn không cải thiện nhiều chức năng tim (đường liên tục và ngắt khúc ở hình dưới bên trái cũng tương tự như vậy). Tăng hoạt động của trái tim bình thường bằng các inotrope dương tính không hiệu quả, mặc dù các thuốc co mạch tác động lên tuần hoàn tĩnh mạch có thể tăng mức hồi lưu tĩnh mạch không điều chỉnh sinh bệnh học nền. Ngược lại, các hình bên phải cho thấy khi sức co bóp của tim giảm, sau đó các thuốc tăng co bóp cơ tim cải thiện chức năng tim (từ đường cong ngắt khúc dịch chuyển sang đường cong liên tục hình góc dưới bên phải). Với cùng mức hồi lưu tĩnh mạch (điểm giao màu đỏ), cung lượng tim tăng mức ở mức áp suất cuối tâm trương thấp hơn (điểm giao màu xanh).
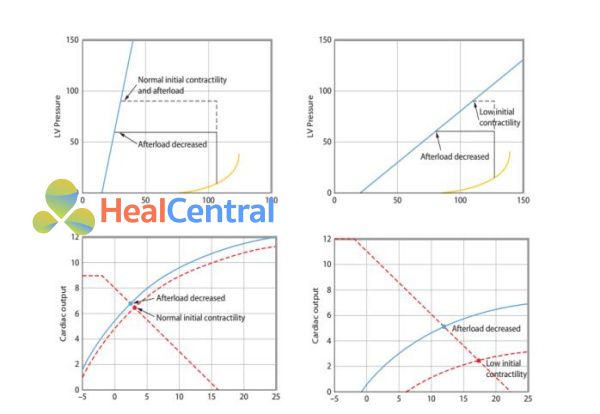
Hình 5. Hai hình dưới thể hiện chức năng tim tương ứng với mối liên quan áp lực – thể tích trong hai hình trên. Các hình bên trái cho thấy với sức co bóp ban đầu, việc giảm mức hậu tải không cải thiện cung lượng tim hay chức năng tim (đường cong chức năng tim ngắt khúc và liên tục ở hình góc dưới bên trái cũng miêu tả tác động tương tự) và chỉ có đáp ứng gây tụt huyết áp. Ngược lại, các hình bên phải cho thấy với sức co bóp tim ban đầu đã giảm, việc giảm mức hậu tải sẽ cải thiện chức năng tim. Cùng với một mức hồi lưu tĩnh mạch, cung lượng tim tăng nhiều hơn vớ mức áp lực cuối tâm trương thất trái thấp hơn.
Sự cứng lên của thất – đường liên hệ áp lực – thể tích tâm trương di lệch lên trên và sang trái- làm giảm thể tích nhát bóp do giảm thể tích cuối tâm trương – EDV trong cùng một mức áp lực đổ đầy (hình – 6). Do vậy, khi thất trái cứng cũng dẫn đến đường cong chức năng tim di lệch sang phải và hạ xuống. Điều này có thể bị giải thích sai lầm là do suy chức năng tâm thu khi sự suy giảm đường cong này hoàn toàn do thất trái trở nên cứng.
Sự thay đổi nhịp tim cũng gây dịch chuyển đường cong chức năng tim. Tuy nhiên, hiệu quả này nhìn chung là nhỏ nhoi, bởi vì khi nhịp tim gia tăng, thể tích nhát bóp giảm bởi thời gian đổ đầy thất trong thì tâm trương bị rút ngắn lại. Do với một khoảng rộng giới hạn, nhịp tim ít ảnh hưởng đến cung lượng tim. Ở mức nhịp tim vượt mức 150 lần/phút thì mức đổ đầy tâm trương suy giảm rõ rệt và sẽ gây giảm cung lượng tim khi nhịp tim nhanh hơn nữa. Khi nhịp tim quá chậm (< 40-50) cũng gây giảm cung lượng tim bởi vì thể tích tâm trương thất được làm đầy mức tối đa trước khi kết thúc tâm trương vì thế kéo dài tâm trương hơn nữa sẽ không cải thiện được cung lượng tim.
Kiểm soát hồi lưu tĩnh mạch bởi hệ thống mạch máu
Chức năng tim liên hệ mật thiết với hồi lưu tĩnh mạch, và có nhiều bệnh nhân có cung lượng tim thấp được cho là do suy chức năng tim lại có bất thường ở các yếu tố của áp lực đẩy hồi lưu tĩnh mạch. Pra và cung lượng tim xác định chức năng tim và cũng xác định mối hồi lưu tĩnh mạch. Hình – 2B cho thấy khi Pra giảm, hồi lưu tĩnh mạch tăng, bởi vì áp lực đẩy máu trở về tim, áp lực trung bình hệ thống – Pms trừ cho Pra, tăng. Các yếu tố xác định mức hồi lưu tĩnh mạch là Pms, Pra, và kháng trở hồi lưu tĩnh mạch ( RVR ).
Hồi lưu tĩnh mạch (VR) = Pms – Pra/PVR.
Ở trạng thái ổn định, đường cong chức năng tim và hồi lưu tĩnh mạch là bộ đôi cần thiết bởi vì dòng máu đi về tim phải tương đương dòng máu đi ra khỏi tim trái. Vì thế có một điểm mở của tim không xác định bởi đường cong chức năng tim hay bởi đường hồi lưu tĩnh mạch mà là bởi sự tương tác của hai đường biểu diễn này (hình – 2C). Theo đó, bệnh nhân với suy chức năng tim mạch có bất thường tần số tim, Pra, áp lực động mạch chủ, và cung lượng tim có thể có thể do suy chức năng bơm hay do bất cứ yếu tố nào trên hay do bất thường các yếu tố tác động đến hồi lưu tĩnh mạch. Đi theo sau các đề cập trên, mỗi bệnh nhân có nghi ngờ bất thường chức năng tim mạch, nên được xem xét kỹ chức năng tim và các bất thường hồi lưu tĩnh mạch và cố gắng hiểu rõ bất thường đó. Trên người khỏe mạnh, cung lượng tim được kiểm soát bởi các yếu tố cơ học của hệ thống mạch máu và được điều chỉnh bởi các yếu tố thần kinh thể dịch; khi cung lượng tim và huyết áp giảm, các áp cảm thụ quan hoạt động để tăng dòng chảy bằng cách gia tăng Pms, trương lực thần kinh giao cảm, và lượng thể dịch catecholamine phóng thích ra. Các yếu tố quan trọng của áp lực đẩy hồi lưu tĩnh mạch là bằng chứng trong quá lúc vận động hay thậm chí trong lúc đứng. Không có sự gia tăng trương lực tĩnh mạch (có thể xuất hiện trong các trường hợp tổn thương tủy sống) hay tăng hoạt động co cơ đè ép lên van một chiều, cung lượng tim và sau đó là huyết áp sẽ giảm khi thay đổi tư thế từ nằm ngữa sang tư thế đứng. Như là một mở rộng của trạng thái sinh lý bình thường, ở bệnh nhân hồi sức không có tiền sử bất thường chức năng tim mạch trước đó, yếu tố giới hạn cung lượng tim thường là các yếu tố giới hạn hồi lưu tĩnh mạch. Chỉ với bệnh nhân có suy chức năng thất thì cung lượng tim bị hạn chế bởi giảm chức năng bơm. Kiến thức này tránh điều chỉnh không đúng chẩn đoán cũng như điều trị. Ví dụ, các thuốc inotrope dương tính (dopamin và epinephrine) gây tăng cung lượng tim thậm chí khi bệnh nhân co chức năng tim bình thường (dù cung lượng tim tăng trong trường hợp này là không đáng kể) bởi gia tăng hồi lưu tĩnh mạch do tăng Pms và giảm RVR (bởi tái phân phối dòng máu tới các giường mạch máu với thời gian vượt qua ngắn). Sự cải thiện chức năng mạch thường góp phần cải thiện cải thiện chức tim. Nhưng với sự giải thích này đôi khi trong thực hành lâm sàng làm cho việc điều chỉnh các yếu tố suy giảm hồi lưu tĩnh mạch bị trì hoãn, ví dụ, như trong mất thể tích huyết tương, các thuốc co mạch không thể thúc đẩy chức năng thất hơn khi thất bị “trống”.
Tóm lại, để đánh giá một các tổng quát tình trạng suy chức năng tim mạch của bệnh nhân hồi sức chúng ta nên biết cung lượng tim và áp lực đổ đầy thất phụ thuộc nhiều vào các yếu tố ảnh hưởng lên áp lực đẩy hồi lưu tĩnh mạch lên chức năng tim. Hầu hết bệnh nhân hồi sức không có tiền căn bệnh tim có bất thường hồi lưu tĩnh mạch nhiều hơn bất thường chức năng tim mạch. Theo đó, cung lượng tim bị giới hạn do chức năng tim ở bệnh nhân có suy chức năng thất, và đường cong chức năng bơm của thất không chỉ phụ thuộc vào sức co bóp mà còn phụ thuộc vào mối liên quan áp lực – thể tích tâm trương, hậu tải, chức năng van, và tần số tim.
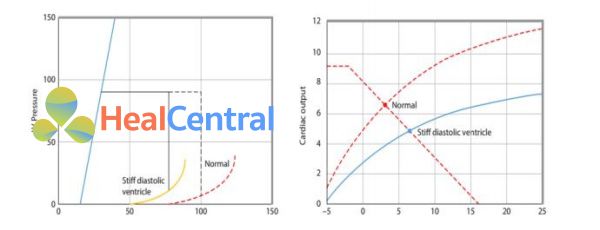
Hình 6. Hình bên phải mô tả đường chức năng tim tương ứng với mối liên quan áp lực – thể tích được thể hiện hình bên trái. Gia tăng độ cứng của thất gây giảm thể tích cuối tâm trương (EDV) và thể tích nhát bóp ở cùng mức áp suất cuối tâm trương, áp suất cuối tâm thu, và ESPVR, vì thế gia tăng độ cứng của thất gây dịch chuyển đường cong chức năng tim sang phải và hạ xuống.
Cơ chế và điều trị của suy chức năng thất trái
Trong phần này thảo luận các dạng suy thất trái cấp và mạn tính cũng như các nguyên lý điều trị cho mỗi dạng.
Giảm chức năng thất trái do giảm sức co bóp
Các nguyên nhân mãn tính
Bệnh cơ tim dãn nở – DCM là nguyên nhân phổ biến nhất của suy giảm chức năng co bóp của thất trái. Bệnh cơ tim dãn nở thường là tự phát với các yếu tố góp phần là nhiễm virus, miễn dịch, và các yếu tố gen. DCM cũng có thể liên quan đến bệnh mạch vành, các biến cố thiếu máu cục bộ trước đó và quá trình tái cấu trúc, chết theo chương trình của tế bào cơ tim dẫn đến tình trạng dãn nở, và giảm chức năng thất trái. Bệnh cơ tim do rượu là một nguyên nhân quan trọng gây dãn thất trái mãn tính và cần được chú ý ở bệnh nhân hồi sức. Đặc biệt ở bệnh nhân trẻ tuổi, bệnh cơ tim do viêm (viêm cơ tim), thường là virus, cũng là một nguyên nhân quan trọng dẫn đến bệnh cơ tim dãn khi nó chiếm 10% nguyên nhân trên tổng số ca DCM. Yếu tố gia đình cũng rất đáng chú ý, gần 25% DCM có yếu tố gen góp phần. Các nguyên nhân hiếm hơn như bệnh rối loạn dữ trữ glycogen có thể tìm thấy ở bệnh nhân trẻ tuổi. Nhóm đa yếu tố, đôi khi vẫn có thể gặp (bảng – 1).
| Bảng – 1: Các nguyên nhân mãn tính gây giảm sức co bóp cơ tim (Bệnh cơ tim dãn nở) |
| – Bệnh mạch vành. – Tự phát. – Do viêm nhiễm (virus, bệnh Chagas….). – Do rượu. – Bệnh nhân HIV. – Bệnh cơ tim chu sinh. – Nhiễm urê máu. – Bệnh tiểu đường. – Do thiếu hụt dinh dưỡng (thiếu Vitamine B1, thiếu hụt selenium..). – Các rối loạn chuyển hóa (Bệnh Fabry, Bệnh Gaucher..). – Nhiễm độc (Adriamycin, Cobalt…). |
Các tác động đa yếu tố, các nguyên nhân khác của cơ tim dãn nở dẫn đến giảm sức co bóp của thất theo một số con đường khác nhau. Mất cơ tim do sự thoái hóa các cấu trúc collagen bởi tiêu hủy các protein chất nền và được thay thế bằng các sợi fibrine mô liên kết dẫn đến tái cấu trúc cơ tim và giảm sức co bóp. Sự gia tăng trong tuần hoàn các chất renin, angiotensine II, endothelin, và norepinephrine thúc đẩy cơ tim phì đại, chết theo chương trình, xơ hóa cơ tim, và phì đại tế bào mạch máu. Norepinephrine được dữ trữ trong tế bào cơ tim bị thiếu hụt và các receptor β cũng bị giảm ở tế bào cơ tim DCM. Những thay đổi sinh hóa này có thể góp phần làm giảm sức co bóp bao gồm do giảm hiệu quả của các bơm canxi trong hệ thống nội bào tương tế bào cơ tim, giảm hoạt động các actin – myosin adenosine triphosphatase, và thay đổi vị trí các isoenzyme của các sợi myosine.
Các nguyên nhân cấp tính
Trong ICU, các nguyên nhân cấp tính của giảm sức co bóp thất là rất quan trọng bởi vì các nguyên nhân cấp này đa phần có thể đảo ngược (bảng – 2). Các nguyên nhân cấp tính gây suy giảm chức năng co bóp thất trái bao gồm thiếu máu cục bộ cơ tim, nhiễm độc ngoại sinh như rượu và thuốc, và các đáp ứng viêm bên trong cơ tim sau hiện tượng thiếu máu cục bộ – tái tưới máu hay do các hóa chất trung gian gây viêm của nhiễm trùng máu hay đáp ứng viêm hệ thống. Ngoài ra giảm oxi máu, toan hô hấp, toan chuyển hóa, giảm canxi ion hóa, hạ hay tăng thân nhiệt có thể góp phần.
Thiếu máu cục bộ cơ tim:
Thiếu máu cục bộ cơ tim thoáng qua hay gặp ở bệnh nhân hồi sức. Khởi phát thiếu máu cục bộ cơ tim do nhu cầu tiêu thụ oxi cơ tim vượt quá khả năng chiết xuất oxi cơ tim từ nguồn cung cấp (lưu lượng dòng máu mạch vành nhân với nồng độ oxi trong máu động mạch). Nhu cầu oxi cơ tim tăng khi tăng tần số tim, sức co bóp, hậu tải, tiền tải, và nhu cầu chuyển hóa nền của cơ tim (khi tăng trương lực giao cảm hay nồng độ các catecholamine trong máu). Nhiều bệnh lý nền thường gặp trên bệnh nhân hồi sức và các biện pháp điều trị, bao gồm truyền dịch và thuốc tăng co bóp hay các thuốc co mạch, góp phần gây tăng nhu cầu tiêu thụ oxi cơ tim. Bởi vì tỷ lệ mắc bệnh mạch vành trên nhóm dân số lớn tuổi cao, thiếu máu cục bộ cơ tim trong ICU thường gặp với tình trạng bất thường vận động vùng.
Tác dụng phụ của các thuốc thường dùng:
Các nhiễm độc ngoại sinh có thể gây suy giảm cấp tính chức năng co bóp của thất. Ethanol là chất thường gặp gây giảm sức co bóp cơ tim. Thuốc thường dùng trong ICU gây giảm nhiều sức co bóp cơ tim là các thuốc ức chế β, ức chế kênh canxi, và các thuốc chống rối loạn nhịp như disopyramide hay procainamide. Tiếp cận điều trị các thuốc này sẽ có những biện pháp đặc biệt tương ứng với từng loại thuốc, trong khi truyền dung dịch lipid sẽ giúp tái phân phối và điều trị độc tính ngay lập tức các thuốc hòa tan trong lipid.
Đáp ứng với quá trình viêm:
Đáp ứng viêm trong tim có thể được khởi phát bởi một lượng lớn các phân tử nội sinh và ngoại sinh. Ví dụ, nội độc tố vi khuẩn hay các phân tử độc tố gây do quá trình tổn thương sinh ra phóng thích trong quá trình thiếu máu – tái tưới máu (các proteiin shock nhiệt, S100A8/A9, HMGB1) sẽ gắn lên các thụ thể Toll-like. Một khi được khởi kích, các thụ thể Toll-like sẽ gửi tín hiệu thông qua NF-Κb và các con đường khác để tăng sản xuất các cytokine gây viêm, các phân tử kết dính bề mặt tế bào, các protein gắn kênh canxi như S100A8/A8, các phân tử oxi hóa, và nitric oxide; tất cả góp phần làm cho giảm sức co bóp cơ tim. Hoạt hóa nội mạc mạch vành, tổn thương, và suy chức năng cũng góp phần, do gây ra suy giảm khả năng điều hòa lưu lượng vi tuần hoàn mạch vành, suy giảm khả năng chiết tách oxi của tế bào cơ tim, góp phần gây phù tế bào. Do đó, nhiều con đường đáp ứng viêm bên trong cơ tim có thể góp phần gây suy chức năng cơ tim sau hiện tương thiếu máu – tái tưới máu cơ tim hay trong quá trình đáp ứng viêm hệ thống và nhiễm khuẩn huyết. Suy chức năng cơ tim do nhiễm khuẩn máu bao gồm suy chức năng tâm thu và chức năng tâm trương, có liên quan tới tình trạng tăng các men CK hay troponin, thúc đẩy kết cục xấu của bệnh nhân nhiễm khuẩn máu. Suy chức năng cơ tim còn xuất hiện trong quá trình đáp ứng viêm không do nhiễm trùng và shock phản vệ. Tăng thân nhiệt hay hạ thân nhiệt có thể giảm sức co bóp cơ tim và góp phần suy giảm chức năng thất trái được quan sát thất trên bệnh nhân nhiễm khuẩn huyết và những bệnh lý hồi sức khác liên quan đến những bất thường của nhiệt độ cơ thể.
Cơ tim do thiếu oxi:
Không có bệnh lý mạch vành, bệnh nhân nhiễm khuẩn máu cũng có thể gây thiếu oxi toàn bộ thất dù không đồng nhất với bằng chứng gia tăng CK-MB và mức troponin. Cơ tim ít tiêu thụ được acid lactic và có thể sản xuất acid lactic. Nếu như mức phân phối oxi đến mô cơ tim không đáp ứng với nhu cầu không được điều chỉnh nhanh chóng, thì tim có thể rơi vào vòng feedback dương của việc giảm sức co bóp, giảm cung lượng tim và tưới máu mạch vành, và, giảm sức co bóp hơn nữa thúc đẩy ngưng tim. Trên thực nghiệm ở chó, vòng xoắn bệnh lý này xuất hiện khi mức bão hòa oxi máu động mạch giảm dưới 75% (áp suất riêng phần oxi = 40 mmHg) khi nồng độ hemoglobine là 14g/dl. Theo đó, điều trị tích cực để ngăn ngừa mức giảm oxi máu này giữ mức bão hòa oxi trên 85% đến 90% là cần thiết; duy trì mức dung tích hồng cầu thích hợp trên bệnh nhân hồi sức có tình trạng giảm oxi mô với những yếu tố nguy cơ tim mạch hiện có cũng là một phần điều trị này.
Cơ tim trong toan máu:
Toan hô hấp gây toan hóa nội bào cơ tim, và tình trạng toan hóa nội bào này gây giảm hiệu quả của canxi nội bào tương lên sức co rút các protein cơ làm cho sức co bóp cơ tim bị suy giảm. Trên bệnh nhân hồi sức, toan hô hấp có thể góp phần suy chức năng co bóp và giảm cung lượng tim ở mức áp suất riêng phần CO2 (PaCO2) = 60 mmHg và chắc chắn là có ở mức PaCO2 = 90 mmHg. Điều này cần được xem xét đặc biệt quan trọng trên nhóm bệnh nhân áp dụng chiến lược thông khí bảo vệ phổi (trong đó chấp nhận tăng CO2 máu cho phép) để giảm tổn thương phổi liên quan đến thở máy.
| Bảng – 2: Các nguyên nhân có thể đảo ngược góp phần gây giảm sức co bóp |
| – Thiếu máu cục bộ. – Giảm oxi mô. – Toan hô hấp. – Toan chuyển hóa. – Giảm calci máu. – Giảm phosphate máu. – Các bất thường của các điện giải khác ( Mg, Kali..). – Các chất ngoại sinh (alcohol; ức chế β; ức chế canxi; các thuốc chống rối loạn nhịp). – Các chất nội sinh (endotoxin, histamin, yếu tố hoại tử mô….) – Tăng hay hạ thân nhiệt. |
Toan chuyển hóa cũng góp phần làm giảm sức co bóp thất trái, nhưng ảnh hưởng của nó thì ít đặc trưng hơn. Khí máu động mạch nhận ra toan chuyển hóa trong khoang ngoại bào. Trong khoang nội bào bị ảnh hưởng bởi các anion của acid chuyển hóa thấm vào trong tế bào. Các acid hữu cơ thường gặp như acid lactic và ketoacid mà các anion của nó không dễ thấm qua màng tế bào, vì thế toan chuyển hóa mức độ nặng có thể không liên quan tới toan hóa nội bào có thể không gây ra suy giảm sức co bóp nhiều. Ví dụ, toan acid lactic có mức PaCO2 bình thường bắt đầu gây ức chế co bóp với pH 7.1 – 7.2, nhưng mức pH 7.0 thì sự ức chế co bóp vẫn không tăng lên bao nhiêu.
Giảm nồng độ canxi ion hóa máu:
Trong suốt quá trình shock nhiễm khuẩn và ở bệnh nhân hồi sức từ những nguyên nhân khác, nồng độ canxi ion hóa thường thấp. Tình trạng giảm cấp tính hơn có thể gây giảm sức co bóp thất trái. Giảm nồng độ ion canxi ngoại bào gây giảm dòng canxi trong thì tâm thu và giảm sức co bóp. Sau khi truyền máu dữ trữ với chất chống đông citrate, nồng độ canxi trong huyết thanh có thể giảm đi trầm trọng do canxi bị gắn kết với citrate. Trong lúc shock hay các bệnh lý khác, acid lactic, giống như acid citric, cũng gắn kết với ion canxi. Truyền bicarbonate có thể làm cho giảm nồng độ canxi nhanh hơn và gây giảm sức co bóp cơ tim. Bên cạnh giảm nồng độ ion canxi, các bất thường điện giải khác, bao gồm giảm phosphate máu, giảm magne máu, và giảm, tăng kali máu, cũng có thể góp phần giảm sức co bóp, và quan trọng hơn là rối loạn nhịp.
Điều trị giảm sức co bóp thất trái ở bệnh nhân hồi sức.
Nhận diện và điều chỉnh các nguyên nhân cấp tính có thể đảo ngược lại được.
Nhận diện ra các yếu tố, các nguyên nhân có thể phục hồi gây ra suy giảm chức năng co bóp cơ tim là quan trọng bởi vì một nguyên nhân thường không đủ sức gây ra tình trạng suy chức năng tâm thu, nhưng khi chúng phối hợp nhau lại gây ra tình trạng suy tim nặng nề trên bệnh nhân hồi sức. Ví dụ, nếu thiếu máu cục bộ cơ tim hay giảm oxi máu hiện diện, điều trị tích cực để điều chỉnh các yếu tố này. Ở bệnh nhân bệnh mạch vành cấp, điều trị chuẩn bao gồm heparin, kháng kết tập tiểu cầu, ức chế β, và dãn mạch vành bằng các thuốc nitrate. Can thiệp mạch vành qua da cấp cứu (PCI) để tái tưới máu nhanh nhất có thể, hoặc nếu không thể thì tái tưới máu bằng thuốc tiêu sợi huyết, làm giảm tỷ lệ mắc suy tim sung huyết cải thiện kết cuộc. Hạn chế tổn thương cơ tim do đáp ứng viêm hệ thống bằng cách điều trị tích cực sớm thiếu máu cục bộ cơ tim, điều trị tích cực và thích hợp nhiễm khuẩn máu và các bệnh lý gây đáp ứng viêm hệ thống. Điều trị chuyên biệt với các thuốc chống viêm đã không cho thấy bất kỳ một cải thiện nào trên chức năng thất. Điều chỉnh tình trạng giảm oxi máu và thiếu máu có thể nâng cao chức năng thất. Cố gắng giảm nhẹ các yếu tố làm tăng nhu cầu tiêu thụ oxi cơ tim. Do đó, khi ức chế β là không thể sử dụng, chọn lựa các thuốc có tác dụng inotrope thấp nhất và các thuốc co mạch mức thấp nhất đạt được mục tiêu tối ưu nhằm góp phần giảm nhu cầu tiêu thụ oxi cơ tim. Tương tự, giảm đau làm giảm nhịp nhanh liên quan đến đau và tăng trương lực giao cảm.
Trên bệnh nhân thở máy có suy chức năng thất, điều chỉnh giảm toan hô hấp nên được cân nhắc; nên chú ý; khi cung lượng tim thấp PaCO2 của mô – trong máu tĩnh mạch trộn cao hơn PaCO2 máu động mạch. Nhìn chung, toan chuyển hóa sẽ được điều trị thông qua điều trị nguyên nhân. Các biện pháp kiềm hóa trên toan chuyển hóa có tăng anion gap sẽ không có hiệu quả và có thể nguy hiểm thậm chí có mức pH thấp 7.0 với một số lý do. Truyền Bicarbonate làm gia tăng PaCO2 do tác động theo phương trình hóa học 2 chiều HCO3 – , H2O và CO2 trừ khi một tình trạng tăng thông khí được bảo đảm. Đặc biệt trong khi truyền nhanh, tăng nhanh rất cao cục bộ PaCO2 máu đủ để làm cho toan hóa nội bào cơ tim trở nên rất dữ dội, dẫn đến ức chế sức co bóp cơ tim. Điều trị với Bicarbonate có thể gây gia tăng sản xuất acid lactic bởi vì tăng bicarbonate làm hạn chế tốc độ glucolysis. Truyền bicarbonate còn làm giảm nồng độ canxi ion hóa, từ đó làm giảm dòng ion canxi trong nội bào tương cơ tim, làm giảm sức co bóp cơ tim.
Giảm sức co bóp cơ tim gây ra giảm ion canxi hóa máu có thể được điều chỉnh bằng calci truyền tĩnh mạch. Sau khi truyền sắp xỉ 6 đơn vị máu, ion hóa canxi nên được kiểm tra lại và điều chỉnh, nếu cần thiết. Gỉam phosphate máu, giảm magne máu, giảm hay tăng kali máu, và những rối loạn chuyển hóa khác cũng nên được điều chỉnh vì chúng có thể dẫn đến thay đổi trực tiếp hay gián tiếp chức năng tim mạch.
Điều trị tình trạng suy sụp chức năng tim.
Có một số biện pháp đảo ngược các yếu tố cấp tính góp phần làm suy giảm sức co bóp của thất trái, các điều trị chuẩn cho suy chức năng co bóp thất trái bao gồm tối ưu hóa áp lực đổ đầy thất, giảm hậu tải khi huyết áp động mạch đầy đủ, và tăng sức co bóp với các thuốc có hoạt tính inotrope dương. Các biện pháp này sẽ được thảo luận chi tiết ở phần dưới. Thông khí cơ học áp lực dương có thể cải thiện được tình trạng oxi hóa máu, giảm khó thở, và giảm được mức hậu tải cho thất trái. Điều này có thể áp dụng cho thông khí áp lực dương không xâm nhập qua mask (CPAP, BiPAP) hoặc sau đó là xem xét đặt nội khí quản, sử dụng các mode thở truyền thống. Khi việc sử dụng các thuốc inotrope và dãn mạch không thể cải thiện huyết động hơn, có thể sử dụng tạm thời bóng nội động mạch chủ đối xung, dụng cụ hỗ trợ thất trái, hay ECMO là thích hợp khi mà tổn thương cơ tim có cơ hội hồi phục hay là biện pháp bắt cầu cho phẫu thuật sữa chữa bất thường cấu trúc giải phẫu. Biện pháp tái đồng bộ cơ tim thông qua tạo nhịp 2 buồng thất. Cuối cùng là, ghép tim có thể cần thiết. Ghép tế bào gốc là một hướng tiếp cận hứa hẹn sữa chữa những bệnh lý của cơ tim.
| Bảng – 3: Tác động của các thuốc giãn mạch trực tiếp | |||||||
| Tên thuốc | Đường dùng | Liều | Bắt đầu tác dụng | Thời gian tác dụng | Động mạch lớn | Tiểu động mạch | Tĩnh mạch |
| Sodium Nitroprusside | Tĩnh mạch | 25 – 400 mcg/phút | Tức thì | + | +++ | +++ | |
| Nitroglycerine | Tĩnh mạch | 10-20 mcg/phút | Tức thì | ++ | + | +++ | |
| Isosorbid dinitrate | Uống | 20 – 60 mg | 30 phút | 4-6 giờ | ++ | + | +++ |
| Hydralazine | Uống | 50 – 100 mg | 30 phút | 6-12 giờ | 0 | +++ | +/- |
| Hydralazin | Tĩnh mạch | 5 – 40 mg | 15 phút | 4-8 giờ | 0 | +++ | +/- |
| Nifedipine | Uống/ ngậm dưới lưỡi | 10-20 mg | 15 – 20 phút | 2- 4 giờ | ++ | +++ | +/- |
| Minoxidil | Uống | 10 -30 mg | 30 phút | 8- 12 giờ | 00 | +++ | 0 |
Đường cong chức năng tim mô tả cơ chế Frank- Starling, tăng áp lực đổ đầy thất sẽ tăng phân suất tống máu ngay khi chức năng co bóp giảm. Hạn chế gia tăng áp lực đổ đầy là cần thiết khi bệnh nhân có tình trạng phù phổi. Dịch phù phổi sẽ đi vào mô kẽ phổi theo phương trình Starling. Tại mức áp suất keo là bình thường (phần lớn do albumine tạo ra) và tính thấm của mạch phổi bình thường, phù phổi xuất hiện khi mức áp lực động mạch phổi bít ít nhất là 20 – 25 mmHg. Sự giảm áp lực keo do giảm albumine máu hay có tình trạng tăng tính thấm thành mạch, thì phù phổi có thể xuất hiện ở mức Ppw thấp hơn; trong hội chứng nguy ngập hô hấp cấp (ARDS) hay viêm phổi, phù phổi có thể xuất hiện với mức Ppw rất thấp. Cần nhớ trong đầu, mức Ppw thích hợp là mức Ppw có cung lượng tim cao nhất nhưng không gây ra phù phổi. Nhưng hầu hết thì, mức Ppw cần được điều chỉnh bằng cách giảm tiền tải thông qua sử dụng lợi tiểu và các thuốc dãn mạch trong hầu hết các trường hợp (bảng – 3). Tuy nhiên, khi phù phổi không ảnh hưởng tới mức oxi hóa máu, cần xem xét tăng cung lượng tim thông qua việc truyền dịch thích hợp.
Gia tăng độ cứng của thất (suy chức năng tâm trương)
Trong trái tim bình thường hay tim với suy chức năng thất, gia tăng tiền tải là một cơ chế quan trọng để tăng cung lượng tim. Đối với tim có chức năng bình thường, áp lực đổ đầy thất trái khoảng 0 – 10 mmHg đủ tạo ra một cung lượng tim bình thường. Đối với tim có suy giảm chức năng co bóp, áp lực đổ đầy luôn luôn đòi hỏi mức cao hơn để tạo ra một cung lượng tim đầy đủ. Do đó, không có mức đổ đầy lý tưởng nào. Chức năng thất trái có thể do tình trạng tăng áp lực đổ đầy thất trái – dịch chuyển đường cong áp lực – thể tích cuối tâm trương lên trên và sang trái (hình – 6. Tình trạng đó cũng là một vấn đề quan trọng không kém với sự giảm sức co bóp tâm thu ở bệnh nhân hồi sức. Suy giảm chức năng tâm thu gây giảm cung lượng tim do tăng thể tích cuối tâm thu, ngược lại, sự cứng lên của thất trái gây giảm thể tích nhát bóp do giảm thể tích cuối tâm trương. Tình trạng tăng độ cứng của thất là một vấn đề thường phải đối mặt trên bệnh nhân hồi sức. Nó rất khác biệt so với tình trạng suy giảm chức năng co bóp bởi vì nó khó điều trị và không đáp ứng với các biện pháp kinh điển dành cho suy chức năng bơm thất trái. Thật vậy, không có các biện pháp hình ảnh chứng minh cho tình trạng cứng lên của thất (một thể tích EDV nhỏ với một mức áp lực cuối tâm trương), chẩn đoán có tăng độ cứng của thất được nghi ngờ khi có bằng chứng suy giảm chức năng bơm không đáp ứng với đổ dịch, giảm mức hậu tải, và tăng co bóp. Thỉnh thoảng, chẩn đoán có sự gia tăng độ cứng của thất khi cung lượng tim nhạy cảm khác thường với sự thay đổi của tần số tim.
Các nguyên nhân mãn tính
Các bệnh lý mãn tính gây tăng độ cứng của thất bao gồm phì đại đồng tâm thất trái do bệnh lý tim mạch có tăng áp, bệnh cơ tim phì đại, và bệnh cơ tim hạn chế. Ngoài ra, các bệnh lý màng ngoài tim, bao gồm co thắt và tràn dịch màng tim, và các quá trình khác gây tăng áp lực trong lồng ngực có thể gây tăng độ cứng của thất. Phì đại đồng tâm thất trái gây do tăng huyết áp mãn tính là nguyên nhân rất thường gặp và có thể là yếu tố quan trọng góp phần gây giảm cung lượng tim trên bệnh nhân đợt cấp suy tim mãn mất bù. Bệnh cơ tim phì đại gây ra tình trạng tăng độ cứng của thất và, trong tình huống giảm thể tích tuần hoàn, có thể gây tăng dữ dội mức hậu tải do tạo ra tình huống tắc nghẽn động đường ra thất trái. Qua nhiều ngày và nhiều tháng sử dụng ức chế β hay các thuốc ức chế kênh canxi có thể giảm tỷ lệ mắc suy chức năng tâm trương do tăng độ cứng của thất. Trong tình huống khẩn cấp, các thuốc này có thể giải phóng tắc nghẽn động đường ra thất trái do tác dụng Inotrope âm.
Các bệnh cơ tim hạn chế bao gồm thoái hóa bột, thâm nhiễm sắc (hemochromatosis), sarcoidosis, xơ hóa nội mạc cơ tim, đôi khi là rối loạn dữ trữ glycogen, và các hạn chế gây ra do phẫu thuật sửa chữa các bất thường giải phẫu tim mắc phải hay bẩm sinh. Bệnh cơ tim thoái hóa bột hiếm gặp ở lứa tuổi 40 nhưng nó phổ biến gần 50% ở nhóm tuổi 90.
Dấu hiệu thăm khám lâm sàng có thể có dấu hiệu Kussmaul, sóng x và y giảm hoặc mất trên sóng tĩnh mạch cảnh và sóng a và v chiếm chủ đạo, và tiếng tim T4. Phản xạ gan cảnh thường gặp bởi tăng hồi lưu tĩnh mạch trong nghiệm pháp này có thể không do thất cứng. Đo áp lực tâm trương thất ta có thể thấy dấu “square root”, do tình trạng đổ đầy thất sớm tạo ra một đoạn bình nguyên về áp lực. Siêu âm tim có thể chứng minh đổ đầy tâm trương sớm với đường kính thất cố định, tương tự như dấu “square root”, và gia tăng độ hồi âm cơ tim trên bệnh nhân có bệnh lý thoái hóa bột.
Các nguyên nhân cấp tính
Như với các bệnh lý gây ra suy giảm chức năng thất trái, rất cần thiết tìm ra những nguyên nhân cấp tính, mà đa phần đó là những nguyên nhân có thể đảo ngược lại được. Thiếu máu cục bộ toàn bộ hay vùng gây suy giảm khả năng thư giãn thất. Thay đổi độ cứng của thất lúc nào cũng đi trước biểu hiện của suy giảm chức năng co bóp bởi vì hệ thống kênh canxi trên hệ thống nội bào tương có ái lực thấp hơn với ATP so với các protein co bóp. Ngoài ra, thiếu máu cục bộ cơ tim có thể là kết quả từ việc tăng độ cứng của thất bởi sự gia tăng áp lực trong khoang màng ngoài tim. Vì vậy, trong trường hợp thất trái bị cứng, bất kỳ một thiếu máu cục bộ cơ tim nào cũng nên được điều trị tích cực.
Nitrate gia tăng dòng máu mạch vành và giảm trương lực giường tĩnh mạch, do đó giảm được áp lực xung quanh tim; nitroprusside cũng giảm được tình trạng thất cứng. Gia tăng áp lực trong thành ngực hay các áp lực xung quanh tim thường là các nguyên nhân có thể đảo ngược lại được. Áp suất trong lồng ngực được tăng lên do thông khí áp lực dương và sẽ nhiều hơn nếu được cài đặt mức áp lực dương cuối kỳ thở ra (PEEP). Mức áp lực dương trong đường thở và PEEP ảnh hưởng rất thay đổi lên tim, nó phụ thuộc và mức độ căng giãn của phổi và thành ngực. Sự tăng áp suất trong lồng ngực do tràn khí màng phổi có áp lực hay tràn dịch màng phổi lượng lớn có thể gây ra hiện tượng chèn ép tim và làm cho thất trở nên rất cứng. Áp suất khoang màng tim có thể cũng bị gia tăng bởi tràn dịch màng tim và hiếm khi do tràn khí màng tim lượng lớn (massive pneumopericardium). Bởi vì tất cả nguyên nhân này gây tăng áp lực trong lồng ngực và áp suất trong khoang màng ngoài tim gây tình trạng cứng thất, có thể điều trị được, tất cả phải được nhận diện và loại trừ trên bệnh nhân hồi sức. Shock giảm thể tích và shock nhiễm trùng có thể gây suy giảm khả năng thư giãn thất trái. Gia tăng độ cứng của thất trên nền các loại shock này cho thấy shock đi vào giai đoạn shock không hồi phục và tăng tỷ lệ tử vong. Truyền các catecholamine và calcium có thể góp phần làm tăng tình trạng thất cứng. Hạ thân nhiệt với nhiệt độ cơ thể < 35,80C cũng có thể tăng thất cứng, nhưng điều đó có thể hồi phục khi nhiệt độ gia tăng. Điều này rất quan trọng khi cần hồi sức một lượng lớn dịch hồi sức và bắt buộc phải làm ấm dịch hồi sức.

Điều trị suy chức năng tâm trương
Trong khi tình trạng cứng thất trái cấp do thiếu máu cục bộ cơ tim, chèn ép tim, và tràn khí màn phổi có áp lực thường được sẵn sàng điều trị, biện pháp điều trị suy chức năng thư giãn của thất trên bệnh nhân hồi sức có giới hạn. Do đó, tìm mức áp lực đổ đầy tối ưu có thể đổ đầy thất lớn nhất nhưng không gây ra phù phổi là mục tiêu điều trị quan trọng trên nhóm bệnh nhân này. Ngoài ra, giảm thể tích tuần hoàn và nhiễm trùng huyết nên được điều trị tích cực, các thuốc tăng co bóp nên tránh sử dụng hay dùng liều thấp nhất có thể đủ để tạo ra tác động mong muốn lên chức năng tâm thu và mạch máu, hạ thân nhiệt nên được ngăn ngừa và điều trị, và nhịp tim nhanh hay các rối loạn nhịp gây mất đồng bộ nhĩ thất nên được điều trị tích cực sớm. Áp lực trong lồng ngực nên được giảm mức thấp nhất bởi chiến lược thông khí thích hợp và giải phóng các áp lực xung quanh tim (khoang màng ngoài tim, tràn dịch màng phổi, và bụng) khi nó là nguyên nhân gây ra chèn ép tim.
Các tác động đặc biệt của sự thay đổi hậu tải lên chức năng thất của bệnh nhân hồi sức
Sự gia tăng hậu tải làm giảm chức năng bơm của thất trái, thể tích nhát bóp giảm, tăng thể tích cuối tâm thu (hình – 2). Trong tăng huyết áp cấp tính, tăng áp suất động mạch chủ gây giảm cung lượng tim và tăng áp lực đổ đầy thất trái dẫn đến phù phổi ngay khi chức năng thất trái bình thường. Kiểm soát huyết áp sẽ cải thiện nhanh chóng phù phổi. Khi chức năng thất trái giảm, tăng mức hậu tải có thể làm xấu đi chức năng tim nhiều hơn. Điều này đặc biệt quan trọng ở bệnh nhân bệnh cơ tim dãn nỡ, tăng hậu tải do tăng trương lực giao cảm, hoạt hóa trục renin – angiotensin- aldosterone, và tăng trương lực bất thường cơ trơn mạch máu. Hẹp van động mạch chủ hay tắc nghẽn động đường ra thất trái có thể góp phần tăng mức hậu tải và làm giảm hơn chức năng bơm của thất trái. Tắc nghẽn động đường ra thất trái thường gặp trên bệnh nhân bệnh cơ tim phì đại. Tuy nhiên, bệnh nhân trước đó có phì đại đồng tâm thất trái do tăng huyết áp, đồng thời có tình trạng thiếu thể tích nội mạch có thể xuất hiện tắc nghẽn động đường ra thất trái với dấu hiệu vận động lá trước của van hai lá – SAM (systolic anterior motion), tăng tốc độ tống máu thể hiện tăng chênh áp qua đường tống thất trái, và tắc nghẽn cuối thì tâm thu. Hiện tượng này có thể xuất hiện hầu hết trên bệnh nhân lớn tuổi có tăng huyết áp mạn tính trước đó. Truyền dịch để phục hồi thể tích nội mạch có thể ngăn ngừa tắc nghẽn đường ra thất trái và vì thế giảm hậu tải. Nhận ra tắc nghẽn đường ra thất trái như là nguyên nhân gây tăng mức hậu tải là quan trọng bởi vì nó sẽ trầm trọng hơn với các biện pháp điều trị giảm hậu tải thông thường.
Khi hậu tải giảm một cách trầm trọng, hay thể tích nội mạch tăng lên quá nhiều, kết quả tạo ra một cung lượng tim cao và đôi khi gọi là suy tim cung lượng cao. Thực tế thì chức năng tim vẫn trong đường cong chức năng tim bình thường, nhưng do lượng hồi lưu tĩnh mạch cao do mức hậu tải giảm đi nhiều gây ra tình trạng áp lực đổ đầy cao ở tim phải và tim trái với đặc trưng là sung huyết tim trái cũng như tim phải. Điều này đặc biệt rõ khi có hẹp van nhĩ thất mà trước đây nó chỉ tìm ẩn. Nguyên nhân gây suy tim cung lượng tim cao bao gồm thiếu máu, dò động tĩnh mạch, suy gan, bệnh Paget, nhiễm độc giáp, thai kỳ, hội chứng cận u, và ung thư tế bào thận.
Suy chức năng van
Các van điều hòa tiền tải, hậu tải và vì thế nó là yếu tố quan trọng xác định chức năng bơm của thất trái. Ở bệnh nhân hồi sức, sự ảnh hưởng của bệnh van tim trước đó có thể thay đổi với sự thay đổi của huyết động, hoặc bệnh lý van tiến triển gây ra những thay đổi cơ bản. Ví dụ, bệnh van động mạch chủ hay van 2 lá góp phần gây cung lượng tim thấp với mức áp lực đổ đầy thất cao ở bệnh hồi sức, và cả hai đáp ứng rất nhanh với sự thay đổi hậu tải. Hơn nữa, trào ngược van 2 lá có thể gây ra tình trạng cấp tính do tăng thể tích cuối tâm trương và dãn vòng van 2 lá. Ngược lại, sa van 2 lá có thể xấu đi do giảm thể tích tuần hoàn. Trong trường hợp cung lượng tim cao, tình trạng hẹp van 2 lá ở mức không đáng ngại trước đó có thể trở nên đáng ngại vì nó sẽ gây ra phù phổi do tình trạng sung huyết nặng lên.
Bất thường tần số tim và nhịp tim
Tần số tim quá nhanh hay quá chậm gây giới hạn cung lượng tim. Nhịp chậm là một bất thường nhịp tim ở bệnh nhân hồi sức. Đầu tiên, xác định có hay không tình trạng giảm oxi máu hay không, các thuốc như ức chế men acetylcholinesterase, hay các tổn thương khác có thể phục hồi gây ra nhịp chậm. Ở những ca này, điều trị tiên quyết là đảo ngược nhanh chóng nguyên nhân gây ra nhịp chậm. Những trường hợp khác mà nhịp chậm do nguyên nhân nguyên phát tại tim, bao gồm nhồi máu cơ tim ảnh hưởng đến hệ dẫn truyền, điều trị nguyên nhân có thể hồi phục được tần số tim (tái thông mạch máu). Trong giai đoạn cấp tính, nhịp chậm có thể điều trị với atropine, và nếu cần thiết, sử dụng thuốc đồng vận β truyền và điều chỉnh theo đáp ứng nhịp tim. Các biện pháp đó xem như là một biện pháp bắt cầu để tạo nhịp tạm thời chờ sự hồi phục hay tạo nhịp vĩnh viễn. Bên cạnh các chỉ định tạo nhịp tạm thời trong nhịp chậm sau nhồi máu cơ tim, thì nhịp chậm có triệu chứng do bất cứ nguyên nhân nào cũng là một chỉ định tạo nhịp. Nhịp nhanh gây thời gian tâm trương rút ngắn làm cho đổ đầy thất không hiệu quả từ đó gây giảm thể tích nhát bóp đặc biệt trên bệnh nhân mất đồng bộ nhĩ thất (như rung nhĩ) thì tác động này sẽ nặng nề hơn. Một chênh áp xuyên qua van 2 lá cuối thì tâm trương sẽ xuất hiện khi nhịp tim quá nhanh. Giảm oxi máu và toan máu ở bệnh nhân hồi sức sẽ thúc đẩy nhịp nhanh trên thất và đôi khi là nhanh thất. Tăng và giảm kali máu, giảm calci máu, giảm magne máu là những rối loạn điện giải thường gặp liên quan đến các rối loạn nhịp thất. Theo đó, điều trị rối loạn nhịp nhĩ và thất bao gồm điều chỉnh các yếu tố bất thường thúc đẩy vào rối loạn nhịp. Liệu pháp tái đồng bộ cơ tim sử dụng tạo nhịp 2 buồng thất cải thiện được chức năng thất ở bệnh nhân có phân suất tống máu thấp, block nhánh trái, phân độ suy tim NYHA III hay IV. Các rối loạn nhịp bao gồm rung nhĩ, cuồng nhĩ, và nhịp nhanh thất nên được chuyển nhịp ngay lập tức nếu như nó góp phần gây rối loạn huyết động trên bệnh hồi sức.
Cơ chế và điều trị suy chức năng thất trái
Chức năng bơm của thất phải cũng phụ thuộc vào sức co bóp, tiền tải (mối liên quan áp lực – thể tích cuối tâm trương), hậu tải, chức năng van, và tần số tim cũng như nhịp tim. Tuy nhiên, thất phải có sự khác biệt với thất trái, do đó các thành phần trên cũng có sự khác biệt về chức năng. Thành thất trái thì dày tạo ra một áp lực lớn khi co bóp. Sự sắp xếp các bó sợi cơ đi từ lớp nội tâm mạc đến thượng tâm mạc trong một lớp đồng tâm tạo ra một lớp thành khỏe mạnh với sự phân phối hiệu quả lực căng thành tim. Ngược lại, thất phải là một cái bơm có thành mỏng có bề mặt là cấu trúc cong có bán kính lớn vì thế nó không thích hợp hoạt động để tạo ra một áp suất lớn. Thay vào đó, chức năng thất phải chỉ tạo ra một dòng chảy có áp suất thấp. Sự co bóp của thất phải bắt đầu từ phần mỏm lan truyền đến đường ra thất phải (gốc động mạch phổi) với đặc tính như là một cái bơm nhu động. Trong suốt quá trình tâm trương, áp lực tâm trương bình thường của thất phải nằm dưới mức áp lực của thể tích stress, đó là một đặc tính cho phép nó tích tụ một lượng lớn thể tích mà không gây tăng áp lực cuối thì tâm trương – EDP. Do bởi các đặc điểm trên, thể tích tiền tải, và quan trọng nhất là áp lực hậu tải trở thành yếu tố tác động mạnh mẽ đến chức năng thất phải hơn là thất trái.
Giảm chức năng tâm thu thất phải
Các nguyên nhân gây giảm chức năng tâm thu thất phải cũng tương tự như các nguyên nhân gây ra suy chức năng tâm thu thất trái (bảng 1 và bảng 2). Thỉnh thoảng, chức năng co bóp thất phải giảm không tương đồng với mức độ nhồi máu thất phải, loạn sản thất phải gây rối loạn nhịp, bệnh cơ thất phải biệt lập, và bệnh cơ liên quan đến thông liên nhĩ không thể điều chỉnh. Thiếu máu cục bộ thất phải nhưng không có bệnh mạch vành là rất thường gặp trên bệnh nhân hồi sức. Khi hậu tải tăng, thất phải sẽ đáp ứng theo ESPVR, vì thế tăng thể tích cuối tâm thu. Khi áp lực buồng thất phải tăng lên, bán kính cong thất phải tăng, và do đó, lực căng thành lên thành thất mỏng sẽ tăng lên rất dữ dội. Lúc đó, nhu cầu tiêu thu oxi cho cơ tim tăng lên, áp lực bên trong thành cơ thất phải cũng gia tăng, do đo, chênh áp tưới máu mạch vành cho thất phải giảm. Khi lượng oxi cung cấp cho cơ thất phải không tương xứng với nhu cầu tiêu thụ, sức co bóp giảm, làm cho chức năng thất phải xấu đi và lâm sàng hội chứng suy thất phải cấp xuất hiện.
Các rối loạn tiền tải, hậu tải, van và nhịp trên thất phải
Sự gia tăng thể tích cuối tâm trương thất phải sẽ gây tăng thể tích nhát bóp thất phải, thậm chí áp lực cuối tâm trương thất phải không tăng nhiều, bởi vì, bình thường, thể tích cuối tâm trương nằm dưới mức thể tích stress của thất phải. Bởi vì điều đó, và bởi vì áp lực nhĩ phải ảnh hưởng mạnh mẽ bởi áp lực trong ổ bụng, áp lực trong lồng ngực, và áp lực trong khoang màng tim, nên Pra (CVP) là chỉ số rất hạn chế cho tình trạng trạng tiền tải thất phải. Hậu tải của thất phải chính là áp lực động mạch phổi (bảng – 4). Áp lực động mạch phổi có thể tăng mãn tính do tình trạng khí phế thủng phá hủy các mạch máu phổi nhỏ, co thắt mạch phổi do giảm oxi máu mãn tính do bệnh phổi tắc nghẽn và các bệnh phổi hạn chế thành ngực, thuyên tắc phổi tái phát, tăng áp nhĩ trái mãn tính do hẹp van 2 lá hay suy thất trái mãn tính, tăng áp phổi nguyên phát, và một số bệnh mô liên kết và viêm ảnh hưởng đến giường mạch máu phổi. Các nguyên nhân cấp tính gây tăng áp phổi cần phải nhận ra vì đa phần đó là các nguyên nhân có thể phục hồi. Ngoài ra, trong khi thất phải có thể phì đại và tăng dần với tình trạng tăng hậu tải mãn tính, tăng áp phổi trung bình cấp tính có thể dẫn đến thất phải bị mất bù. Những nguyên nhân quan trọng gây tăng áp phổi trên bệnh nhân hồi sức bao gồm thuyên tắc phổi, co mạch phổi do giảm oxi máu, co mạch phổi do toan máu, viêm phổi, ARDS, nhiễm trùng huyết, và tăng áp nhĩ trái cấp tính. Cũng như thất trái, thất phải cũng phụ thuộc vào tần số tim và nhịp tim để tối ưu hóa chức năng. Bệnh lý van thất phải thì ít gặp và kém quan trọng hơn các bệnh lý van thất trái bởi vì áp lực thất phải thấp hơn thất trái, do đó, chênh áp qua van ít được chú ý. Trên bệnh nhân hồi sức, bệnh van 3 lá do viêm nội tâm mạc cũng thường gặp khi có viêm nội tâm mạc trước đó hay có đặt catheter động mạch phổi hoặc catheter tim phải.
Tương tác hai thất
Chẩn đoán tương tác hai thất
Kết hợp tình trạng suy chức năng bơm của hai thất là thường gặp hơn là tình trạng suy chức năng 1 thất. Giải thích một phần cho hiện tượng này là các bệnh lý gây suy giảm chức năng bơm thường ảnh hưởng lên cả hai thất (ví dụ, nhồi máu cơ tim thành dưới thất trái có thể gây nhồi máu thất phải kèm theo). Tuy nhiên, thất trái và thất phải tương tác theo một số cách quan trọng mà nếu nhận ra sẽ làm cho việc điều chỉnh huyết động nó có hiệu quả hơn. (1) Thất trái và thất phải cùng chứa trong một khoang màng tim bên trong lồng ngực và cùng chia sẽ một vách liên thất chung. Theo đó, tương tác giữa hai thất thông qua “bộ đôi” song song là màng ngoài tim (hay các áp lực xung quanh tim) và sự dịch chuyển vách liên thất. (2) Thất phải còn liên kết với thất trái thông qua giường mao mạch phổi cho nên sự gia tăng áp lực nhĩ trái có thể gây tăng hậu tải cho tim phải. Ngoài ra, thất trái là một cái bơm tưới máu cho tuần hoàn vành phải và trái; do đó, giảm huyết áp hệ thống kết hợp tăng áp lực thất phải có thể gây giảm tưới máu thất phải. Nhìn chung tương tác hai thất sẽ làm một vấn đề lớn khi áp lực tim phải và động mạch phổi cao.
| Bảng – 4: Các nguyên nhân gây tăng hậu tải thất phải |
Mãn tính:
Cấp tính:
|
Bảng – 4 liệt kê một số nguyên nhân quan trọng và thường gặp ở bệnh nhân hồi sức. Thuyên tắc phổi thường gặp nhưng lại thường chẩn đoán lầm và đòi hỏi phải chụp CT hay chụp mạch máu phổi. Áp suất thất phải và nhĩ phải tăng. Sự tăng áp lực nhĩ phải sẽ đẩy vách liên thất sang trái trong suốt thì tâm trương, gây ra tình trạng cứng thất trái. Trong suốt thì tâm thu, áp lực thất trái luôn lớn hơn áp lực thất phải, vì thế vách liên thất sẽ trở về vị trí ban đầu. Sự thay đổi hình dạng tâm thu này làm cho cơ tim thành tự do rút ngắn nhiều hơn nhưng lại tạo ra thể tích nhát bóp ít hơn. Sự tăng áp lực nhĩ phải được truyền đi thông qua độ Compliance nhĩ phải trong khoang màng tim. Tăng áp lực trong khoang màng tim là yếu tố tiên quyết để gây ra chèn ép các buồng tim. Khi dịch màng tim xuất hiện, tùy thuộc lượng và tốc độ hình thành, chèn ép tim có thể xuất hiện. Áp lực nhĩ trái cao trong hẹp 2 lá hay do tình trạng suy chức năng bơm thất trái lâu ngày, áp lực động mạch phổi gia tăng. Trong một thời gian dài, tình trạng đó gây tăng kháng trở mạch máu phổi và gây suy thất phải.
Điều trị tương tác hai thất
Điều trị nhắm vào việc giảm áp lực động mạch phổi và giảm bộ đôi song song (áp lực khoang màng ngoài tim hoặc các cấu trúc xung quanh tim và sự dịch chuyển vách liên thất) của thất phải và trái. Các nguyên nhân thúc đẩy tăng áp động mạch phổi có thể phục hồi nên được nhận ra và điều trị một cách tích cực. Nếu có tình trạng tăng áp suất trong khoang màng ngoài tim gây ra các triệu chứng chèn ép tim thì nên được giải phóng, giảm áp lực trong lồng ngực và trong khoang bụng, điều trị tích cực tắc nghẽn đường thở, thông khí áp lực dương thích hợp có thể làm giảm được áp lực động mạch phổi. Ngưng tim hồi sức không hiệu quả thường gặp khi tình trạng tưới máu thất phải bị suy giảm nghiêm trọng do bởi áp lực thất phải cao hơn áp lực thất trái. Điều này xảy ra trên bệnh nhân thuyên tắc phổi diện rộng hay tăng áp phổi nặng. Điều trị thuyên tắc phổi với thuốc tiêu sợi huyết và sử dụng các thuốc dãn mạch phổi có thể đảo ngược được tình trạng huyết động. Mô hình thực nghiệm trên động vật có thuyên tắc phổi diện rộng cho thấy điều trị huyết động thành công khi cố gắng cải nâng huyết áp hệ thống cao hơn áp lực tim phải. Do đó, Norepinephrine hay Adrenaline, hoặc các thuốc đồng vận α khác sẽ cải thiện huyết động thông qua cải thiện tưới máu thất phải và hồi sức thành công hơn.
Bài viết được biên soạn bởi Thạc sĩ – Bác sĩ Hồ Hoàng Kim – ICU Bệnh viện NGUYỄN TRI PHƯƠNG.
Tài liệu tham khảo
1. Principles of Critical Care, 4 edition, 2014.
2. Critical Care Medicine: Principles & Diagnosis & Managemnet in the Adult, 2014.
3. Critical Care Medicine: The Essentials, 4 edition, 2010.
4. Textbook of Critical Care, 7 edition, 2017.
5. Oxford Textbook of Critical Care, second edition, 2016.
6. Oh’s Intensive Care Manual, 7 edition, 2014.
7. The ICU Manual, second edition, 2015.
8. Marino’s The ICU Book, 4 edition, 2014.
9. Evidence – Base Practice of Critical Care, second edition, 2016. 10. Cardiac Intensive Care, second edition, 2010.





