Tác giả: Thạc sĩ – Bác sĩ Hồ Hoàng Kim – ICU Bệnh viện NGUYỄN TRI PHƯƠNG.
Kiểm tra
Đánh mức độ tưới máu đủ các cơ quan
Tưới máu toàn thân đầy đủ là điểm cuối của mục tiêu hồi sức sốc và mục tiêu điều trị ở tất cả các bệnh nhân bị bệnh nặng. Theo quan điểm này, điều quan trọng cần nhớ là không phải là số trên màn hình theo dõi (ví dụ: huyết áp động mạch, cung lượng tim) mà chủ yếu là các dấu hiệu lâm sàng xác định xem lưu lượng máu toàn thân có đầy đủ hay không. Da, trạng thái tinh thần, thận và đặc điểm chung toàn thân là những chỉ số tại đầu giường có sẵn để đánh giá sự đầy đủ của tưới máu toàn thân.
Da
Cho rằng da có mật độ thụ thể vận mạch cao nhất, da, trong tình trạng giảm tưới máu toàn thân, cơ quan đầu tiên làm giảm lưu lượng máu khu vực trong nỗ lực chuyển máu về phía các cơ quan trung ương và quan trọng hơn (trung tâm hóa). Ghi nhớ điều này, người ta có thể cho rằng một bệnh nhân tưới máu tốt cho da của mình có khả năng có lưu lượng máu toàn thân đầy đủ. Đáng chú ý, giả định sinh lý này không đúng ở những bệnh nhân bị rối loạn chức năng thần kinh tự chủ nghiêm trọng như một số bệnh nhân bị bệnh nặng mãn tính. Vào cuối những năm 1960, một trong những người vĩ đại hồi sức, Tiến sĩ Max Harry Weil, đã báo cáo rằng nhiệt độ của ngón chân cái tương quan tốt với lưu lượng máu toàn thân và sự sống sót ở những bệnh nhân nguy kịch [1]. Chạm vào bàn chân hoặc ngón chân cái của bệnh nhân ngay sau lần tiếp xúc đầu tiên là phương pháp sàng lọc đầu tiên cực kỳ hữu ích để nhận ra bệnh nhân có nguy cơ bị giảm tưới máu toàn thân.
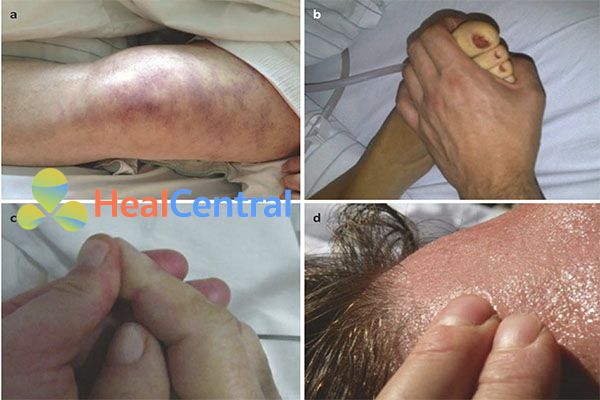
Da được đánh giá lâm sàng bằng cách kiểm tra và sờ nắn (Hình 6.1). Các triệu chứng đặc biệt của tưới máu da bị suy yếu ở bệnh nhân có lưu lượng máu toàn thân không đầy đủ bao gồm:
- Mồ hôi lạnh.
- Nổi da gà.
- Xanh tái.
- Toàn thân chung có màu xám.
- Chi lạnh ẩm.
- Thời gian phục hồi mao mạch kéo dài.
- Da nổi bông.
- Tím đầu chi (tím tái ngoại vi).
https://drive.google.com/file/d/1fvdDn4dz1Dmqo2gUMkOpt0ASNxp4NI2e/view
Mồ hôi lạnh có thể được quan sát đặc trưng trên trán, mặt và thân mình. Tăng tiết mồ hôi có thể rất lớn với bệnh nhân đôi khi ngấm khăn trải giường của họ. Mồ hôi lạnh có đặc tính dính, lạnh và nặng mùi. Nổi da gà thường xuyên đi kèm với mồ hôi lạnh và ẩm ở tứ chi. Trên lâm sàng có vẻ như đánh giá mức độ của các chi là khó khăn (ví dụ như lên đến cổ tay, khuỷu tay hoặc toàn bộ cánh tay) tương quan với mức độ nghiêm trọng của giảm tưới máu toàn thân.
Bàn chân hầu như lạnh và ẩm trước khi tay cũng có biểu hiện như vậy. Khi đánh giá nhiệt độ da của tay và chân, nhiệt độ lõi và môi trường xung quanh cần phải được tính đến vì da cũng là một yếu tố điều chỉnh quan trọng của nhiệt độ cơ thể. Nếu nhiệt độ lõi của bệnh nhân hoặc nhiệt độ môi trường thấp, co mạch dẫn đến ngón tay lạnh và ẩm có thể là một phản ứng sinh lý. Tương tự, bệnh nhân bị sốt (miễn là nhiệt độ tăng) thường có tứ chi lạnh. Hơn nữa, các bệnh mạch máu động mạch (ví dụ như bệnh tắc mạch máu ngoại biên, bệnh / hiện tượng Raynaud) có thể gây ra tình trạng giảm tưới máu của tứ chi ngay cả trong điều kiện lưu lượng máu toàn thân đầy đủ. Bệnh tắc động mạch ngoại biên chủ yếu ảnh hưởng đến các chi dưới. Một số bệnh nhân cao tuổi (nữ) khẳng định có bàn tay lạnh cũng trong điều kiện sinh lý (tại nhà). Đây là thông tin quan trọng, nhưng trước hết nên loại trừ việc giảm tưới máu toàn thân. Cuối cùng, bàn tay và ngón tay của cánh tay trong đó một lượng lớn dịch (lạnh hoặc bằng nhiệt độ phòng) được truyền có thể bị lạnh, đặc biệt nếu dịch được truyền qua một catheter đặt trên mu bàn tay hoặc gần động mạch lớn (ví dụ trong tĩnh mạch nền).
Đo thời gian đổ đầy mao mạch là một trong những phương pháp nhạy nhất để đánh giá tưới máu da. Áp lực ngắn đủ lâu (2 – 3 giây) (ví dụ: với một đầu ngón tay của riêng bạn) được áp dụng cho đoạn xa của ngón trỏ hoặc ngón giữa đặt quanh mức tim (Hình 6.1c). Sau khi giải phóng áp lực, thời gian được tính cho đến khi da lấy lại màu sắc và vẻ ngoài như trước khi áp lực được đo (thường bằng cách đếm). Với nhiệt độ môi trường xung quanh là 21 ° C, thời gian nạp mao mạch bình thường thay đổi theo tuổi và < 2 giây ở trẻ em và thanh niên, < 3 giây ở người lớn trung niên và < 4,5 giây ở bệnh nhân lão khoa. Bất kỳ sự kéo dài của thời gian nạp mao mạch đều cho thấy sự co mạch ở da và có khả năng làm giảm lưu lượng máu toàn thân. Những hạn chế tương tự như được liệt kê để đánh giá nhiệt độ da ngoại vi áp dụng cho việc đánh giá thời gian nạp mao mạch. Thời gian nạp mao mạch rút ngắn, cũng được gọi là “đổ đầy mao mạch chớp nhoáng”, có thể là bệnh lý và gặp ở bệnh nhân bị sốc phân phối hoặc giãn mạch.
Dựa trên kinh nghiệm lâm sàng, thời gian đổ đầy mao mạch vượt trội hơn nhiệt độ ngoại biên để đánh giá mức độ nghiêm trọng của sốc. Một lý do có thể là nó là một biện pháp tổng hợp của tưới máu da và chức năng vi tuần hoàn. Hơn nữa, trong khi đánh giá nhiệt độ ngoại vi là chủ quan, việc đo thời gian đổ đầy mao mạch là khách quan hơn với độ tin cậy giữa các quan sát viên hợp lý [2]. Ở một số bệnh nhân bị sốc, thường chỉ sau khi hồi sức ban đầu, thời gian đổ đầy mao mạch kéo dài có thể được quan sát mặc dù da ngoại vi ấm. Bệnh nhân biểu hiện dấu chứng khác biệt này có xu hướng bị sốc nặng hơn và mức độ rối loạn chức năng vi tuần hoàn cao hơn.
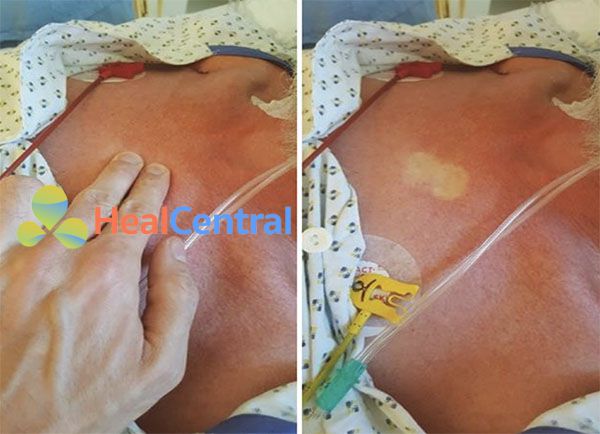
Thời gian đổ đầy mao mạch không chỉ được đo ở ngón tay mà còn ở vùng trung tâm, ví dụ: ở thành ngực trước (Hình 6.2). Trong hầu hết các trường hợp, việc đo thời gian đổ đầy mao mạch trung tâm chỉ thực hiện khi sự co mạch da đáng kể (vùng trung tâm) xuất hiện. Khi giảm lưu lượng máu đến da của thân mình xảy ra ở giai đoạn muộn trong sốc, thời gian đổ đầy mao mạch trung tâm kéo dài cho thấy tình trạng giảm tưới máu toàn thân đe dọa tính mạng. Thời gian đổ đầy mao mạch trung tâm kéo dài không được nhầm lẫn với sự đổi màu hơi xanh của ngực trên, cổ và mặt như đã thấy ở những bệnh nhân bị sốc tắc nghẽn.
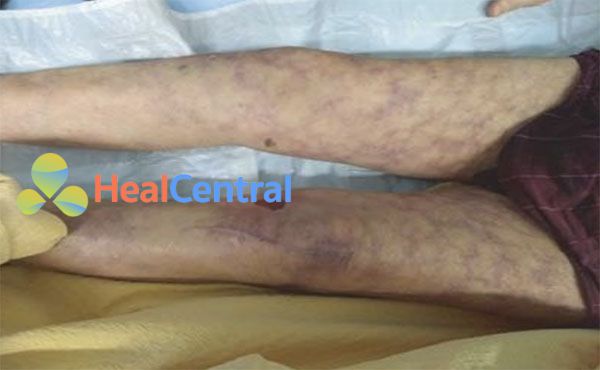
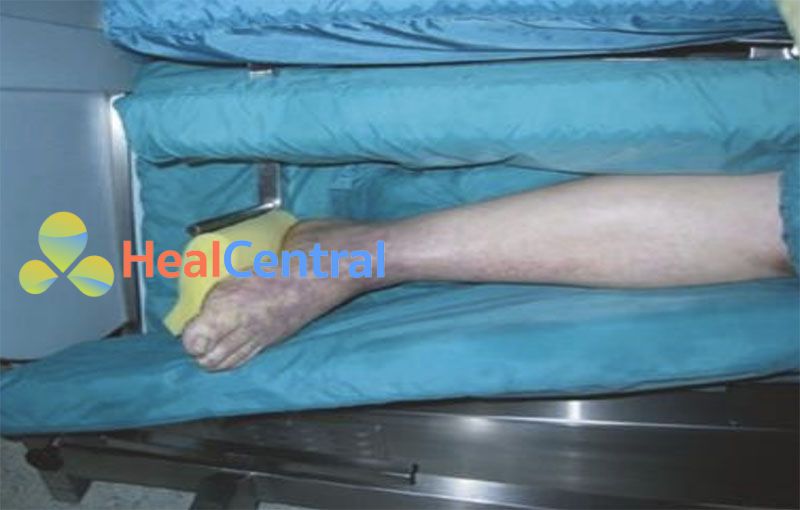
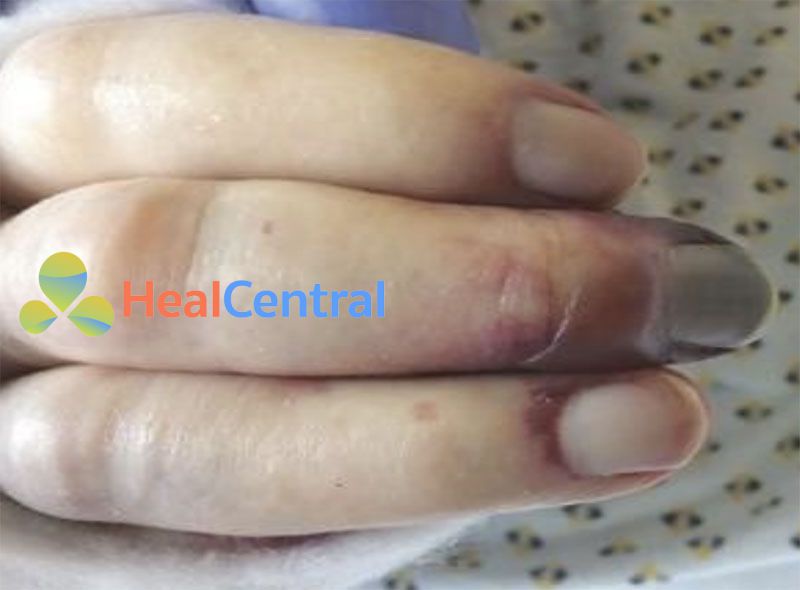
Da nổi bông đề cập đến sự đổi màu hơi đỏ và sau đó là sự đổi màu của da phát triển trong tình trạng da bị suy yếu và tưới máu toàn thân (Hình 6.1a). So với nhiệt độ ngoại vi lạnh và thời gian đổ đầy mao mạch ngoại biên kéo dài, da nổi bông là một dấu hiệu khá muộn và chủ yếu được quan sát thấy ở những bệnh nhân bị suy giảm tưới máu hệ thống nghiêm trọng và sốc. Thông thường, da nổi bông xảy ra đầu tiên trên đầu gối (Hình 6.1a), sau đó tiến đến đùi và bắp chân (Hình 6.3), tay, chân, bộ phận sinh dục và cuối cùng là thân cây (Phần I Chương 5 Hình 5.1). Co mạch ngoại vi nghiêm trọng có thể dẫn đến tím đầu chi, trong đó đề cập đến sự đổi màu hơi xanh của ngón tay, ngón chân hoặc thậm chí bàn tay và bàn chân (Hình 6.5). Mặc dù có thể được nhận ra sớm ở lòng bàn chân, tím đầu chi là một dấu hiệu muộn của sốc và nên được coi là một tín hiệu báo động tuyệt đối. Trong một số dạng sốc nhiễm trùng (ví dụ: não mô cầu, tụ cầu khuẩn, liên cầu khuẩn, Capnocytophagus Canimorsus hoặc sốc Gram âm nghiêm trọng), tím đầu chi có thể phát sinh do đông máu nội mạch lan tỏa và tắc nghẽn vi tuần hoàn do vi huyết khối (Hình 6.6).
Thận
Vì thận là cơ quan nội tạng phản ứng nhạy cảm nhất với bất kỳ sự giảm lưu lượng máu toàn thân nào, nên lượng nước tiểu là một chỉ số tuyệt vời về sự đầy đủ của tưới máu tạng. Sự tưới máu cơ quan nội tạng không đầy đủ có thể kết quả giảm lưu lượng máu toàn thân hoặc phân phối máu đến các mạch máu giãn mạch. Lượng nước tiểu hàng giờ > 0,3 – 0,5 ml / kg thường được coi là đầy đủ. Để ước tính đáng tin cậy tưới máu thận bằng cách đo lượng nước tiểu, tắc nghẽn đường tiết niệu và rối loạn chức năng thận cần phải được loại trừ.

Giảm lượng nước tiểu để đáp ứng với giảm tưới máu toàn thân / thận thường xảy ra trong vòng 15 – 30 phút, đôi khi trong một khung thời gian ngắn hơn (chỉ vài phút – “thận đóng cửa”). Ngược lại, dữ liệu được thu thập ở những người tình nguyện khỏe mạnh cho thấy sự gia tăng tưới máu thận chuyển thành sự gia tăng lượng nước tiểu có thể đo được chỉ trong vòng 20 – 30 phút. Điều này làm cho lượng nước tiểu trở thành một thông số lâm sàng phản ứng khá chậm với những thay đổi của tưới máu toàn thân.
Trong giai đoạn đầu của quá trình giảm tưới máu toàn thân ở bệnh nhân có chức năng thận bình thường, màu sắc của nước tiểu có thể đưa ra một số dấu hiệu về tưới máu thận. Nước tiểu màu vàng đậm, đậm đặc (Hình 6.7) thường có thể tích nhỏ và có thể chỉ ra tình trạng giảm tưới máu thận trừ khi tăng bilirubin máu, tan máu, tiểu máu hoặc một số loại thuốc (xem Phần II Chương 10, Bảng 10.1). Nếu một bệnh nhân chỉ sản xuất một lượng nhỏ nước tiểu nhẹ và trong, ống thông tiểu hoặc tắc nghẽn đường tiết niệu nên là manh mối lưu ý đầu tiên.
Trạng thái tri giác
Do não là một trong những cơ quan có ngưỡng tự điều hòa thấp nhất, cho nên những thay đổi nhỏ trong trạng thái tinh thần và hành vi là những dấu hiệu sớm của tình trạng giảm tưới máu não. Đau đầu nhẹ, chóng mặt, lo lắng và kích động thường thấy ở những bệnh nhân có lưu lượng máu toàn thân thấp, ngay cả khi huyết áp động mạch vẫn bình thường hoặc chỉ giảm vừa phải. Đờ đẫn, buồn ngủ và cuối cùng là mất ý thức thường là muộn, đó là các dấu hiệu tiền triệu xảy ra khi hạ huyết áp động mạch trở nên trầm trọng (xem Phần I Bài 4.7). Đánh giá trạng thái tinh thần ở bệnh nhân nguy kịch phải tính đến một số yếu tố khác ngoài tưới máu não có thể ảnh hưởng đến chức năng não. Những yếu tố này rất phổ biến ở bệnh nhân suy tim mạch và bao gồm mê sảng, chấn thương não và / hoặc thuốc an thần.
Màu sắc da và toàn trạng chung (xem phần I mục. 4.4)
Đánh giá sự đặc điểm chung toàn trạng của bệnh nhân bị sốc là điều cần thiết nhưng khó phân loại. Trong khi bệnh nhân bị sốc mất máu có màu nhợt nhạt, bệnh nhân bị sốc nhiễm trùng có cung lượng tim thấp thường xuất hiện màu xám và biểu hiện sự đổi màu hơi xanh ở ngoại vi. Bệnh nhân bị sốc tắc nghẽn thường xuất hiện với sự đổi màu hơi đỏ của ngực trên, cổ và mặt như một dấu hiệu của tắc nghẽn tĩnh mạch lớn (Hình 6,8 và 6,9). Một làn da màu khói cùng với một cơ bắp kém hoặc không có trương lực được tìm thấy ở những bệnh nhân ở trạng thái đau đớn.
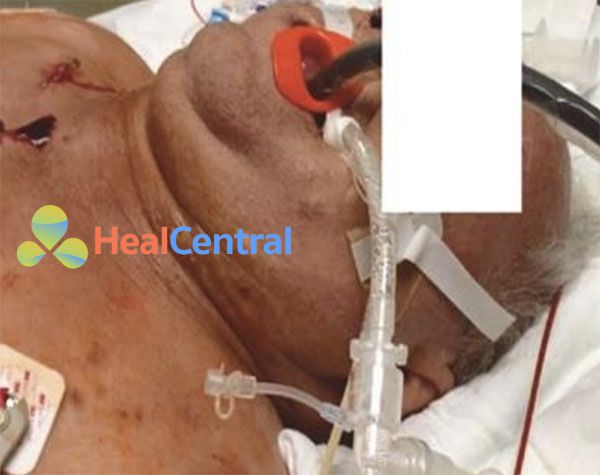
Đổ đầy tĩnh mạch
Tĩnh mạch cảnh ngoài
Các tĩnh mạch cảnh vùng cổ dẫn lưu máu từ đầu và cổ vào tĩnh mạch thân cánh tay đầu và tĩnh mạch chủ trên. Trái ngược với các tĩnh mạch cảnh trong, các tĩnh mạch cảnh ngoài nằm dưới da và kéo dài từ góc xương hàm dưới đến mạc thượng đòn giữa (Hình 6.10). Lý tưởng nhất, tĩnh mạch cảnh ngoài bên phải nên được đánh giá ở bệnh nhân ở tư thế nằm ngửa 45 °. Tuy nhiên, trong thực hành lâm sàng, việc tái định vị bệnh nhân bị bệnh nghiêm trọng không phải lúc nào cũng khả thi và dễ dàng. Nói chung và độc lập với vị trí cơ thể, sự giãn nở của các tĩnh mạch cảnh ngoài phải được coi là dấu hiệu của áp lực tĩnh mạch trung bình gia tăng. Với kỹ thuật chính xác, áp lực tĩnh mạch trung tâm có thể được ước tính khá chính xác bằng cách đo độ cao của góc Louis (điểm nối của cán xương ức với thân xương ức) có thể nhìn thấy tĩnh mạch cảnh ngoài. Tuy nhiên, do thực tế là giá trị tuyệt đối của áp lực tĩnh mạch trung tâm chỉ truyền tải thông tin liên quan đến quản lý trị liệu, nên có thể thực tế hơn khi nhớ rằng tĩnh mạch cảnh ngoài càng cao thì áp lực tĩnh mạch trung tâm càng cao. Một tĩnh mạch cảnh ngoài có thể nhìn thấy ở một bệnh nhân ngồi cho thấy áp lực tâm trương thất phải và tĩnh mạch trung tâm tăng đáng kể. Ở những bệnh nhân có cổ ngắn hoặc dày, các tĩnh mạch cảnh ngoài thường không nhìn thấy được mặc dù áp lực tĩnh mạch trung tâm có thể tăng lên. Trong những đối tượng này, điều quan trọng là tìm kiếm các mạch đập tĩnh mạch cao hơn ở cổ, thường ngay dưới góc hàm dưới hoặc dái tai (Hình 6.11). Nếu không trực tiếp nhìn được tĩnh mạch cảnh ngoài, các mạch đập dưới da hoặc nhấp nháy một phút của dái tai có thể được nhận thấy như một dấu hiệu của áp lực tĩnh mạch trung bình tăng. Nén bằng đầu xa ngón tay phía trên khớp ức đòn cho phép phân biệt giữa các xung tĩnh mạch cảnh và động mạch cảnh.
Một sự gia tăng nghịch lý về kích thước hoặc chiều cao của tĩnh mạch cảnh ngoài trong khi hít vào, hoặc không giảm khi hít vào, được gọi là dấu hiệu Kussmaul. Các bệnh lý điển hình gây ra dấu hiệu Kussmaul tích cực bao gồm suy tim phải, viêm màng ngoài tim co thắt và bệnh cơ tim hạn chế. Nó được giải thích bởi sự hồi lưu tĩnh mạch tăng lên mà không thể điều chỉnh được bởi tim phải bị rối loạn chức năng. Đáng chú ý, bệnh nhân bị chèn ép màng ngoài tim thường không biểu hiện dấu hiệu Kussmaul, nhưng biểu hiện điển hình là một mạch đập nghịch thường (pulsus paradoxus).
Một bước kiểm tra khác, khi có thể nhìn thấy tĩnh mạch cảnh ngoài, là kiểm tra sự hiện diện của một dội ngược bụng – cảnh (trước đây là gan). Người thăm khám áp 1 lực vững chắc và liên tục lên góc phần tư phía trên bên phải hoặc bụng trong 10 – 15 giây (Hình 6.12) trong khi quan sát tĩnh mạch cảnh ngoài. Thủ thuật này làm tăng áp lực trong ổ bụng, chuyển máu từ các tĩnh mạch gan-lách vào lồng ngực và tăng tiền tải tâm thất phải. Ở những bệnh nhân còn mức dự trữ tiền tải thất phải còn tốt, không có hoặc chỉ có sự gia tăng tạm thời (2 – 3 giây) mức phồng lên hoặc chiều cao tĩnh mạch. Một sự căng phòng tĩnh mạch kéo dài cho đến khi nén bụng được giải phóng cho thấy chức năng tâm thất phải bị suy yếu. Đôi khi, một dội ngược bụng – cảnh dương tính chỉ được công nhận khi giải phóng chèn ép bụng và tĩnh mạch cảnh ngoài đột ngột giảm kích thước. Test cho sự hiện diện của dội ngược bụng – cảnh có lẽ là phương pháp lâm sàng có ý nghĩa duy nhất để đánh giá khả năng đáp ứng dịch truyền trong bệnh nặng. Tuy nhiên, lực dự đoán của nó kém hơn so với các kỹ thuật theo dõi huyết động tiên tiến, chính xác hơn để dự đoán liệu một thử thách dịch truyền sẽ làm tăng thể tích nhát bóp lên hay không.
Hình 6.10 Tĩnh mạch cảnh bên ngoài bị ứ máu. Được phép của Daniel Dankl, MD.
Hình 6.11 Có thể nhìn thấy các mạch đập dưới da ở những bệnh nhân bị tăng áp lực tĩnh mạch trung bình ở khu vực của góc hàm dưới (mũi tên màu vàng) ngay cả khi không nhìn thấy tĩnh mạch cảnh ngoài. Được phép của Martin W. Dünser, MD.
Cuối cùng, diễn giải các nhịp đập có thể nhìn thấy phía trên đầu của tĩnh mạch cảnh ngoài trong khi cảm nhận mạch đập của bệnh nhân có thể mang lại thông tin về nhịp tim của bệnh nhân. Hai xung có thể nhìn thấy được theo sau đó là một lần rút ngắn trong một chu kỳ tim là dấu hiệu cho thấy sự hiện diện của nhịp xoang. Ở những bệnh nhân bị nhịp nhanh vào lại nút nhĩ thất, trong đó co tâm nhĩ xảy ra đối nghịch với van ba lá đóng kín sớm, một nhịp đập mạnh của các tĩnh mạch cảnh ngoài có thể được quan sát thấy trong chu kỳ tim (“dấu hiệu ếch nhảy”, thường được mô tả là nhịp đập trong cổ). Nhịp đập đều đặn và chậm nhưng rõ rệt xảy ra ở những bệnh nhân bị block nhĩ thất (sóng A).
Hình 6.12 Áp 1 lực lên gan (hoặc bụng) trong khi kiểm tra tĩnh mạch cảnh ngoài (mũi tên trắng) cho sự hiện diện của dội ngược bụng – cảnh. Được phép của Martin W. Dünser, MD.
Các tĩnh mạch ngoại biên
Kiểm tra việc đổ đầy các tĩnh mạch ngoại biên có thể thêm thông tin vào đánh giá lâm sàng về tình trạng thể tích. Mặc dù sự vắng mặt của các tĩnh mạch ngoại biên có thể nhìn thấy (Hình 6.13a) không thể được hiểu là một dấu hiệu của giảm thể tích máu, sự hiện diện của làm đầy tĩnh mạch ngoại biên tốt (Hình 6.13b) làm cho tình trạng giảm thể tích máu khá khó xảy ra.
Phù
Ngay khi phù có thể được phát hiện lâm sàng, thì thể tích dịch ngoại bào đã tăng ít nhất 2 – 3 L (ở một người trưởng thành có kích thước trung bình). Đôi khi, bệnh nhân tỉnh táo báo cáo ngón tay sưng húp là một chỉ báo đầu tiên của sự hình thành phù nề. Một dấu hiệu lâm sàng ban đầu khác của phù là khi da mặt trên các chi dưới và bàn chân trở nên sáng bóng.
Hình 6.13 Kiểm tra hồi sức sự đổ đầy tĩnh mạch ngoại biên. Người thăm khám dùng bàn tay làm tài liệu tham khảo trên cả hai tay để đánh giá tình trạng thể tích của bệnh nhân. Được sự cho phép Walter Hasibeder, MD. lưu ý màu sắc da hai bên. Làm đầy tĩnh mạch ngoại biên của 1 bác sĩ nam không thiếu máu và bệnh nhân thiếu máu do xuất huyết trước (a) và sau (b) truyền dịch.
Phù do tim
Hình 6.14 Phù lõm. Được sự cho phép của Sirak Petros, MD.
Phù do suy tim là đối xứng trong phân phối, dễ tạo hố do áp lực tác động (phù lõm, Hình 6.14) và phát triển đầu tiên ở các khu vực cơ thể phụ thuộc trọng lực. Ở bệnh nhân cấp cứu, nó chủ yếu được tìm thấy xung quanh mắt cá chân và các chi dưới. Với mức độ nghiêm trọng ngày càng tăng của suy tim, phù ở chi dưới lên đến đùi, háng và bụng trong trường hợp nặng. Ở bệnh nhân nằm liệt giường, phù tim trước tiên phát triển ở vùng trước xương cùng, lưng và đùi. Da bên trên vùng phù do tim rất căng, sáng bóng và thường mát, điều này trái ngược với phù viêm quá nóng ở bệnh nhân bị viêm quầng và viêm mô tế bào. Trong (cấp tính) suy tim trái, khó thở xảy ra trước khi phát triển phù ngoại biên.
Hình 6.15 Các giai đoạn khác nhau của phù nề liên quan đến rò rỉ mao mạch: (a) phù trước xương chày, (b) phù tay và cuối cùng (c) phù mặt. Được phép của Martin W. Dünser, MD.
Phù liên quan đến rò rỉ mao mạch
Đây là loại phù thường gặp nhất ở bệnh nhân nguy kịch. Sinh lý bệnh của nó chỉ được hiểu chưa đầy đủ nhưng dường như bao gồm mất một phần các mối nối tế bào nội mô và lớp glycocalyx. Trên lâm sàng, việc tiết dịch vào gian kẽ xảy ra đầu tiên ở phổi và các chi dưới. Phù trước xương chày thường xảy ra với một độ trễ thời gian nhất định sau khi khởi phát bệnh nặng (thường là 24 – 48 h). Với sự tiến triển của bệnh và gia tăng cân bằng dịch, phù lan rộng theo một mô hình đặc trưng (Hình 6.15). Phù mặt xảy ra trong bệnh nặng và / hoặc với sự cân bằng dịch dương lớn. Sau khi ổn định, đặc biệt đi kèm với mức độ giải quyết của hiện tượng rò rỉ mao mạch, phù nề giảm dần và cuối cùng biến mất theo thứ tự ngược lại bắt đầu ở mặt. Thật thú vị, phù nề ở mặt thối lui đôi khi xảy ra ngay cả trước khi đạt được sự cân bằng dịch âm tính.
Phù ở bệnh nhân bệnh nặng mãn tính
Không phụ thuộc vào phân phối ban đầu, phù nề của bệnh nhân bị bệnh nghiêm trọng mãn tính cho thấy một dạng điển hình và giống với phù nề tổng quát (“anasarca – chứng phù toàn thân “). Một đặc điểm đặc trưng là phù lõm nhiều nhất quanh mông, sườn và đùi (Hình 6.16). Trong khi khuôn mặt và tứ chi trên thường không bị ảnh hưởng, phù cũng được tìm thấy ở cẳng tay, bàn tay và bìu (Hình 6.17), cũng như chân và bàn chân dưới. Sinh lý bệnh cơ bản không rõ nhưng dường như có liên quan đến sự phân phối lại do trọng lực gây ra phù nề cho các bộ phận cơ thể phụ thuộc. Vì phần lớn các bệnh nhân bị bệnh nặng mãn tính bị viêm liên tục và nồng độ protein trong huyết tương thấp, một tình trạng gây viêm dai dẵng và hạ protein máu kéo dài cũng có thể đóng góp.
Hình 6.16 Mức độ phù lõm (mũi tên màu vàng) tối đa ở bệnh nhân bị bệnh nghiêm trọng mãn tính xảy ra quanh mông, sườn và đùi. Được phép của Martin W. Dünser, MD.
Hình 6.17 Phù nề bìu (môi lớn) là một đặc điểm đặc trưng khác của phù trên những bệnh nhân bị bệnh nghiêm trọng mãn tính. Được phép của Sirak Petros, MD.
Phù do Thận
Vui lòng xem phần II Mục. 10.4.
Các dạng phù khác
Ở những bệnh nhân trải qua phẫu thuật vùng mặt hoặc cổ và ở những người bị nhiễm trùng cục bộ các bộ phận cơ thể này, phù mặt là phổ biến và thường xảy ra mặc dù có chiến lược truyền dịch hạn chế. Tương tự, phù mặt với sưng môi rõ rệt và mí mắt thường xảy ra sau khi thông khí nằm sấp ở bệnh nhân mắc hội chứng suy hô hấp cấp tính nặng. Hình ảnh lâm sàng này không được nhầm lẫn với tràn khí dưới da lan ra mặt (xem Phần II Chương 5, Hình 5.20). Hơn nữa, phù mạch và sốc phản vệ đều có thể dẫn đến phù / sưng mặt đáng kể.
Hình 6.18 Các biến thể của phù mạn tính ở chi dưới: (a) liên quan đến viêm da cơ địa và (b) tăng sắc tố da. Được phép của Helmut Hintner, MD và Martin Laimer, MD (a) và Martin Dünser, MD (b).
Bệnh nhân mắc bệnh mãn tính thường xuất hiện với phù nề ở chi dưới. Đặc điểm điển hình của phù mạn tính là xuất hiện hai bên, liên quan đến viêm da dạng chàm (Hình 6.18a) và tăng sắc tố da (Hình 6.18b). Phù mãn tính phổ biến nhất là do sung huyết tĩnh mạch kéo dài do suy tĩnh mạch, xơ gan với tăng áp cửa, suy tim phải mãn tính, viêm màng ngoài tim co thắt, bệnh cơ tim hạn chế hoặc suy thận mãn tính. PHù bao gồm cả các ngón chân, đặc tính phù không ấn lõm và không thể nâng (véo) lớp da trên ngón chân (test Stemmer dương tính) là các dấu chỉ của phù bạch huyết. Phù chân mãn tính 2 bên mà không phải do nước ngoài mạch thừa gây ra có thể là phù mỡ (chủ yếu ảnh hưởng đến phụ nữ béo mập) hoặc phù nêm (sưng mặt trước xương chày gặp ở bệnh nhân mắc bệnh tuyến giáp). Phù hai bên cấp tính hoặc mãn tính của chi trên là ít thường xuyên hơn và có thể là một dấu hiệu của tắc nghẽn tĩnh mạch chủ trên. Tình trạng này, trong hầu hết các trường hợp, kèm theo một mức độ sưng mặt nhất định, đặc biệt là trong giai đoạn đầu của bệnh.
Sưng một bên của một chi cho thấy một quá trình cục bộ cản trở dẫn lưu tĩnh mạch hoặc bạch huyết. Nó có thể là do huyết khối tĩnh mạch sâu (xem Phần II Bài 6.5.2) hoặc suy bạch huyết hoặc dẫn lưu tĩnh mạch do đặt ống thông tĩnh mạch. Điều thú vị là phù nề cục bộ thường được quan sát khá xa so với đường động mạch, đặc biệt nếu điều này đã được đưa vào động mạch cánh tay. Đặc biệt ở các chi dưới, nhiễm trùng dưới da hoặc mô mềm là một lý do khác cho sưng nề cục bộ một bên ở bệnh nhân nguy kịch.
Hình 6.18c. Test Stemmer dương tính: không véo nên lớp da trên ngón chân lên.
Đánh giá lâm sàng các mức huyết sắc tố
Hình 6.19 Dấu hiệu lâm sàng của thiếu máu: xanh xao của giường móng (a), xanh xao của nếp nhăn lòng bàn tay (b) và xanh xao của nướu (c). Được phép của Martin W. Dünser, MD
Hình 6.20 Giải thích kết mạc trắng như một dấu hiệu thiếu máu có thể bị làm sai lệch bởi sự hiện diện của tiêm kết mạc hoặc viêm kết mạc (mũi tên màu vàng). Được phép của Martin W. Dünser, MD.
Mặc dù kém chính xác hơn nhiều so với các phương pháp trong phòng xét nghiệm, một số dấu hiệu lâm sàng cho phép ước tính mức độ thiếu máu. Điều này có thể đặc biệt hữu ích như một phương pháp sàng lọc, trong giai đoạn đầu của hồi sức khi chưa có đường truyền mạch máu hoặc nơi mà các cơ sở phòng xét nghiệm không có sẵn. Dấu hiệu sớm nhưng khá nhạy cảm của thiếu máu nhẹ đến trung bình là xanh xao của giường móng tay (Hình 6.19a) và nếp nhăn lòng bàn tay (Hình 6.19b). Chỉ trong trường hợp thiếu máu nặng, thường là khi nồng độ hemoglobin giảm <7 – 8 g / dL, vành kết mạc chuyển sang màu trắng và nướu trở nên nhợt nhạt (Hình 6.19c). Khi đánh giá kết mạc cho mức nhợt nhạt, việc so sánh màu sắc của chúng với màu móng của bạn là một điểm chuẩn cơ bản (với điều kiện là người kiểm tra không bị thiếu máu!). Vì tiêm kết mạc và viêm kết mạc có thể làm sai lệch kết quả kiểm tra (Hình 6.20), nên tập trung vào nướu, lưỡi hoặc niêm mạc miệng để sàng lọc sự hiện diện của tình trạng thiếu máu nặng. Một khuôn mặt hoặc làn da nhợt nhạt là một dấu hiệu nhạy cảm cho thiếu máu nhưng không đặc hiệu. Khi tìm kiếm các dấu hiệu thiếu máu, điều quan trọng cần nhớ là đó là sự pha loãng máu mà cuối cùng là nguyên nhân làm giảm nồng độ hemoglobin. Ở một bệnh nhân bị xuất huyết chưa được truyền dịch, nồng độ hemoglobin vẫn có thể bình thường và không có dấu hiệu lâm sàng thiếu máu ngay cả khi đã mất một lượng máu đáng kể.
Các kiểm tra linh tinh khác
Dấu hiệu lâm sàng chỉ định một số bệnh lý tim mạch mạn tính tiềm ẩn nhất định là bộ mặt van 2 lá và bộ mặt van động mạch chủ. Bệnh nhân bị hẹp van hai lá mạn tính có thể có má đỏ hồng và đổi màu xanh tím của phần mặt còn lại như một dấu hiệu lâm sàng của xung huyết phổi, tăng áp phổi và suy tim phải. Tổn thương lạnh mãn tính là một chẩn đoán phân biệt quan trọng đối với bộ mặt van 2 lá. Mặt khác, bệnh nhân bị hẹp động mạch chủ mạn tính có thể có dấu hiệu xanh xao ở khuôn mặt như một chỉ số lâm sàng về cung lượng tim thấp. Tuy nhiên, độ nhạy của các dấu hiệu lâm sàng khá hiếm này là thấp.
Sờ
Sờ nắn mạch động mạch
Hình 6.21 Các vị trí khác nhau nơi lượng giá các mạch đập động mạch ngoại biên có thể được sờ thấy. Động mạch quay (a), động mạch cánh tay(b), động mạch cánh tay ở cấp độ giữa cánh tay(c) và động mạch mu bàn chân(d). Được phép của Martin W. Dünser, MD.
Sờ nắn động mạch bằng ngón trỏ và ngón giữa cho phép xác định số lượng và chất lượng của mạch đập động mạch. Điều quan trọng là không sờ thấy mạch động mạch bằng ngón tay cái vì nó có động mạch ngón tay lớn nhất có thể khiến người khám cảm thấy mạch đập của mình thay vì mạch của bệnh nhân. Các động mạch có thể được sờ thấy tại các vị trí khác nhau, nơi chúng có kích thước đủ lớn để có thể cảm nhận được thông qua các mô dưới da hoặc nằm ở bề mặt (Hình 6.21). Trong khi các động mạch cảnh hoặc động mạch đùi là những vị trí ưa thích để sờ nắn xem có một xung mạch trung tâm (và do đó là có tuần hoàn) hay không (xem Phần I Chương 3, Hình 3 và 3.5) và để đánh giá dạng sóng của mạch đập động mạch, động mạch quay đoạn gần cổ tay là nơi để đánh giá tần số, tính đều đặn và chất lượng của sóng mạch. Động mạch thái dương dễ sờ thấy đặc biệt trong các trường hợp khi bác sĩ lâm sàng không có quyền tiếp cận đầy đủ vào bệnh nhân (ví dụ: trong khi phẫu thuật hoặc trong môi trường trước bệnh viện). Bất cứ khi nào có nguy cơ mắc hội chứng động mạch chủ cấp tính, điều cần thiết là sờ nắn mạch động mạch của mỗi chi mỗi bên. Sự khác biệt về sự hiện diện hoặc lực của sóng xung động mạch giữa các chi (> 10 – 15 mmHg huyết áp tâm thu) là gợi ý của bóc tách động mạch chủ hoặc tắc nghẽn.
Để đánh giá tần số mạch đập, nên sờ nắn động mạch trong 20 – 30 giây trong khi các xung đập được đếm và sau đó nhân lên để có được số lượng xung đập trong mỗi phút. Trong các tình huống khẩn cấp, việc dành 20 – 30 giây để đo nhịp tim thường không hợp lý. Với kinh nghiệm, có thể nhanh chóng phân loại bệnh nhân thành các nhịp tim khác nhau (nhịp tim chậm, nhịp bình thường, nhịp tim nhanh, rất nhanh). Mặc dù điều này có thể không chính xác để xác định nhịp tim tuyệt đối, nhưng nó có thể, cùng với việc đánh giá chất lượng của sóng xung động mạch, cung cấp thông tin lâm sàng hữu ích trong một khoảng thời gian rất ngắn.
Chín mươi lăm phần trăm đối tượng khỏe mạnh có nhịp tim lúc nghỉ ngơi trong khoảng từ 50 – 95 lần/phút. Rối loạn nhịp tim bao gồm nhịp tim nhanh (> 100 lần/phút) và nhịp tim chậm (< 60 lần/phút). Nhịp tim nhanh là một dấu hiệu quan tâm không đặc hiệu và cho thấy một giai điệu giao cảm tăng lên. Ngược lại, không có nhịp tim nhanh thì tình trạng giảm thể tích máu nặng, suy tim và / hoặc sốc là không có khả năng. Mức độ nhịp tim nhanh thường tương quan trực tiếp với mức độ nghiêm trọng của bệnh và là yếu tố dự báo các biến cố tim và tử vong. Để diễn giải chính xác mức độ nghiêm trọng của nhịp tim nhanh, điều quan trọng là phải nhận thức được nhịp tim tối đa của người cao tuổi [được tính là: 220 – tuổi (tính theo năm), ví dụ: 140 / phút ở một bệnh nhân 80 tuổi]. Một số trường hợp ngoại lệ có liên quan áp dụng cho quy tắc này. Đáng chú ý, một số bệnh nhân bị xuất huyết trong phúc mạc (ví dụ: bệnh nhân mang thai ngoài tử cung bị vỡ) có biểu hiện tương đối (nhịp tim < 100 lần/phút mặc dù hạ huyết áp động mạch) hoặc nhịp tim chậm tuyệt đối (< 60 lần/phút). Lý do cho điều này là không rõ ràng nhưng có thể liên quan đến một phản ứng âm đạo do kích thích phúc mạc. Tương tự như vậy, những bệnh nhân xuất huyết nhanh chóng có thể biểu hiện nhịp tim chậm kết hợp với giãn mạch ngoại biên và hạ huyết áp động mạch. Về mặt sinh lý, điều này có thể được giải thích bằng cách kích thích các sợi C của tim nằm ở tâm thất trái và được kích thích bởi sự co bóp mạnh mẽ của một trái tim không được đổ đầy quá mức.
Mặc dù sờ nắn không thể phân biệt giữa các loại rối loạn nhịp tim, nhưng kiến thức về các triệu chứng phổ biến và nhịp tim có thể đưa ra một số manh mối nhất định về bản chất của nhịp tim nhanh (nhịp nhanh trên thât hay nhịp thất). Bệnh nhân bị nhịp tim nhanh trên thất thường ổn định về huyết động, phàn nàn về cảm giác đánh trống ngực và có nhịp tim lên tới 250 bpm. Trong trường hợp hiện diện nhịp đập đều tại tĩnh mạch cảnh ngoài (dấu hiệu ếch – xem phần II mục 6.1.2.1) và bệnh nhân đáp ứng với nghiệm pháp vagal (nhu xoa xoang cảnh hay nghiệm pháp Valsalva), nhịp tim nhanh vào lại nút nhĩ thẩt là chẩn đoán có khả năng. Nhịp tim nhanh bị chậm lại trong quá trình thực hiện các nghiệp pháp cường vagal thường là nhịp nhanh xoang. Bệnh nhân bị nhịp nhanh thất thường cảm thấy tim đập nhanh, xuất hiện nhịp tim trong khoảng 120 – 200 lần/phút, thường bị rối loạn huyết động và không ổn. Nhịp tim cố định khoảng 150 lần/phút (hoặc một phần khác là 300 lần/phút) hoặc một nhịp đột ngột giảm một nửa / phần tư trong nhịp tim là gợi ý của cuồng nhĩ.
Nhịp tim sinh lý là nhịp nhàng. Chỉ ở trẻ em, thanh niên và vận động viên nhịp tim có thể trải qua những thay đổi sinh lý trong chu kỳ hô hấp. Điều này được gọi là rối loạn nhịp xoang theo hô hấp và ngụ ý tăng nhịp tim trong khi hít vào và giảm trong khi thở ra. Rối loạn nhịp tim độc lập với chu kỳ hô hấp luôn là bệnh lý. Rối loạn nhịp tim phổ biến nhất gây ra nhịp tim không đều ở bệnh nhân nguy kịch là rung nhĩ (bất thường không đều, cả về nhịp và biên độ). Các nguyên nhân ít phổ biến khác là cuồng nhĩ với dẫn truyền không đều và nhịp nhanh nhĩ đa ổ quan sát thấy ở bệnh nhân mắc bệnh phổi mãn tính. Một nguyên nhân khác của nhịp tim loạn nhịp là ngoại tâm thu hoặc nhịp ngoại lai. Nguồn gốc của ngoại tâm thu không thể được xác định trên lâm sàng. Ngoại tâm thu có thể theo sau từng nhịp bình thường (nhịp đôi) hoặc từng hai nhịp bình thường (bộ ba) (không đều đặn) nhưng không phải lúc nào cũng theo dạng nhịp đều. Biên độ nhịp đập ngoại vi thường nhỏ hơn nhịp tim thông thường. Điều này rõ rệt hơn đối với ngoại tâm thu thất so với ngoại tâm thu trên thất.
| Bảng 6.1 Các bệnh lý tim mạch có thể liên quan đến mạch nghịch (pulsus paradoxus) | |
| Cơ chế | Bệnh lý |
| Tăng bơm động của phổi | Hen phế quản nặng/ đợt cấp COPD |
| Gia tăng áp lực màng phổi. | Tràn khí màng phổi |
| Bệnh màng tim hạn chế. | Chèn ép tim cấp do tràn dịch.
Viêm màng tim co thắt. |
| Suy giảm khả năng đổ đầy. | Bệnh cơ tim hạn chế. |
| Suy tim phải. | Thuyên tắc phổi.
Suy thất phải, nhồi máu thất phải. |
| Hạn chế hồi lưu tĩnh mạch. | Giảm thể tích/ xuất huyết.
Sốc dãn mạch. |
Ngoài nhịp tim, chất lượng của sóng động mạch mang lại thông tin lâm sàng quan trọng về thể tích nhát bóp và không thể được nhấn mạnh quá mức. Không giống như sờ thấy mạch đập, đánh giá chất lượng mạch đập động mạch đặc biệt dựa vào các kỹ năng và kinh nghiệm lâm sàng. Chất lượng của sóng xung động mạch được xác định bởi độ cứng của thành động mạch và thể tích nhát bóp của tim. Điều này ngụ ý rằng ở những bệnh nhân cao tuổi, sóng xung mạnh có thể được cảm nhận mặc dù có thể tích đột quỵ khá nhỏ, trong khi ở những bệnh nhân trẻ có độ chun dãn thành động mạch tốt thì ngay cả khi một thể tích nhát bóp lớn thường dẫn đến mạch ngoại biên yếu. Khi tính đến thể tích của sóng mạch ngoại vi, bác sĩ lâm sàng có kinh nghiệm có thể đưa ra kết luận về thể tíchnhát bóp tim. Chất lượng của sóng mạch động mạch được cảm nhận tốt nhất qua động mạch quay. Ví dụ, mạch yếu, mỏng, hẹp và nhanh là gợi ý về thể tích nhát bóp nhỏ như quan sát thấy trong giảm thể tích, sốc tim hoặc sốc tắc nghẽn. Ngược lại, bệnh nhân có tuần hoàn tăng động (ví dụ như sốc giãn mạch, tăng CO2 máu, sốt, căng thẳng) xuất hiện với một mạch nẫy tốt, rộng và mạnh. Một mạch nẩy và mạch mạnh tương tự có thể được cảm nhận ở những bệnh nhân bị thiếu máu nặng hoặc bệnh nhân bị nhịp tim chậm và chức năng bơm được bảo tồn (ví dụ: block tim độ ba). Ở bệnh nhân xơ cứng động mạch, động mạch quay có thể cứng đến mức nó được cảm nhận như một chuỗi xung vôi hóa (pulsus durus). Thật khó nếu không thể đánh giá chất lượng của sóng mạch động mạch ở những bệnh nhân này (dấu hiệu Osler). Mặc dù mạch của bệnh nhân bị hẹp động mạch chủ đôi khi cảm thấy yếu và có thể tích nhỏ (“pulsus parvus et tardus – nẩy yếu chìm nhanh”), nó có thể xuất hiện rộng và mạnh ở những bệnh nhân bị trào ngược van động mạch chủ nặng (độ rộng áp lực > 80 mmHg, dấu “búa nước của Watson” hoặc “mạch đập Corrigan”). Tuy nhiên, không có hai mạch đập sau nào nhạy cảm hợp lý để phát hiện cụ thể các bệnh lý của van động mạch chủ.
Hai thay đổi động đặc trưng của sóng mạch động mạch ngoại vi / động mạch quay đã được mô tả. Pulsus paradoxus (hay mạch nghịch) đề cập đến việc giảm độ mạnh của mạch động mạch (nhịp đập phẳng) trong thì hít vào tự phát. Thuật ngữ này bắt nguồn từ phát hiện lâm sàng rằng có thể nghe thấy nhịp tim nhưng không có mạch ngoại vi cảm thấy trong thì hít vào. Một mạch nghịch lý có thể được đo chính xác nhất bằng cách sử dụng máy đo huyết áp (Hộp 2) hoặc theo dõi áp lực động mạch xâm lấn. Ở dạng trầm trọng (khi thay đổi biên độ xung vượt quá 20 mmHg) thường chỉ có thể thấy trong chèn ép màng ngoài tim hoặc hiện tượng tăng bơm động phổi mạnh, có thể phát hiện ra một mạch nghịch lý bằng cách sờ nắn động mạch ngoại biên. Ở những bệnh nhân có nguy cơ lâm sàng cao mắc các bệnh lý gây ra mạch nghịch lý, việc yêu cầu bệnh nhân hít một hơi thật sâu và sờ nắn xem liệu sóng mạch có bị xẹp trong khi hít vào hay không. Mặc dù điều này không phù hợp với các khuyến nghị trong sách giáo khoa phổ biến, nhấn mạnh rằng một mạch nghịch lý xảy ra trong thì hít vào yên tĩnh, đó là một cách tiếp cận hợp lý để tăng độ nhạy của thao tác này nhằm phát hiện bệnh lý có khả năng đe dọa đến tính mạng càng sớm càng tốt. Ở những bệnh nhân được thông khí áp lực dương (được kiểm soát hoặc hỗ trợ), sự khác biệt áp lực bên trong lồng ngực bị đảo ngược (dương trong thì bơm vào, ít dương hơn trong khi thở ra). Theo đó, mạch nghịch lý được đảo ngược ở những bệnh nhân thở máy với sự gia tăng lực sóng mạch động mạch trong khi hít vào và đặc biệt giảm (ít hơn) khi thở ra. Một số bệnh lý có thể gây ra mạch nghịch lý (Bảng 6.1). Sinh lý bệnh của nó bao gồm sự gia tăng hồi lưu tĩnh mạch cho tim phải nhưng giảm hồi lưu tĩnh mạch cho tim trái trong thì hít vào tự phát (giảm áp lực bên trong lồng ngực). Điều này dẫn đến (tương đối) đổ đầy tâm thất phải quá mức và đổ đầy tâm thất trái dưới mức làm cho vách liên thất dịch chuyển sang trái và giảm thể tích nhát bóp thất trái và áp lực mạch động mạch.
Một mạch đều nhưng với một sóng mạch động mạch không đều (ví dụ: nhịp yếu xen kẽ với nhịp mạnh) thường được tìm thấy ở những bệnh nhân bị suy yếu chức năng tim trái và được gọi là mạch luân phiên (hoặc mạch xen kẽ). Nó còn được gọi là “tiếng gầm chết chóc của tim” nếu được kết hợp với tiếng ngựa phi S3.
Ước tính huyết áp bằng cách sờ mạch
Mặc dù thường được tin là như vậy, ước tính huyết áp động mạch bằng cách sờ nắn sóng mạch động mạch là không thể (và trong hầu hết các trường hợp không liên quan cũng không quan trọng). Mặt khác, có thể nhận ra những thay đổi tương đối của huyết áp động mạch bằng cách sờ nắn, ví dụ, sự gia tăng lực của sóng mạch động mạch để đáp ứng với thay đổi vị trí (ví dụ: tư thế nằm ngửa và / hoặc nâng cao chân thụ động). Phương pháp thích hợp nhất trên lâm sàng để ước tính huyết áp động mạch là kiểm tra trong khi đặt đường trong động mạch. Khi sử dụng kỹ thuật “cannula trên tiêm”, dòng chảy ngược vào hồ chứa cannula là tối thiểu và chậm trong tình trạng tụt huyết áp nghiêm trọng, trong khi hồ chứa đầy nhanh chóng và hoàn toàn ở bệnh nhân tăng huyết áp hoặc tuần hoàn tăng động. Khi rút kim trong thời gian ngắn cho đến khi khóa công tắc được kích hoạt, không có máu thoát ra khỏi ống thông trong tình trạng tụt huyết áp nghiêm trọng. Khi sử dụng kỹ thuật Seldinger để chèn một đường động mạch, huyết áp có thể được đánh giá trực tiếp bằng khoảng cách máu động mạch ra khỏi ống thông sau khi động mạch bị đâm thủng và trước khi đưa vào gai hướng dẫn.
Theo quan điểm của thực tế, đó là lưu lượng máu quyết định tưới máu mô, kiến thức về huyết áp động mạch tuyệt đối từ lâu đã được đánh giá quá mức (Hộp 3). Trong môi trường cấp cứu và chăm sóc đặc biệt, các giá trị huyết áp động mạch tuyệt đối hiếm khi hữu ích. Một trong số ít trường hợp ngoại lệ là kiến thức về các giá trị tuyệt đối của huyết áp động mạch tâm thu để tính chỉ số sốc. Chỉ số sốc là tỷ lệ giữa nhịp tim và huyết áp tâm thu. Ở người lớn, giá trị sinh lý nằm trong khoảng từ 0,5 đến 0,7. Tỷ lệ cao hơn, đặc biệt là ≥1 (có nghĩa là giá trị tuyệt đối của huyết áp tâm thu giảm xuống dưới nhịp tim), ngụ ý xác suất cao của sốc cao với sự rối loạn huyết động học vĩ mô. Theo đó, chỉ số sốc ≥1 ở những bệnh nhân bị bệnh nặng có liên quan đến mức độ tăng lactate và tỷ lệ tử vong.
Sờ vùng trước tim
Hình 6.22 Sờ nắn chính xác của xung đạp ở mỏm tim. Được phép của Martin W. Dünser, MD.
Hình 6.23 Một tuần hoàn tăng động có thể dẫn đến các xung động có thể nhìn thấy trong vùng dưới mũi kiếm xương ức (a) và vùng cảnh (b) (mũi tên màu vàng). Được phép của Martin W. Dünser, MD.
Sờ nắn vùng trước tim cập đến kỹ thuật thăm khám theo đó các xung động của tim được truyền đến thành ngực trước khi được sờ nắn. Giải thích đầy đủ của sờ nắn vùng trước tim đòi hỏi kinh nghiệm. Giải phẫu vùng ngực cũng ảnh hưởng đến kết quả thăm khám. Không có xung động vùng trước tim có thể được cảm thấy ở những đối tượng béo phì. Tuy nhiên, ở nhiều bệnh nhân, sờ nắn vùng này có thể tiết lộ thông tin quan trọng, có liên quan và nên là một phần của kiểm tra lâm sàng trên bệnh nhân bị bệnh nghiêm trọng (không ổn định về huyết động). Có hai khu vực của thành ngực trước cần được sờ nắn.
Bước đầu tiên là sờ xung động vùng mỏm tim (Hình 6.22). Nó có thể được cảm nhận với các ngón tay của người thăm khám được đặt ở đường trung đòn bên trái trên khoảng liên sườn thứ năm. Tuy nhiên, ở bệnh nhân nằm ngửa, nhịp đập của mỏm tim thường rất khó cảm nhận. Các xung động tại đỉnh nhìn chung được tạo ra bởi vách liên thất đẩy về phía thành ngực trong quá trình co đẳng thể tích. Nó thường ngắn gọn và chất lượng của nó được mô tả tốt nhất là “khẽ đập”. Khu vực mà nó có thể cảm nhận được thường nhỏ (rộng < 2 khoác ngón tay). Ở những bệnh nhân bị giãn thất trái, xung động tại vùng mỏm được dịch chuyển sang một bên và hơi cong (theo hướng xuống và ra ngoài). Khi một khu vực lớn hơn của trái tim truyền năng lượng đến thành ngực, khu vực mà xung động mỏm được cảm nhận trở nên lớn hơn và chất lượng của nó nhiều hơn, “nặng nề” hơn so với “khẽ đập”. Ở những bệnh nhân có thất trái phì đại hoặc cung lượng tim tăng cao, vị trí của xung động mỏm vẫn không thay đổi và trở nên mạnh hơn (đập đẩy mạnh). Trong sự hiện diện của một tuần hoàn tăng động, xung động mỏm đôi khi có thể được nhìn thấy trên thành ngực trước. Ở nhiều bệnh nhân này, vùng ngay dưới mũi kiếm xương ức (Hình 6.23a) và xung động vùng cảnh (Hình 6.23b) cũng hiện diện. Điều quan trọng là, các xung động khu trú vùng mũi xương ức cũng có thể được nhìn thấy ở những bệnh nhân bị suy tim phải nặng và, như là một dấu hiệu duy nhất, không được nhầm lẫn với dấu chỉ của tuần hoàn tăng động.
Hình 6.24 Sờ nắn vùng trước tim cạnh xương ức hoặc thất phải nhô lên. Được phép của Martin W. Dünser, MD.
Để đánh giá xung động tâm thất phải, lòng bàn tay hoặc gót xa của bàn tay người thăm khám được đặt trên thành ngực cạnh xương ức bên trái (Hình 6.24). Có thể sờ thấy một xung lực rộng và nhô lên có thể sờ thấy được là một dấu hiệu của sự dãn rộng thất phải. Sự rút lại thành ngực đồng bộ với xung động trên khu vực, nơi thường cảm nhận xung động đỉnh, rất gợi ý về sự hiện diện của viêm màng ngoài tim co thắt. Ở một số bệnh nhân này, có thể quan sát thấy sự co rút nhịp nhàng của xương ức dưới đồng bộ với từng nhịp tim. Phát hiện này có thể được kết hợp với một vùng thượng vị nhô ra và gan đập theo nhịp tim. Dấu hiệu Broadbent liên quan đến việc thu hẹp xương sườn thứ 11 và 12, với sự thu hẹp của khoang liên sườn sau trong bệnh cảnh viêm màng ngoài tim co thắt. Nó xảy ra như là kết quả của sự kết dính màng ngoài tim với cơ hoành.
Nghe tim
Nghe tim là một phương pháp sàng lọc quan trọng để xác định suy tim và các bệnh lý van tim (mới). Tuy nhiên, ở những bệnh nhân nguy kịch, tim đập nhanh, thường bị nhiễu loạn bởi môi trường ồn ào và / hoặc thở máy. Nghe tim bắt đầu qua điểm Erb, một điểm nối âm của tất cả các âm thanh của tim. Sau đó, ống nghe được đặt trên bốn điểm khác biệt (Bảng 6.2).
| Bảng 6.2 Các mốc giải phẫu cho nghe tim. | ||
| Tư thế nằm ngang | Khoang liên sườn | Van nghe to |
| Đường cạnh ức trái | 3 | Điểm Erb’s (“tất cả van”) |
| Cạnh ức phải | 2 | Van động mạch chủ |
| Cạnh ức trái | 2 | Van động mạch phổi |
| Cạnh ức trái | 4 hay 5 | Van 3 lá |
| Trung đòn trái | 5 | Van 2 lá |
Các tiếng tim
Về mặt sinh lý, có thể nghe thấy hai âm thanh của tim [S1 (“lub”) và S2 (“dub”)]. Tiếng tim đầu tiên được gây ra bởi sự rung động của máu do van hai lá và van ba lá đóng. Âm thanh cao thường được nghe rõ nhất với phần hoành (màng) của ống nghe, xảy ra ở cuối tâm trương và giai đoạn đầu của tâm thu. Âm lượng của S1 là một thước đo gián tiếp của cơn co thắt của thất trái (S1 to ở tim tăng động, S1 mềm ở tim bị suy). Âm thanh tim thứ hai được tạo ra bằng cách đóng van động mạch chủ và van động mạch phổi cho thấy sự kết thúc của thì tâm thu.
Trong một số bệnh tim, nhịp tim thêm trở nên rõ ràng. Ở những bệnh nhân bị suy tim tiến triển, có thể nghe thấy tiếng tim thứ ba (S3) qua xung động ở vùng mỏm tim. Nó thấp hơn trong cao độ và thường chỉ có thể được nghe bằng tiếng chuông của ống nghe. Nhận ra một âm thanh trái tim thứ ba là khó khăn và cần cải thiện với kinh nghiệm nghe. Vì tiếng tim thứ ba có thể được nghe thấy ngay sau tiếng thứ hai, nó cho nhịp tim phát ra âm thanh tương tự như tiếng ngựa phi nước đại và được gọi là “gallop S3”. Người ta đưa ra giả thuyết rằng âm thanh của tim thứ ba xảy ra khi khả năng đổ đầy tâm trương bị suy yếu và dòng đổ vào tâm thất đột nhiên bị giảm tốc trong giai đoạn sớm tâm trương. Theo đó, người ta cũng có thể tìm thấy một “gallop S3” ở những bệnh nhân bị quá tải thể tích và tăng động tuần hoàn. Bệnh nhân có âm thanh S3 đã được ghi nhận là có mức peptide natriuretic type B cao hơn so với bệnh nhân không có tiếng tim thứ ba. Tiếng tim thứ tư (S4) phụ thuộc vào sự co thắt tâm nhĩ và thường là dấu hiệu của thất trái bị suy hoặc phì đại. So với “gallop S3”, nó ít gặp hơn.
Các tiếng thổi tim (Hộp 6)
| Bảng 6.3 Phân loại tiếng thổi của tim theo âm lượng | |
| Mức độ | Diễn giải |
| I | Nghe vừa đủ, thường chỉ nghe thấy ở vị trí bên trái hoặc trong khi bệnh nhân thực hiện nghiệm pháp Valsalva. |
| II | Mềm mại / yên tĩnh, nhưng có thể nghe được. |
| III | Lớn vừa phải, không sờ thấy rung miu. |
| IV | Lớn, thường được gắn kết với một cảm giác rung dưới lồng bàn tay khi sờ vùng trước tim. |
| V | Rất to, nghe rõ với ống nghe được giữ một phần từ ngực, kết hợp với cảm giác rung dưới tay dễ sờ thấy. |
| VI | Rất to, nghe rõ mà không cần ống nghe, luôn đi kèm với cảm giác rung dưới tay. |
Âm thổi là những âm thanh của tim thêm được tạo ra bởi sự hỗn loạn của máu chảy qua các van hẹp hoặc không hoàn toàn / trào ngược. Cường độ của tiếng thổi có thể được phân loại từ I đến VI (Bảng 6.3) và phụ thuộc vào một số yếu tố (mức độ khuyết tật van, độ nhớt và vận tốc dòng máu, đặc điểm thành ngực, mô hình ống nghe). Thời gian của những tiếng thổi trong chu kỳ tim mang lại thông tin quan trọng liên quan đến nguồn gốc của chúng. Để xác định xem có tiếng thổi xảy ra trong khi tâm thu hay tâm trương, người kiểm tra đồng thời sờ nắn động mạch quay hoặc động mạch cảnh trong khi nghe tim. Điều này rất cần thiết đặc biệt là khi nhịp tim vượt quá 100 lần/phút, vì tâm thu và tâm trương sau đó cân bằng về chiều dài. Dưới nhịp tim này, tâm thu ngắn hơn tâm trương.
Những tiếng thổi tâm thu thường gặp trong tình trạng nguy kịch và chủ yếu chỉ ra bệnh thoái hóa van hai lá, hẹp van động mạch chủ nhưng cũng có tình trạng trào ngược van ba lá (nặng). Hai bệnh lý có thể được phân biệt bằng điểm nghe của thành ngực mà tiếng thổi to nhất, đặc tính cảu âm thổi và cuối cùng là hướng lan của nó. Một tiếng thổi tâm thu do sự trào ngược của hai lá là có đặc tính ” thổi” trong khi đó âm thanh do hẹp động mạch chủ được mô tả tốt hơn được mô tả như là “tiếng kêu”. Một tiếng thổi tâm thu liên quan đến trào ngược van hai lá thường lan ra nách. Sa van hai lá (hội chứng Barlow,), một tình trạng tương đối phổ biến, có liên quan đến tiếng thổi tâm thu, hoặc tiếng click, hoặc cả hai, và được nghe rõ nhất ở mỏm tim. Trào ngược van hai lá đáng kể có thể làm gián đoạn không ngờ với rối loạn này. Những tiếng thổi liên quan đến hẹp động mạch chủ thường lan ra cổ. Một chẩn đoán phân biệt quan trọng của tiếng thổi tâm thu (toàn thì) mới là vỡ vách liên thất thường xảy ra trong tuần đầu tiên sau nhồi máu cơ tim.
Trào ngược van động mạch chủ và hẹp van hai lá có liên quan đến tiếng thổi tâm trương. Theo quan điểm của thực tế là ở hầu hết các quốc gia có thu nhập cao, hẹp van hai lá đã trở thành một bệnh lý van tim hiếm gặp, phần lớn các tiếng thổi tâm trương là do trào ngược động mạch chủ. Tuy nhiên, hẹp van hai lá vẫn là một tổn thương van tim phổ biến ở các nước thu nhập thấp và trung bình. Trào ngược van động mạch chủ được đặc trưng bởi một tiếng “thổi” tâm trương sớm, giảm dần. Có thể nghe thấy âm thanh giữa tâm trương tiếng rù tâm trương (âm thổi Austin Flint) với sự trào ngược van động mạch chủ và liên quan đến dòng phụt ngược động mạch chủ đánh vào lá trước của van 2 lá. Ngoài ra, một số dấu hiệu lâm sàng khác đã được mô tả ở những bệnh nhân bị hở van động mạch chủ nặng (Bảng 6.4). Tuy nhiên, ngày nay, hầu hết bệnh nhân được chẩn đoán và điều trị trước khi trào ngược động mạch chủ trở nên đủ nghiêm trọng (VN thì khác – ND) để gây ra hầu hết những thay đổi này, ngày nay chúng chỉ hiếm khi được quan sát. Hẹp van hai lá thường tạo ra tiếng thổi giữa tâm trương trầm và thấp, được nghe rõ nhất bằng phần chuông của ống nghe và với bệnh nhân ở vị trí nghiêng bên trái. Một âm thanh cao (mở bật khóa) có thể được nghe thấy ở một khoảng cách khác nhau sau khi tiếng tim thứ hai ngụ ý rằng van là dễ uốn.
| Bảng 6.4 Dấu hiệu lâm sàng của trào ngược động mạch chủ nặng | |
| Dấu hiệu | Mô tả |
| Dấu Becker’s | Mạch đập có thể nhìn thấy ở động mạch võng mạc (a). |
| Mạch Corrigan’s | Mạch động mạch cảnh nổi bật, mạch rộng và mạnh. |
| Dấu De Musset’s | Đầu gật gù hay lắc lư theo nhịp đập (a). |
| Dấu Duroziez’s | Ấn dần dần lên động mạch đùi gây ra một âm thổi; tiếng thổi tâm thu và tâm trương. |
| Dấu Gerhardt’s | Sờ được lách đập a (với sự hiện diện của lách to). |
| Dấu Hill’s | Tăng huyết áp (>20 mmHg) chân so với tay. |
| Dấu Landolfi’s | Đồng tử co tâm thu và giãn tâm trương. |
| Dấu Mueller’s | Khẩu cái mềm đập theo nhịp đập (a). |
| Dấu Quincke’s | Giường mạch máu móng có nhịp đập (a). |
| Dấu Rosenbach’s | Sờ thấy nhịp đập của gan (a) (trong trường hợp không có trào ngược van ba lá) |
| Dấu Shelly’s | Các mạch đập có thể nhìn thấy vùng cổ. |
| Dấu Traube’s | Tiếng tâm thu và tâm trương nghe thấy trên động mạch đùi khi nén mạch đoạn xa. |
| Dấu Lincoln’s | Một mạch đập vùng khoeo dễ dàng sờ thấy. |
| Dấu Sherman’s | Mạch mu chân dễ dàng sờ thấy ở bệnh nhân > 75 tuổi. |
| Dấu Ashrafian’s | Giả mắt lồi có mạch đập. |
| Búa nước Watson’s | Mạch sụp đỗ nhanh. |
| Dấu Magne’s | Giảm 15 mmHg áp suất tâm trương khi cánh tay được giữ phía trên đầu so với khi cánh tay ở ngang tầm tim. |
| Tiếng súng lục | Âm thanh nghe qua động mạch đùi ở bệnh nhân bị hở van động mạch chủ nặng. |
(a) Đồng thời với nhịp tim; SBP huyết áp tâm thu.
Đáng lưu ý, bệnh lý của van phổi chỉ hiếm khi tạo ra tiếng thổi có thể nghe được. Tiếng cọ màng ngoài tim là một âm thanh chà sát và kêu lách tách trong toàn bộ chu kỳ tim giống như tiếng cọ màng phổi (tiếng “đi bộ trên tuyết tuyết”; xem Phần II. 5.2.2). Trái ngược với tiếng cọ màng ngoài tim, tiếng cọ màng phổi chấm dứt khi thở tự nhiên hoặc thở máy được giữ. Một tiếng cọ màng ngoài tim được nghe đặc trưng ở bệnh nhân viêm màng ngoài tim cấp tính. Nó dễ nghe nhất với bệnh nhân ngồi thẳng và thở ra hết sức tối đa (ở những người có thể làm được điều này). Nếu viêm màng ngoài tim dẫn đến tràn dịch màng ngoài tim, tiếng cọ thường (nhưng không phải luôn luôn) giảm. Sau phẫu thuật tim, khi đặt ống dẫn lưu màng ngoài tim, tiếng cọ màng ngoài tim thường được nghe là âm thanh rít rít, đặc biệt là khi áp suất âm được sử dụng để dẫn lưu.
Giải thích đau ngực và cảm giác khó chịu ở ngực
Đau ngực hoặc khó chịu là một trong những triệu chứng phổ biến nhất ở bệnh nhân bị bệnh cấp tính. Nguyên nhân của đau ngực là nhiều và có thể đe dọa tính mạng độc lập với căn nguyên của chúng. Vì nhiều tình trạng gây đau ngực phụ thuộc vào điều trị kịp thời (ví dụ như thiếu máu cơ tim cấp, bóc tách động mạch chủ, thuyên tắc phổi, tràn khí màng phổi tự phát), điều cần thiết là phải giải thích chính xác cơn đau ngực hoặc khó chịu. Mặc dù bản thân không có dấu hiệu lâm sàng nào đủ nhạy cảm và cụ thể để dự đoán một chẩn đoán, một bệnh sử chi tiết và khám lâm sàng có thể xác định chính xác nguyên nhân gây đau ở phần lớn bệnh nhân.
Đau ngực liên quan đến thiếu máu cơ tim cấp tính / nhồi máu
Nhồi máu cơ tim cấp được phân thành năm type (Bảng 6.5). Mức độ đau ngực khác nhau có liên quan giữa các nhóm này. Nhồi máu type 5 hiếm khi liên quan đến triệu chứng đau ngực do thiếu máu cục bộ. Trong khi một số bệnh nhân bị nhồi máu type 2 có đau ngực, những người khác (ví dụ như những người bị thiếu máu cơ tim chu phẫu) thường không đau. Đau ngực do thiếu máu cục bộ là phổ biến nhất ở bệnh nhân nhồi máu cơ tim type 1, 3 và 4. Tuy nhiên, dữ liệu gần đây cho thấy, trái ngược với niềm tin lịch sử, một phần đáng kể [nữ, ~ 40%; nam giới, ~ 30% [4]] trong số những bệnh nhân này, đặc biệt là phụ nữ tiền mãn kinh và bệnh nhân đái tháo đường, không bị đau ngực hoặc khó chịu mặc dù bị nhồi máu cơ tim cấp. Thay vào đó, những bệnh nhân này có các triệu chứng không đặc hiệu như buồn nôn / nôn, mệt mỏi, khó thở, yếu và / hoặc khó chịu chung chung.
Ở những bệnh nhân bị nhồi máu cơ tim cấp tính phàn nàn về đau ngực hoặc khó chịu, đau thường là cấp tính hoặc bán cấp khi khởi phát. Nó có thể được kích hoạt bởi các hoạt động gắn sức, hít không khí lạnh, căng thẳng cảm xúc hoặc lạm dụng chất gây nghiện (ví dụ: cocaine).
| Bảng 6.5 Phân loại lâm sàng các loại nhồi máu cơ tim cấp tính khác nhau | |
| Nhóm | Mô tả |
| 1 | Nhồi máu cơ tim tự phát liên quan đến biến cố mạch vành nguyên phát như xói mòn mảng bám và / hoặc vỡ, nứt hoặc bóc tách. |
| 2 | Nhồi máu cơ tim thứ phát do thiếu máu cục bộ gây ra bởi nhu cầu oxy tăng hoặc giảm cung cấp (ví dụ co thắt động mạch vành, thuyên tắc mạch vành, thiếu máu, rối loạn nhịp tim, tăng / hạ huyết áp) 3 Đột tử do tim do nhồi. |
| 3 | Đột tử do tim do nhồi máu cơ tim, thường có triệu chứng gợi ý thiếu máu cơ tim nhưng không có xác nhận với các xét nghiệm. |
| 4 | Nhồi máu cơ tim liên quan đến can thiệp mạch vành qua da. |
| 5 | Nhồi máu cơ tim liên quan đến huyết khối stent. |
| 6 | Nhồi máu cơ tim liên quan đến bắt cầu động mạch vành. |
Cường độ của cơn đau ngực không liên quan đến kích thước của nhồi máu cơ tim. Đau ngực trước xương ức khả năn khu trú kém và thường được mô tả với đặc trưng là ấn, ép hoặc bỏng rát. Đôi khi, bệnh nhân khoanh vùng đau ngực bằng cách siết chặt nắm tay (dấu hiệu Levine) hoặc đặt tay (dấu hiệu Palm) trên xương ức và mô tả sự khó chịu ở ngực như một cảm giác căng cứng, khó thở và / hoặc nghẹt thở. Tuy nhiên, có tới một phần năm bệnh nhân bị nhồi máu cơ tim cấp có thể mô tả cơn đau ngực do thiếu máu cục bộ như là dao cắt hoặc đâm. Thật thú vị, ở một số ít bệnh nhân đau ngực do thiếu máu cục bộ có thể bị đau như kiểu đau màng phổi tự nhiên và / hoặc khi được sờ nắn. Đau ngực do thiếu máu cục bộ có thể lan ra các bộ phận cơ thể khác nhau. Mặc dù cơn đau liên quan đến nhồi máu cơ tim thành trước thường lan ra ở cổ và / hoặc hàm (hội chứng Buddenbrook), nhồi máu thành dưới lan ra vùng thượng vị, nhồi máu thành sau lan ra lưng và nhồi máu thành bên lan đến cánh tay trái, đau ngực tỏa ra không đặc hiệu cho thành cơ tim nhồi máu cơ bản. Không phụ thuộc vào vị trí nhồi máu cơ tim, đau ngực liên quan đến bất kỳ triệu chứng nào được trình bày trong Bảng 6.6 có thể là một triệu chứng đặc biệt do thiếu máu cục bộ cơ tim cấp.
| Bảng 6.6 Các triệu chứng lâm sàng với độ đặc hiệu cao cho thấy thiếu máu cơ tim cấp tính nếu liên quan đến đau ngực hoặc khó chịu. | |
| Triệu chứng lâm sàng | Độ đặc hiệu (KTC 95%) |
| Độ đặc hiệu cao (90 -100%) | |
| Tụt huyết áp động mạch (SBP < 100 mmHg). | |
| Nhịp tim nhanh (>120 lần/phút). | |
| Đau lan ra cả hai tay. | |
| Đau lan ra tay phải | |
| Thở nhanh | |
| Ran ẩm hay nổ khi nghe | |
| Hồi hộp | |
| Độ đặc hiệu vừa phải (75 – 90%). | |
| Đau bỏng rát | 84–92% |
| Đau lan lên cổ và hàm | 84 (76–90)% |
| Ngất | 84 (82–85%) |
| Đau như lần đau trước | 79 (77–80)% |
| Vã mồ hôi khi đau | 79–82% |
| Buồn nôn/ ói | 77–80% |
SBP huyết áp tâm thu [5].
Hơn nữa, khả năng bệnh nhân đau ngực bị thiếu máu cơ tim cấp tính tăng khi có một hoặc nhiều yếu tố nguy cơ sau: béo phì, tăng huyết áp động mạch mạn tính, đái tháo đường, tăng cholesterol máu, tiền sử bệnh tim mạch, hút thuốc lá và / hoặc tiền sử gia đình mắc các bệnh tim mạch, nếp nhăn dái tai chéo (Hình 6.25), cũng như các dấu hiệu thực thể của bệnh xơ cứng động mạch (ví dụ sờ thấy động mạch ngoại biên cứng và cứng, tiếng thổi xoang cảnh) và / hoặc chuyển hóa lipid bất thường (ví dụ Xanthelasma).
Hình 6.25 Mặc dù nếp nhăn dái tai không đặc hiệu (Dấu hiệu Frank) nhưng có thể là dấu hiệu tăng nguy cơ mắc bệnh động mạch vành và / hoặc tăng lipid máu tiềm ẩn. Được phép của Martin W. Dünser, MD. Một mối quan hệ mơ hồ tương tự đã được báo cáo cho sự hiện diện của lông mũi và / hoặc tai, viền trắng xung quanh giác mạc và bệnh động mạch vành.
Mặc dù liên quan đến độ nhạy thấp, một số triệu chứng không liên quan đến cơn đau dường như phổ biến hơn khi một số phần của cơ tim bị nhồi máu. Theo đó, triệu chứng khó thở được quan sát thường xuyên nhất ở những bệnh nhân bị nhồi máu cơ tim thành trước. Các triệu chứng phó giao cảm như buồn nôn, nôn, vã mồ hôi, nấc cục và nhịp tim chậm thường thấy ở bệnh nhân nhồi máu cơ tim thành dưới. Tuy nhiên, nhịp tim chậm cũng có thể là một biến chứng nghiêm trọng của nhồi máu cơ tim thành trước. Biểu hiện lâm sàng điển hình của bệnh nhân nhồi máu cơ tim thất phải bao gồm dãn tĩnh mạch cảnh ngoài, phổi trong và tụt huyết áp động mạch.
Các nguyên nhân đau ngực không liên quan đến thiếu máu cục bộ tim
Các triệu chứng phức tạp của đau ngực dữ dội và cảm giác rách xé cấp tính lan ra vùng liên bả vai từ chỗ đó liên quan đến bất kỳ dấu hiệu thiếu hụt thần kinh mới, đau dữ dội và / hoặc mạch động mạch không đều cho thấy sự hiện diện của hội chứng động mạch chủ cấp tính (phổ biến nhất bóc tách động mạch chủ). Hiếm khi, bệnh nhân bị bóc tách động mạch chủ cấp tính có dấu hiệu chèn ép màng ngoài tim và sốc tắc nghẽn hoặc ngừng tim cấp tính. Hầu như thường xuyên ở những bệnh nhân này, chèn ép màng ngoài tim thường đi kèm với trào ngược van động mạch chủ. Điều này rất quan trọng để ghi nhớ, vì sự hiện diện của trào ngược động mạch chủ làm mất đi triệu chứng mạch nghịch lý mặc dù có sự hiện diện của tamponade màng ngoài tim. Bệnh nhân có tiền sử tăng huyết áp hoặc hội chứng Marfan, cũng có nguy cơ dài dẳng cho hội chứng động mạch chủ cấp tính. Mặc dù bóc tách động mạch chủ xảy ra tự phát ở hầu hết bệnh nhân, đôi khi nó có liên quan đến việc nâng vác một trọng lượng nặng hoặc giảm tốc đột ngột (chấn thương động mạch chủ).
Thuyên tắc phổi là một con tắc kè chẩn đoán vì hầu hết các triệu chứng không đặc hiệu làm cho chỉ số nghi ngờ cao cần thiết cho chẩn đoán, đặc biệt là ở những bệnh nhân thở nhanh không giải thích được, các triệu chứng hô hấp hoặc tiền sử ngất. Thông thường, đau ngực ở bệnh nhân thuyên tắc phổi là khởi phát cấp tính và có thể có kiểu đau màng phổi. Ho có ở một phần ba số bệnh nhân, trong khi ho máu là hiếm. Mặc dù chỉ có khoảng một nửa số bệnh nhân bị thuyên tắc phổi biểu hiện các dấu hiệu lâm sàng của huyết khối tĩnh mạch sâu, nhưng điều quan trọng là thăm khám kỹ bệnh nhân trên các chi trên và dưới (xem Phần II. 6.5.4). Các dấu hiệu bổ sung cho thấy ở ~ 50% bệnh nhân bị thuyên tắc phổi cấp tính bao gồm sốt và nhịp tim nhanh.
Đau liên quan đến viêm màng ngoài tim là rất rõ ràng và thường khởi phát cấp tính. Điểm đau tối đa thường được ghi nhận là trước xương ức hoặc trong nữa bên ngực trái. Vì các dây thần kinh phế vị có thể bị ảnh hưởng do vùng lân cận giải phẫu của chúng với màng ngoài tim, đau có thể lan ra cánh tay, vai trái hoặc vùng liên sườn. Mặc dù cơn đau có thể trở nên trầm trọng hơn ở tư thế ngã người về sau, nhưng nó thường được làm dịu bằng cách ngồi hoặc nghiêng về phía trước.
Các bệnh lý của thực quản có thể gây ra đau đớn nghiêm trọng cho vùng sau xương ức và có thể đe dọa tính mạng. Đột ngột, nóng rát và đau liên tục từ cổ đến thượng vị là gợi ý cho tình trạng thực quản cấp tính (ví dụ như thủng, viêm thực quản, co thắt thực quản). Tam chứng Mackler được xác định bởi tiền sử nôn mửa, đau ở ngực dưới và tràn khí dưới da. Mặc dù ba triệu chứng rất đặc hiệu cho bệnh nhân mắc hội chứng Boerhaave, nhưng chúng chỉ được thấy ở một số ít bệnh nhân mắc bệnh này. Tiền sử ho mãn tính, khó nuốt và ợ nóng cho thấy viêm thực quản trào ngược có thể xuất hiện. Ở một bệnh nhân bị ức chế miễn dịch bị đau ngực, nhiễm nấm miệng (xem Phụ lục, Hình 6.9) cùng với chứng odynophagia (đau khi nuốt) là dấu hiệu của viêm thực quản do nấm candida.
Nguyên nhân phổi gây đau ngực là tương đối hiếm và bao gồm nhiễm trùng ngực, viêm màng phổi và tràn khí màng phổi tự phát. Cơn đau của màng phổi là sắc nét, thường là 1 bên và tăng khi hít sâu. Nó thường trầm trọng hơn khi ho, cười hoặc hắt hơi. Tràn khí màng phổi tự phát tương tự gây đau ngực 1 bên có tính chất không đặc hiệu (sắc nét hoặc âm ỉ) và có thể liên quan đến các dấu hiệu suy hô hấp. Điều thú vị là sự tiến triển của tràn khí màng phổi tự phát thành tràn khí màng phổi có áp lực với sốc tắc nghẽn là cực kỳ hiếm. Hồ sơ đặc trưng của bệnh nhân bị tràn khí màng phổi tự phát là nam, trẻ, cao, suy nhược và hút thuốc.
Nhiều bệnh lý cơ xương khớp có thể gây đau ngực bao gồm viêm sụn sườn (hội chứng Tietze), đau dây thần kinh liên sườn hoặc gãy xương sườn. Một đặc điểm điển hình của đau ngực do cơ xương khớp là bản chất sắc nét của nó, xu hướng vị trí rõ ràng và khả năng tái biểu hiện / tăng lên của nó bằng cách ấn nén ngực. Đau thần kinh liên sườn là kinh điển với đau liên quan đến khó thở. Herpes zoster có thể gây ra đau ngực đáng kể với dạng bỏng rát trong cảm giác và thường 1 bên, đôi khi phân phối theo sợi thần kinh. Đau có khi xuất hiện trước dấu hiệu trên da, không có tổn thương mụn nước có thể có mặt. Trái ngược với bệnh nhân bị đau ngực do thiếu máu cơ tim, bệnh nhân bị đau cơ xương khớp có thể khu trú hóa rõ ràng vị trí đau bằng ngón tay (dấu hiệu Pointing).
Cuối cùng, phải xem xét rằng, trong một số trường hợp hiếm gặp, bệnh lý của đường tiêu hóa trên / bụng (ví dụ như bệnh túi mật, viêm tụy, bệnh loét dạ dày tá tràng) cũng có thể gây đau ngực dưới.
Đánh giá tưới máu chi
Tưới máu động mạch
Đánh giá tưới máu động mạch của một chi là cần thiết cho các chỉ định khác nhau. Lý do phổ biến nhất là chẩn đoán hoặc loại trừ thiếu máu cục bộ chi cấp tính xảy ra phổ biến hơn ở chi dưới hơn là chi trên. Đánh giá tưới máu động mạch là điều cần thiết trong môi trường hậu phẫu sau phẫu thuật hoặc can thiệp mạch máu, ở những bệnh nhân bệnh nặng với ống thông động mạch lớn tại chỗ (ví dụ VA ECMO), cũng như ở bệnh nhân sau chấn thương chi.
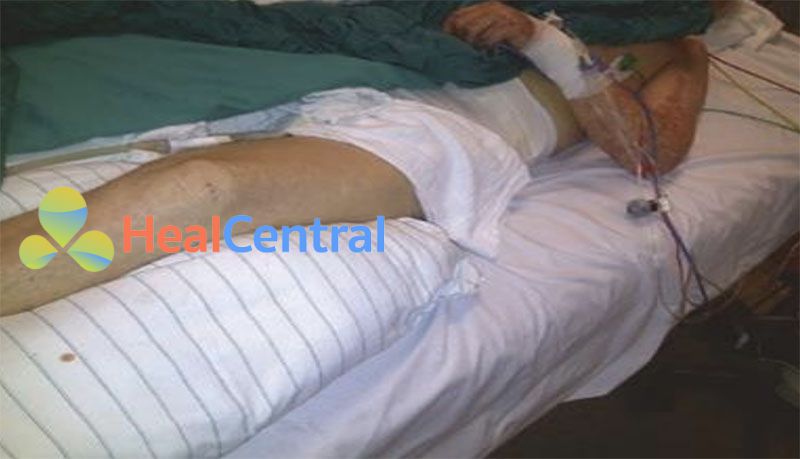
Hình 6.26 Tái nhợt của thiếu máu cục bộ chi dưới bên trái (hình bên trái). Được phép của Manuela Aspalter, MD.
Hình 6.27 Thay đổi da ở bệnh nhân sau khi tái thông mạch do thiếu máu kéo dài (> 12 giờ) ở chân trái. Được phép của Martin W. Dünser, MD.
Mức độ đầy đủ của tưới máu động mạch của một chi được đánh giá bằng cách đánh giá các mạch động mạch, đau, chức năng cảm giác, chức năng vận động và nhiệt độ da. Ở các chi dưới, các mạch động mạch được sờ thấy trên các động mạch đùi, khoeo, xương chày sau và mu chân. Ở chi trên, các mạch động mạch được sờ thấy trên các động mạch nách, cánh tay, quay và trụ. Tùy thuộc vào sự hoàn toàn của tắc mạch máu, các mạch động mạch có thể mờ nhạt, yếu hoặc không có. Tương tự, thời gian đổ đầy mao mạch ở các ngón chân (bình thường <5 giây) hoặc ngón tay là kéo dài hoặc không có. Đau nhói, thường xuyên không ngừng là một trong những triệu chứng lâm sàng hàng đầu trong thiếu máu cục bộ chi (cấp tính). Bệnh nhân khởi phát thiếu máu cục bộ chi tiến triển hơn (ví dụ, những người bị tắc nghẽn do huyết khối) trước tiên thường bị tê, ngứa ran và cảm giác chân châm chích. Vì động mạch đùi bề mặt là vị trí phổ biến nhất của tắc nghẽn huyết khối ở chi dưới, dị cảm thường phát triển ở bắp chân trước. Trong khi thăm khám lâm sàng, giảm đáp ứng khi sờ là một dấu hiệu sớm của rối loạn chức năng cảm giác liên quan đến thiếu máu cục bộ chi cấp tính. Khi thiếu máu cục bộ tiến triển, dị cảm tiến triển thành vô cảm. Những thay đổi của nhiệt độ da (lạnh khi chạm vào) và màu sắc là triệu chứng tiếp theo của thiếu máu cục bộ chi cấp tính. Nhợt nhạt của đầu chi chi đến tắc động mạch là một dấu chứng phổ biến (Hình 6.26) và thường đi kèm với da nổi bông khu trú (nhìn thấy đầu tiên ở ngón chân hoặc vùng bàn chân). Khi nguồn cung cấp máu động mạch bị gián đoạn trong một thời gian dài, mụn nước, loét lở và bong da xảy ra (Hình 6.27). Chức năng vận động bị suy giảm là một triệu chứng muộn của thiếu máu cục bộ chi. Rối loạn chức năng vận động thường đi trước căng cơ. Sự phát triển của các triệu chứng lâm sàng theo thời gian đã được tóm tắt bởi Hiệp hội Phẫu thuật Mạch máu và Hiệp hội Phẫu thuật Tim mạch Quốc tế (Bảng 6.7).
| Bảng 6.7 Các loại lâm sàng của thiếu máu cục bộ chi cấp tính | |||||
| Loại | Mô tả | Mất cảm giác | Mất vận động | Tín hiệu Doppler ĐM | TM |
| I Có thể sống | Không bị đe dọa ngay tức thì. | Không | Không | + | + |
| II Đe dọa | |||||
| IIa Mấp mé | Có thể cứu được với sự can thiệp kịp thời. | Không hoặc tối thiểu (ngón chân). | Không | ± | + |
| IIb Ngay lập tức | Có thể cứu được với sự can thiệp ngay lập tức. | Hơn cả ngón chân, đau khi nghỉ ngơi. | Nhẹ đến trung bình | – | + |
| III Không thể hồi phục | Mất mô lớn hoặc tổn thương thần kinh vĩnh viễn không thể tránh khỏi. | Nặng, vô cảm. | Nặng, tê liệt (căng cứng) | – | – |
Nghe mạch
Việc giảm đường kính của các động mạch lớn đến trung bình hơn 50% (hẹp hoặc giãn) gây ra một mức độ rối loạn lưu lượng máu có thể nghe rõ nhất bằng phần chuông của ống nghe (ví dụ như đặt trên ống nghe tại động mạch cảnh hoặc động mạch đùi). Âm thanh cổ điển được tạo ra bởi chứng hẹp mạch máu là âm thanh thổi qua chỗ hẹp (một âm thanh ào ào tương tự như tiếng thổi của tim). Với mức độ hẹp mạch máu ngày càng tăng, một tiếng thối tâm thu sớm (giảm 50% đường kính) biến thành một tiếng thổi toàn tâm thu (giảm ~ 60% đường kính) và cuối cùng kéo dài đến tâm trương (giảm 70% – 80% đường kính). Trong các mạch máu hẹp > 80 – 90%, tiếng thổi không còn nghe thấy vì lưu lượng máu chảy qua hẹp quá thấp. Ở một số bệnh nhân, hẹp mạch máu đáng kể đôi khi có thể sờ thấy như một cảm giác rung động hoặc rung miu.
Hội chứng thuyên tắc cholesterol
Hội chứng thuyên tắc cholesterol đề cập đến việc thuyên tắc các tinh thể cholesterol từ các mảng xơ vữa động mạch của một động mạch trung tâm đến các động mạch xa (100 hồi 200 mcm) dẫn đến tắc vi tuần hoàn. Thuyên tắc cholesterol có thể xảy ra một cách tự nhiên nhưng phổ biến hơn sau khi can thiệp mạch máu hoặc thao tác phẫu thuật động mạch chủ (ví dụ: trong khi phẫu thuật hoặc thông tim). Biểu hiện lâm sàng bao gồm sốt và đau cơ cũng như tổn thương nội tạng. Tùy thuộc vào căn nguyên của hội chứng, các biểu hiện của cơ quan và triệu chứng lâm sàng khác nhau. Trong khi hội chứng thuyên tắc cholesterol sau phẫu thuật động mạch chủ thường liên quan đến thận và chi dưới, hội chứng thuyên tắc cholesterol tự phát hoặc hội chứng thuyên tắc cholesterol sau thông tim hoặc chụp động mạch có thể liên quan đến các hệ thống cơ quan khác nhau.
Hội chứng thuyên tắc cholesterol phần thân dưới bao gồm thiểu niệu cấp tính hoặc tiến triển cũng như các biểu hiện da đặc trưng của các chi dưới như Livedo reticularis, acrocyanosis (hội chứng ngón chân xanh ngón tay) và ban xuất huyết. Livedo reticularis được đánh dấu bằng mô hình da nổi bông lốm đốm giống như lưới mắt cá (Hình 6.28) và là một đặc điểm điển hình của bệnh nhân mắc hội chứng thuyên tắc cholesterol hoặc hội chứng antiphospholipid.
Các biểu hiện lâm sàng của tổn thương tạng khác trong hội chứng thuyên tắc cholesterol bao gồm tiêu hóa (thiếu máu cục bộ, loét, thủng ruột, viêm túi mật không do sỏi), thần kinh (tổn thương não lan tỏa với sự nhầm lẫn và mất trí nhớ) và các triệu chứng ở mắt (ví dụ mất thị lực tạm thời 1 hay cả hai mắt).
Hình 6.28 Livingo reticularis chi dưới ở một bệnh nhân mắc hội chứng thuyên tắc cholesterol. Phép lịch sự của Daniel Dankl, MD.
Hội chứng chèn ép khoang chi
Hội chứng chèn ép khoang ở chi mô tả một sự gia tăng áp lực ở một hoặc nhiều khoang của chi trên hoặc dưới gây tổn thương tưới máu, chức năng thần kinh và cơ bắp. Sự gia tăng áp lực khoang chủ yếu xảy ra do xuất huyết (ví dụ sau chấn thương hoặc phẫu thuật) và / hoặc phù cơ sau thiếu máu cục bộ chi hoặc chèn ép kéo dài. Mặc dù một hội chứng khoang có thể phát triển ở hầu hết tất cả (các bộ phận) các chi, nhưng nó thường được quan sát thấy ở chân dưới. Nhận biết sớm hội chứng khoang là điều cần thiết vì sự chèn ép cơ bắp và dây thần kinh kéo dài có thể dẫn đến tình trạng bệnh tật lâu dài và đáng kể. Vì các triệu chứng lâm sàng của hội chứng khoang là không đặc hiệu, thăm khám thực thể chủ yếu đóng vai trò là phương pháp sàng lọc để chỉ ra đo trực tiếp áp lực khoang (ví dụ: với việc sử dụng hệ thống áp lực xâm lấn được nối với kim đặt vào ngăn tương ứng).
Triệu chứng sớm nhất của hội chứng khoang là đau so với dấu chứng khám lâm sàng. Cơn đau thường xuyên trở nên trầm trọng hơn do căng cơ thụ động và kèm theo cảm giác ngứa ran và nóng rát, căng chặt và sưng. Mặc dù mất cảm giác và chức năng vận động là dấu hiệu muộn của hội chứng khoang và có thể đã chỉ ra tổn thương không hồi phục, một số triệu chứng thần kinh nhất định xảy ra sớm. Trong hội chứng khoang dưới chân thường gặp (trước), dây thần kinh phế quản (bề ngoài) thường bị ảnh hưởng đầu tiên. Điều này được nhận ra bởi sự tê liệt hoặc giảm sự phân biệt hai điểm trên da giữa hai ngón chân. Giảm sức mạnh ngón chân cái khi kéo duỗi lên là một dấu hiệu sớm khác của chèn ép dây thần kinh mác.
Nhiều bệnh nhân có nguy cơ mắc hội chứng khoang chi được thở máy và an thần. Ở những bệnh nhân này, một chỉ số nghi ngờ cao là cần thiết để chẩn đoán kịp thời hội chứng khoang. Sưng cũng như cảm giác cứng và cứng như gỗ khi sờ nắn có thể là triệu chứng ban đầu duy nhất của hội chứng khoang. Khi áp lực khoang tăng lên làm tổn thương dẫn lưu tĩnh mạch kéo dài trước khi tưới máu động mạch bị ảnh hưởng, các mạch đập ngoại vi giảm hoặc mất biểu hiện các dấu hiệu rất muộn của hội chứng khoang, và phẫu thuật cắt cân mạc nên được thực hiện tốt trước khi các dấu hiệu quá mức này xuất hiện.
Hội chứng khoang bàn tay đáng được thảo luận cụ thể vì nó thường gặp nhất ở những bệnh nhân (bệnh nặng) sau chấn thương y sinh của động mạch quay. Nó khác với các loại hội chứng khoang chi khác, vì không có dây thần kinh cảm giác hoặc vận động được tìm thấy trong các khoang bị ảnh hưởng. Các triệu chứng lâm sàng bao gồm đau, mất chuyển động các đầu xa và sưng tiến triển do phù và tắc nghẽn tĩnh mạch. Một bàn tay căng chặt và sưng ở vị trí lòng (mở rộng các khớp bàn ngón và khớp liên đốt gần) rất gợi ý của hội chứng khoang tay.
Huyết khối tĩnh mạch sâu
Huyết khối tĩnh mạch sâu là một tình trạng có thể vừa dẫn đến (ví dụ do sự mở rộng diện lớn hoặc tắc mạch phổi liên quan) và là biến chứng bệnh hiểm nghèo. Trong hầu hết các trường hợp, các tĩnh mạch sâu của chân hoặc đám rối tĩnh mạch chậu bị ảnh hưởng. Huyết khối tĩnh mạch sâu của cánh tay (hội chứng Paget-von Schroetter) ít gặp hơn nhưng có thể là biến chứng của catheter tĩnh mạch trung tâm (dưới đòn > tĩnh mạch cánh tay) hoặc tắc nghẽn tĩnh mạch chủ trên (cả hai cánh tay bị ảnh hưởng). Nguy cơ thuyên tắc phổi cao hơn với huyết khối tĩnh mạch sâu vùng chậu và đoạn gần chi dưới (đặc biệt là trên đầu gối), cũng như trong các tĩnh mạch gần vai.
Hình 6.29 Đau và khó chịu ở bệnh nhân bị huyết khối tĩnh mạch sâu ở chân có thể được kích hoạt hoặc làm trầm trọng hơn bởi việc bóp tại khu vực giữa bàn chân (a) hoặc sờ nắn hai bên bắp chân (b). Được phép của Martin W. Dünser, MD.
Hình 6.30 Kiểm tra sự hiện diện của dấu hiệu Homans bằng cách duỗi mu bàn chân nhanh chóng. Được phép của Martin W. Dünser, MD.
Bộ ba cổ điển của huyết khối tĩnh mạch sâu bao gồm đau, sưng và đổi màu đỏ của chi bị ảnh hưởng. Trong số này, đau và khó chịu (căng cứng, cảm giác đầy hoặc nặng) có lẽ là triệu chứng lâm sàng đáng tin cậy nhất. Trong huyết khối tĩnh mạch sâu của chân, sự khó chịu có thể được kích hoạt hoặc làm trầm trọng hơn bởi các thao tác khác nhau bao gồm dùng đấu ngón tay ấn mạnh vào khu vực giữa lòng bàn chân (Hình 6.29a), ấn trước-sau hoặc bên hông của bắp chân (Hình. 6.29b), duỗi đột ngột mu bàn chân (dấu hiệu Homans, Hình 6.30), mặc dù không có thao tác nào trong số này là đặc hiệu. Sự xuất hiện của sưng chân 1 bên phụ thuộc vào mức độ và vị trí của huyết khối. Sưng thường không có ở bệnh nhân bị huyết khối tĩnh mạch hiển, nhẹ đến trung bình ở tĩnh mạch đùi và có ý nghĩa trong huyết khối tĩnh mạch chậu (Hình 6.31).
Vì đau hoặc khó chịu là không có hoặc không thể được thông tin bởi nhiều bệnh nhân bị bệnh nghiêm trọng (ví dụ như khi được an thần và thở máy), sưng chân 1 bên thường là dấu hiệu lâm sàng đầu tiên cho thấy sự hiện diện tiềm tàng của huyết khối tĩnh mạch sâu. Mặc dù sưng có thể được đánh giá bằng cách kiểm tra hoặc sờ nắn, đo chính xác là phương pháp duy nhất để xác minh sự khác biệt có liên quan (> 3 cm) trong chu vi chân (Hình 6.32). Điều thú vị là, ngay cả sưng chân một bên cũng không đặc hiệu để dự đoán sự hiện diện của huyết khối tĩnh mạch sâu ở bệnh nhân nguy kịch, như dẫn lưu tĩnh mạch hoặc bạch huyết bị suy yếu, và tình trạng giảm protein máu với phù nề theo trọng lực, thường dẫn đến sưng chân đơn phương ở những bệnh nhân này. Màu đỏ và ở giai đoạn sau đổi màu hơi xanh của lòng bàn chân và chân bị ảnh hưởng đi kèm với sưng ở bệnh nhân bị huyết khối tĩnh mạch sâu đoạn gần (Hình 6.31). Sự đổi màu xang tím của một chân sưng và đau, thường đi kèm với chấm xuất huyết, là gợi ý của phlegmasia cerulea dolens (“viêm đau màu xanh da trời”) đòi hỏi phải tái thông mạch khẩn cấp. Trong những trường hợp hiếm hoi, có thể nhìn thấy sự giãn nở của các tĩnh mạch trước xương chày bề mặt (dấu hiệu Pratt) và chỉ ra dẫn lưu tĩnh mạch bàng hệ. Một dấu hiệu Homans dương tính khi có tình trạng duỗi mu chân không hoàn toàn hoặc chỉ có thể chống lại sự kháng cự so với bên không bị ảnh hưởng. Trái ngược với niềm tin thông thường, đau đớn và khó chịu có thể đi kèm với dấu hiệu Homans dương tính nhưng không phải là điều kiện tiên quyết để chẩn đoán. Mặc dù hiện diện ở một số bệnh nhân bị huyết khối tĩnh mạch sâu, dấu hiệu Homans dương tính không nhạy cảm cũng không đặc hiệu cho tình trạng này.
Tuy nhiên, trong một tỷ lệ bệnh nhân có liên quan, huyết khối tĩnh mạch chậu sâu vẫn còn – hoặc không có triệu chứng và không bị phát hiện khi khám lâm sàng. Có tới 2/3 bệnh nhân bị tắc mạch phổi được xác nhận thiếu dấu hiệu huyết khối rõ rệt trên lâm sàng. Kết quả khám nghiệm tử thi cho thấy rằng có tới 90% những bệnh nhân này, có huyết khối sâu ở chân hoặc vùng chậu.
Hình 6.31 Sưng chân khổng lồ ở một bệnh nhân bị huyết khối tĩnh mạch chậu rộng. Được phép bởi Demetrios Papadopoulos, MD.
Hình 6.32 Đo chu vi của đùi để kiểm tra mức độ giống nhau của cả hai chân (b), khoảng cách giữa sự khác biệt giữa hai chân. Được phép bởi Sirak Petros, đầu gối và điểm đo (a) phải là MD. Lưu ý phải đo chu vi đùi khi đo.
Thực hành lâm sàng
Hộp 1. Phân loại lâm sàng của Suy tim cấp.
| Hộp 2 Xác đinh sự hiện diện của mạch nghịch với Máy đo huyết áp.
Bước 1 Bơm hơi vòng đo huyết áp trên mức huyết áp tâm thu . Bước 2 Xả hơi chậm của vòng hơi trong khi người đo nghe âm thanh Korotkoff trên động mạch cánh tay. Bước 3 Xác định huyết áp tâm thu cao nhất trong thì thở ra. Bước 4 Xả chậm hơn vòng đo để xác định huyết áp mà âm thanh Korotkoff có thể nghe được trong cả thì hít vào và thở ra Nếu sự khác biệt giữa hai mức huyết áp vượt quá 10 mmHg trong khi hít vào bình thường, thì có một mạch nghịch. Một sự khác biệt về mức huyết áp > 20 mmHg thường chỉ được tìm thấy trong chèn ép màng ngoài tim và tăng bơm động mức độ nặng (chẳng hạn như trong trạng thái hen nặng). |
| Hộp 3 Trích dẫn bởi Adolf Jarisch Junior, Bác sĩ và Dược sĩ người Áo, 1928.
“Nó là lý do gây tử vong cho sự tiến bộ hiểu biết của chúng tôi về tuần hoàn rằng đánh giá lưu lượng máu tương đối khó khăn trong khi huyết áp rất dễ đo: Đó là lý do tại sao máy đo huyết áp có được ảnh hưởng hấp dẫn như vậy, mặc dù hầu hết các cơ quan của chúng ta không cần huyết áp mà dòng chảy” |
| Hộp 4 Nghiệm pháp Valsalva để chẩn đoán suy tim trái.
Ở những bệnh nhân bị bệnh nặng chọn lọc, được theo dõi bằng huyết áp động mạch xâm lấn và có thể nín thở trong ít nhất 5 – 10 giây, có thể thực hiện nghiệm pháp Valsalva. Đáp ứng huyết áp sinh lý đối với sự gia tăng áp lực bên trong khoang ngực trong quá trình thực hiện nghiệm pháp Valsalva là một sự gia tăng ngắn sau đó là giảm huyết áp động mạch dần dần. Với (cuối thì thở ra và) giải phóng áp lực trong khoang ngực, hồi lưu tĩnh mạch tăng lên dẫn đến sự tăng vọt của huyết áp tâm thu. Biên độ của sự gia tăng huyết áp tâm thu sau khi kết thúc nghiệm pháp Valsalva tương quan trực tiếp với phân suất và chức năng tống máu thất trái. |
| Hộp 5 Dấu hiệu lâm sàng của tăng áp lực đổ đầy thất trái (LVFP) và giảm phân suất tống máu thất trái (LVEF). | ||
| Các triệu chứng lâm sàng. | Tăng LVFP. | Giảm LVEF. |
| Phản ứng bụng- cảnh dương tính. | +++ | + |
| Đáp ứng Valsalva bất thường. | ++ | +++ |
| Xung động mỏm tim bị lệch chỗ. | ++ | +++ |
| Nhịp nhanh | ++ | + |
| Tiếng tim thứ 3 | + | ++ |
| Tĩnh mạch cổ nổi | + | +++ |
| Hộp 6 Những lời XÌ XÀO (âm thổi) của trái tim: Tóm tắt về thời gian của những âm thổi và những san thương tim liên quan. | |
| Thời gian âm thổi | Các sang thương tim liên quan |
| Toàn tâm thu. | Trào ngược hai lá, trào ngược ba lá, thông liên thất. |
| Lúc tống máu và tâm thu giữa. | Hẹp động mạch chủ, xơ hóa van động mạch chủ (liên quan đến độ cứng của lá van và thành động mạch chủ với áp lực mạch bình thường), hẹp động mạch phổi, âm thổi do dòng máu phổi trong thông liên nhĩ, hội chứng Fallot / tắc nghẽn đường ra thất phải. |
| Cuối tâm thu | Sa van hai lá (Hội chứng Barlow), bệnh cơ tim phì đại, rối loạn chức năng cơ nhú (thiếu máu cục bộ), hẹp eo động mạch chủ (kéo dài đến thì tâm trương với đặc tính “tiếng thổi của máy”). |
| Đầu thì tâm trương | Trào ngược động mạch chủ, động mạch phổi, âm thổi Graham Steell (hở van động mạch phổi cơ năng trong hẹp van hai lá hoặc các nguyên nhân khác của tăng áp phổi). |
| Giữa và cuối thì tâm trương | Hẹp van hai lá, hẹp van ba lá, âm thổi Austin Flint trong trào ngược van động mạch chủ, u nhầy nhĩ. |
| Liên tục | Còn ống động mạch, dò động tĩnh mạch, dò phế – chủ (ví dụ bẩm sinh, Blalock shunt), vỡ xoang của Valsalva vào thất phải hoặc nhĩ, “mammary soufflé” – xuất hiện tam cá nguyệt 2 và 3 hay giai đọa sớm hậu sản sản phụ, tiếng vo ve nghe thấy trên vùng thượng đòn phải và biến mất khi đè tĩnh mạch cảnh trong. |
Tài liệu tham khảo
1. Joly HR, Weil MH (1969) Temperature of the great toe as an indication of the severity of shock. Circulation 39:131–138.
2. Ait-Oufella H, Bige N, Boelle PY, Pichereau C, Alves M, Bertinchamp R, Baudel JL, Galbois A, Maury E, Guidet B (2014) Capillary refill time exploration during septic shock. Intensive Care Med 40:958–964
3. Thygesen K, Alpert JS, White HD (2007) Universal definition of myocardial infarction. Eur Heart J 28:2525–2538
4. Canto JG, Rogers WJ, Goldberg RJ, Peterson ED, Wenger NK, Vaccarino V, Kiefe CI, Frederick PD, Sopko G, Zheng ZJ, NRMI Investigators (2012) Association of age and sex with myocardial infarction symptom presentation and in-hospital mortality. JAMA 307:813–822
5. Fanaroff AC, Rymer JA, Goldstein SA, Simel DL, Newby LK (2015) Does this patient with chest pain have acute coronary syndrome? The rational clinical examination systematic review. JAMA 314:1955–1965
6. Rutherford RB, Baker JD, Ernst C, Johnston KW, Porter JM, Ahn S, Jones DN (1997) Recommended standards for reports dealing with lower extremity ischaemia: revised version. J Vasc Surg 26:517–538





