Đái tháo đường type 2 đang ngày càng phổ biến trong xã hội. Nguyên nhân gây ra bệnh đái tháo đường type 2 có thể do thiếu hụt insulin hoặc kháng insulin. Đây là một bệnh mạn tính và có biến chứng rất đáng sợ. Bài viết này Heal Central xin chia sẻ tới bạn đọc thông tin chi tiết liên quan đến bệnh đái tháo đường type 2.
Đái tháo đường type 2 là bệnh gì?

Trước khi tìm hiểu về đái tháo đường type 2, đầu tiên chúng ta phải tìm hiểu xem đái tháo đường là bệnh gì?
Đái tháo đường là một trong những bệnh lý được con người mô tả sớm nhất, nó được báo cáo lần đầu tiên trong một bản thảo Ai Cập cổ khoảng 3000 năm trước. Năm 1936, các nhà khoa học đã phân loại được rõ ràng hai loại đái tháo đường là đái tháo đường type 1 và đái tháo đường type 2.
Đái tháo đường là một bệnh lý nội tiết mạn tính, đặc trưng bởi tình trạng đường huyết tăng cao kéo dài, dẫn đến các rối loạn chuyển hóa, đặc biệt là rối loạn chuyển hóa carbohydrate.
Nguyên nhân của bệnh thường là thiếu hụt insulin (một hormon do tuyến tụy tiết ra, có tác dụng hạ đường huyết) một cách tuyệt đối (đái tháo đường type 1) hoặc tương đối (đái tháo đường type 2). Ngoài 2 phân loại phổ biến trên, chúng ta còn có đái tháo đường thai kỳ, hoặc đái tháo đường thứ phát (do thuốc, do bệnh lý tuyến tụy, do rối loạn di truyền…).
Đái tháo đường type 2 là đái tháo đường có sự thiếu hụt insulin một cách tương đối, đặc trưng bởi hai tình trạng là rối loạn bài tiết insulin và kháng insulin. Đái tháo đường type 2 là loại đái tháo đường phổ biến nhất trên thế giới, chiếm khoảng 90-95% tổng số bệnh nhân mắc đái tháo đường.
Năm 1988, đái tháo đường type 2 đã lần đầu được mô tả như một thành phần của hội chứng chuyển hóa. Hiện nay đi cùng với sự phát triển về kinh tế – xã hội, đái tháo đường type 2 đang ngày càng trở nên phổ biến và là nguyên nhân gây tử vong hàng đầu trong các bệnh lý nội tiết.
Tham khảo: Nhóm thuốc Biguanid: Cơ chế tác dụng, chỉ định, lưu ý tác dụng phụ
Insulin và vai trò của insulin đối với cơ thể
Insulin là một hormone đóng vai trò cực kỳ quan trọng đối với cơ thể. Sự thiếu hụt hormone này một cách tương đối trong đái tháo đường type 2 là nguyên nhân khởi đầu cho hàng loạt các triệu chứng và biến chứng sau này.
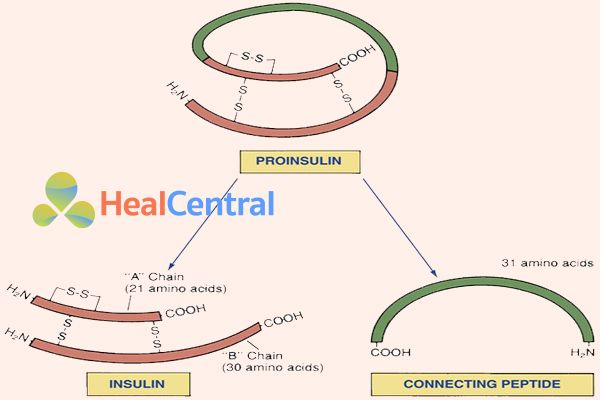
Insulin là một đại phân tử có cấu trúc polypeptide, với trọng lượng phân tử 5808 Da, phức hợp này được cấu thành từ hai chuỗi A và B. Chuỗi A có 21 amino acid và chuỗi B có 30 amino acid. Chúng được nối với nhau bởi hai cầu nối disulfide, ngoài ra trong chuỗi A cũng có một cầu nối disulfide nội. Tế bào chịu trách nhiệm sản xuất insulin trong cơ thể là các tế bào β tại tiểu đảo tụy (Trong tiểu đảo tụy còn có các tế bào khác là tế bào α tiết ra glucagon, tế bào δ tiết ra somatostatin). Insulin không được tổng hợp ngay dưới dạng có hoạt tính, ban đầu nó được tổng hợp dưới dạng preproinsulin, rồi chuyển thành proinsulin dự trữ trong các hạt tuyến tụy (trọng lượng phân tử xấp xỉ 9000 Da). Proinsulin khi chuyển thành insulin sẽ tách ra một phân tử gọi là C-peptide, đây là một dấu ấn quan trọng có thể sử dụng trong đánh giá chức năng tế bào β đảo tụy. Insulin có nửa đời thải trừ (t1/2) khoảng 5 phút, chuyển hóa một nửa diễn ra ở gan.
Khi nồng độ glucose trong máu tăng (ngoài ra còn cả nồng độ amino acid và chất béo tăng), insulin được tăng cường tổng hợp và bài tiết ra. Insulin cũng có thể được kích thích bài tiết thông qua hệ thần kinh thực vật. Bình thường insulin được bài tiết ở mức cơ bản là 1 UI/h. Nhưng sau bữa ăn, insulin được tiết ra theo 2 pha. Pha đầu nhanh, ngắn, kéo dài khoảng 1 phút khi glucose máu tăng, pha sau diễn ra khoảng 45 phút sau đó nếu nồng độ glucose máu tiếp tục tăng, kéo dài với tốc độ khoảng 5-10 UI/h.
Insulin tác động lên các tế bào thông khác qua insulin receptor.
Về tác dụng, insulin là một hormone đồng hóa. Nó làm tăng đồng hóa cả ba thứ: glucid, protid và lipid. Với glucose, insulin làm tăng vận chuyển glucose vào tế bào và tăng sử dụng glucose trong tế bào, do đó làm giảm glucose máu. Ở gan, insulin kích thích tăng cường tổng hợp và giảm thoái hóa glycogen, là một dạng dự trữ của glucose trong cơ thể. Với protein, insulin kích thích tăng tổng hợp protein, giảm dị hóa protein thành các amino acid. Với lipid, insulin làm tăng tổng hợp triglyceride bằng cách ester hóa các acid béo với glycerol, giảm dị hóa triglyceride.
Tham khảo: Nhóm thuốc Statin: Lịch sử nghiên cứu, cơ chế tác dụng, chỉ định
Dịch tễ học
Ước tính có 365 triệu người bị đái tháo đường trong năm 2011. Đến năm 2030, con số này có thể tăng lên 552 triệu, trong đó, đái tháo đường type 2 chiếm 439 triệu người. Số người bị đái tháo đường type 2 đang gia tăng ở mọi quốc gia với 80% người mắc bệnh sống ở các nước thu nhập thấp và trung bình. Đái tháo đường gây ra 4.6 triệu ca tử vong trong năm 2011. Tỷ lệ mắc đái tháo đường type 2 thay đổi đáng kể từ vùng này sang vùng khác do các yếu tố nguy cơ môi trường và lối sống.
Có rất ít dữ liệu về mức độ phổ biến của đái tháo đường type 2 ở Châu Phi nói chung. Các nghiên cứu kiểm tra xu hướng dữ liệu ở châu Phi chỉ ra bằng chứng về sự gia tăng đáng kể tỷ lệ hiện mắc ở cả nông thôn và thành thị, và ảnh hưởng như nhau đến cả hai giới.
Phần lớn gánh nặng đái tháo đường ở Châu Phi dường như là đái tháo đường type 2, với ít hơn 10% trường hợp đái tháo đường type 1. Một báo cáo của Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh (CDC) năm 2011 ước tính đái tháo đường ảnh hưởng đến khoảng 25.8 triệu người Mỹ (7.8% dân số) trong năm 2010 với 90-95% trong số đó là đái tháo đường type 2. Gánh nặng của đái tháo đường với nền kinh tế đang ngày càng trở nên lớn hơn.
Tham khảo: Nhóm thuốc Sulfonylurea: Công thức cấu tạo, cơ chế tác dụng, chỉ định
Nguyên nhân và các yếu tố nguy cơ gây bệnh Đái tháo đường type 2
Nguyên nhân không rõ ràng hoàn toàn, nhưng người ta đã biết có nhiều yếu tố tham gia vào bệnh sinh. Trong đó phải kể đến yếu tố di truyền cũng như các yếu tố nguy cơ khác được nói ở dưới.

Gần đây, các gen được phát hiện có liên quan đáng kể đến việc phát triển đái tháo đường type 2 bao gồm TCF7L2, PPARG, FTO, KCNJ11, NOTCH2, WFS1, CDKAL1, IGF2BP2, SLC30A8, JAZF1 và HHEX. KCNJ11 (phân họ J, thành viên 11), mã hóa kênh kali nhạy cảm ATP tiểu đảo Kir6.2 và TCF7L2 (yếu tố phiên mã 2 tương tự 7) điều chỉnh biểu hiện gen proglucagon và do đó sản xuất peptide giống glucagon-1 (GLP-1). Hơn nữa, bản thân béo phì (một yếu tố nguy cơ độc lập của đái tháo đường type 2) cũng có tính chất di truyền. Các dạng đơn gen như đái tháo đường khởi phát ở tuổi trưởng thành (MODY) chiếm tới 5% các trường hợp.
Có nhiều tình trạng y khoa có khả năng làm phát sinh hoặc trầm trọng thêm đái tháo đường type 2. Chúng bao gồm béo phì, tăng huyết áp, tăng cholesterol (tăng lipid máu kết hợp) và với tình trạng thường được gọi là hội chứng chuyển hóa (còn được gọi là hội chứng X, hội chứng Reaven). Các nguyên nhân khác bao gồm bệnh to đầu chi, hội chứng Cushing, nhiễm độc giáp, u tủy thượng thận, viêm tụy mạn tính, ung thư và thuốc. Các yếu tố bổ sung được tìm thấy làm tăng nguy cơ mắc đái tháo đường type 2 bao gồm lão hóa, chế độ ăn nhiều chất béo và lối sống ít vận động.
Cơ chế bệnh sinh đái tháo đường type 2
Hai yếu tố quan trọng nhất kết hợp với nhau trong cơ chế bệnh sinh của đái tháo đường type 2 là rối loạn tiết insulin và kháng insulin.
Rối loạn tiết insulin
Ban đầu để đáp ứng với sự đề kháng insulin, các tế bào tăng cường tiết insulin bù trừ. Nhưng sau đó khả năng tăng tiết insulin giảm dần, tế bào β bị rối loạn, tăng tổng hợp proinsulin không hoạt tính, rồi mất khả năng tiết insulin từng đợt.
Kháng insulin
Các tế bào ngoại vi giảm khả năng đáp ứng với insulin, bằng cách giảm số lượng receptor gắn insulin, hoặc giảm ái lực gắn của receptor với insulin, hoặc giảm con đường truyền tín hiệu nội bào khi insulin đã gắn với receptor.
Béo bụng, rối loạn tiết insulin, kháng insulin, rối loạn lipid máu, đái tháo đường type 2 và tăng huyết áp đều có liên quan với nhau trong hội chứng chuyển hóa.
Triệu chứng của bệnh đái tháo đường type 2
Đái tháo đường type 2 cũng có những triệu chứng tương tự như đái tháo đường type 1, đó là tứ chứng: ăn nhiều, uống nhiều, đái nhiều và gầy nhiều. Tuy nhiên nó khác với đái tháo đường type 1 ở chỗ, các triệu chứng này không diễn ra rầm rộ, mà nó diễn ra một cách âm thầm, thường thì bệnh nhân không hề hay biết mà chỉ đến khám khi đã có những biến chứng.

- Ăn nhiều: Sự đề kháng insulin làm cho glucose vào tế bào ít, tế bào không có glucose để chuyển hóa năng lượng nên kích thích vào trung tâm đói, làm cho bệnh nhân đói và ăn nhiều hơn.
- Uống nhiều: Nồng độ glucose trong máu và dịch ngoại bào cao (do kháng insulin làm glucose không vào được tế bào), gây tăng áp lực thẩm thấu ngoại bào, kích thích vào trung tâm khát làm bệnh nhân hay khát và uống nước nhiều.
- Đái nhiều: Khi nồng độ glucose trong nước tiểu đầu vượt quá ngưỡng có thể tái hấp thu ở ống lượn gần (180 mg%), lượng glucose dư thừa ra ngoài theo nước tiểu, làm tăng áp lực thẩm thấu trong lòng ống thận và kéo nước vào trong lòng ống thận, gây ra hiện tượng “đa niệu thẩm thấu”. Khi này bệnh nhân “đái ra đường” theo đúng nghĩa đen.
- Gầy nhiều: Glucose khó vào tế bào, tế bào không sử dụng được glucose làm năng lượng (như đã nói ở trên), vậy nên nó tăng cường chuyển sang sử dụng nguồn năng lượng khác, ban đầu là lipid, rồi sau đó là protein, làm cho bệnh nhân gầy dần.
Biến chứng của bệnh đái tháo đường type 2
Hôn mê do tăng áp lực thẩm thấu
Bệnh nhân có đái tháo đường type 2 ít khi gặp phải biến chứng hôn mê do nhiễm toan ketone như đái tháo đường type 1, mà biến chứng hôn mê hay gặp trong đái tháo đường type 2 là do tăng áp lực thẩm thấu. Biến chứng này hay gặp ở nữ, trên 60 tuổi. Bệnh nhân đái nhiều gây mất nước ngoại bào, đồng thời nồng độ glucose ngoại bào cao cũng gây hút nước trong tế bào làm mất nước nội bào, sự kết hợp của cả mất nước ngoại bào và mất nước nội bào làm bệnh nhân bị mất nước nặng, tụt huyết áp, hôn mê. Chú ý phân biệt với hôn mê do nhiễm toan ketone trong đái tháo đường type 1 ở chỗ bệnh nhân không có nhịp thở kiểu Kussmaul, hơi thở không có mùi ketone, thể ketone trong nước tiểu rất ít, gần như không có.
Tụt đường huyết
Biến chứng này hay gặp với dùng thuốc hạ đường huyết quá liều, dùng thuốc khi bệnh nhân đói hay bỏ bữa. Các triệu chứng của tụt đường huyết là nhịp tim nhanh, vã mồ hôi, hoa mắt, lơ mơ, hôn mê…
Biến chứng mạch máu nhỏ
Biến chứng mạch máu nhỏ còn gọi là biến chứng vi mạch, thể hiện ở tổn thương các mao mạch, mao mạch dễ vỡ hoặc tăng tính thấm.
Bệnh lý thận
Bệnh nhân đái tháo đường thường bị suy thận mạn nếu không điều trị kiểm soát đường huyết. Biến chứng này xảy ra âm thầm, mức lọc cầu thận giảm từ từ và bệnh nhân thường không nhận ra triệu chứng cho đến khi bệnh đã nặng hoặc khi đến khám bác sĩ.
Bệnh lý mắt
Bệnh nhân đái tháo đường thường hay mắc các bệnh lý liên quan đến mắt là đục thủy tinh thể và bệnh võng mạc do đái tháo đường. Thị lực suy giảm dần và dẫn đến mù lòa nếu không được điều trị ổn định.
Tổn thương thần kinh
Các dây thần kinh bị tổn thương, bao gồm cả các dây thần kinh ngoại biên và các dây thần kinh sọ não. Tổn thương dây thần kinh ngoại biên gây viêm dây thần kinh, thậm chí mất cảm giác.
Thần kinh thực vật cũng bị rối loạn gây ra chứng nhịp tim nhanh lúc nghỉ, hạ huyết áp tư thế.
Biến chứng mạch máu lớn
Tất cả các biến chứng mạch máu lớn đều liên quan đến các biến cố tim mạch. Đây cũng là nguyên nhân gây tử vong chủ yếu của đái tháo đường type 2. Các biến chứng này bao gồm rối loạn lipid máu, tăng huyết áp và thiếu máu cơ tim cục bộ (bệnh mạch vành).
Thiếu hụt insulin tương đối làm rối loạn chuyển hóa lipid, gây rối loạn lipid máu (biểu hiện ở tăng cholesterol toàn phần, triglyceride, LDL, VLDL, giảm HDL). Rối loạn lipid máu lại là nguyên nhân gây ra vữa xơ động mạch và nhồi máu cơ tim.
Sự tổn thương các mạch máu ngoại biên, sự giảm mức lọc cầu thận (như đã trình bày ở trên) hoạt hóa hệ RAA (Renin-Angiotensin-Aldosterone)…, nhiều yếu tố kết hợp với nhau gây ra tăng huyết áp. Tăng huyết áp lại làm tăng nguy cơ gặp các biến cố tim mạch, tổn thương cơ quan đích (đặc biệt là tim, thận, mắt, não, mạch).
Rối loạn cương dương
Rối loạn cương dương, liệt dương là một vấn đề phổ biến với các bệnh nhân nam đái tháo đường. Nguyên nhân là do tổn thương vi mạch, hình thành các cục máu đông nhỏ trong lòng mạch, gây tắc các vi mạch làm máu không vào được thể hang dương vật.
Nhiễm trùng
Nhiễm trùng trong đái tháo đường type 2 là nhiễm trùng thứ phát. Bệnh nhân bị nhiễm trùng vì nhiều lý do:
- Biến chứng thần kinh làm bệnh nhân mất cảm giác, không nhận ra được nhiễm trùng cũng như khó phòng tránh nhiễm trùng.
- Thị lực suy giảm do biến chứng trên mắt, bệnh nhân nhận ra được nhiễm trùng cũng như khó tránh được các yếu tố nguy cơ gây nhiễm trùng.
Biến chứng vi mạch, các cục máu đông nhỏ trong lòng mao mạch làm hạn chế lượng máu đến ổ nhiễm trùng để chữa và làm lành vết thương.
Sự di chuyển của bạch cầu đến ổ nhiễm trùng bị hạn chế do nồng độ glucose trong máu cao ức chế sự di chuyển của bạch cầu.
Bệnh nhân có thể bị viêm phổi, lao phổi, nhiễm trùng tiêu hóa, viêm lợi, viêm ống tai ngoài, viêm tủy xương, viêm da và niêm mạc.
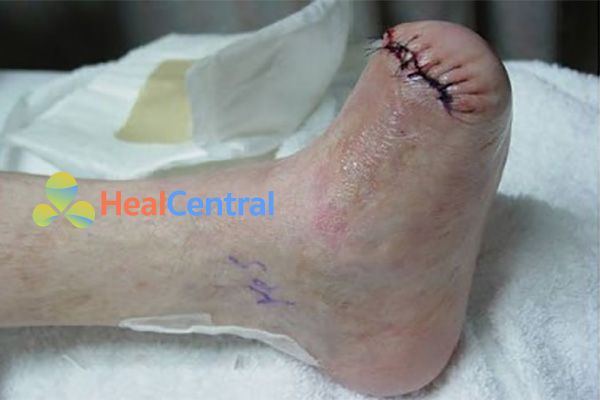
Đặc biệt: Tình trạng loét và nhiễm trùng bàn chân điển hình ở bệnh nhân đái tháo đường, còn được gọi là bàn chân đái tháo đường. Nếu không chăm sóc tốt, bệnh nhân có thể hoại tử bàn chân, dẫn đến phải cắt cụt chi.
Hướng dẫn chẩn đoán đái tháo đường type 2
Có một số cách để chẩn đoán đái tháo đường. Mỗi cách thường cần phải được lặp lại vào ngày thứ hai để chẩn đoán đái tháo đường.
Tiêu chuẩn chẩn đoán đái tháo đường type 2 theo ADA (Hiệp hội Đái tháo đường Hoa Kỳ):
- HbA1c ≥ 6.5%. HbA1c cho biết lượng đường trung bình trong máu trong 2-3 tháng qua. Đây là tiêu chuẩn vàng trong chẩn đoán đái tháo đường type 2. Trước khi chẩn đoán HbA1c, bệnh nhân không cần nhịn ăn. Nếu HbA1c từ 5.7-6.4% thì được coi là tiền đái tháo đường. Tuy nhiên ở Việt Nam hiện nay, các bác sĩ lâm sàng vẫn coi mức HbA1c quyết định tiền đái tháo đường là 6.1-6.4%.
- Glucose huyết tương lúc đói ≥ 126 mg/dL. Xét nghiệm được thực hiện vào buổi sáng, trước khi ăn sáng. Bệnh nhân cần nhịn ăn ít nhất 8 giờ trước khi xét nghiệm. Mức tiền đái tháo đường là 100-125 mg/dL.
- Xét nghiệm dung nạp glucose đường uống: Sau 2 giờ làm xét nghiệm, lượng đường trong máu ≥ 200 mg/dL. Bệnh nhân sẽ được chẩn đoán tiền đái tháo đường nếu nồng độ đường huyết từ 140-199 mg/dL.
- Nồng độ glucose huyết ngẫu nhiên ≥ 200 mg/dL.
Điều trị đái tháo đường tại nhà
Bệnh nhân đái tháo đường type 2 thường có béo phì, được khuyên thay đổi chế độ ăn uống và lối sống.
Bệnh tiểu đường nên ăn gì?
Các chế độ ăn uống dưới đây được khuyến cáo chung cho đái tháo đường, không phân biệt type, tình trạng cân nặng, tuổi, giới tính hay nghề nghiệp:
- Nên tiêu thụ hầu hết carbohydrate dưới dạng tinh bột (polysaccharide), như ngô, gạo, đậu, bánh mì, khoai tây…
- Tất cả các loại đường tinh chế như glucose hay fructose, cùng các sản phẩm chứa chúng (nước ngọt, kẹo, cà phê, mật ong…) nên tránh sử dụng, trừ các trường hợp ốm nặng hoặc hạ đường huyết. Những thực phẩm này chứa nhiều đường đơn, dễ hấp thu khiến lượng đường trong máu tăng nhanh.
- Các loại đường không cung cấp năng lượng, như aspartame hay saccharin, là những đường thích hợp cho các bệnh nhân đái tháo đường.
- Các thực phẩm được phép tiêu thụ tự do bao gồm: Nước, rau xanh, cà chua, hành tây, dưa chuột, cà tím, ớt, salad rau không kem, bất kỳ các loại trà, cà phê, hoặc đồ uống có chứa rất thấp hoặc không chứa calories.
- Đối với những bệnh nhân quá yếu, không thể ăn thức ăn đặc, nên thay thế bằng thức ăn lỏng hoặc bán rắn (đu đủ, sữa đậu nành, sữa trứng…).
- Bệnh nhân được điều trị bằng Insulin hoặc một số thuốc hạ đường huyết đường uống (ví dụ: Sulfonylurea), phải được khuyên nên ăn thường xuyên để ngăn ngừa hạ đường huyết – 3 bữa/ngày cộng với đồ ăn nhẹ phù hợp ở giữa các bữa, ví dụ như trái cây tươi.
- Thay vì ăn 1 hoặc 2 bữa lớn, nên ăn nhiều bữa nhỏ trong ngày, tránh các đỉnh nồng độ đường huyết quá cao trong máu, đồng thời tránh tụt đường huyết xa bữa ăn.

Bệnh nhân bị đái tháo đường
Protein (cá, thịt, đậu, cua, tôm, đậu nành, thịt gà…) và muối bị hạn chế cho những người mắc bệnh thận đái tháo đường.
Chất béo động vật như bơ sữa, mỡ lợn, lòng đỏ trứng và các thực phẩm khác có nhiều acid béo bão hòa và cholesterol nên được giảm đến mức tối thiểu và được thay thế bằng dầu thực vật (dầu oliu, dầu dừa, dầu lạc, dầu vừng…), đặc biệt là chất béo không bão hòa đa. Tuy nhiên các loại chất béo có nguồn gốc thực vật này cũng nên hạn chế. Không sử dụng các thực phẩm chứa chất béo chuyển hóa (trans-fat).
Bệnh nhân đái tháo đường nên tránh hút thuốc lá. Rượu bia chỉ nên uống chừng mực (< 2 ly rượu hoặc 1 lon bia mỗi ngày). Không dùng rượu bia khi bệnh nhân có nồng độ triglyceride cao, huyết áp cao, có vấn đề về gan, đang mang thai hoặc đang cho con bú.
Duy trì cân nặng phù hợp. Bệnh nhân đái tháo đường type 2 thường có thừa cân hoặc béo phì. Giảm cân, đặc biệt là giảm kích thước vòng 2 giúp giảm tình trạng kháng insulin, tăng đáp ứng điều trị. Nên duy trì chỉ số khối cơ thể dưới 23 kg/m2 và vòng 2 của nam giới dưới 90 cm, nữ giới dưới 80 cm (với người châu Á). Tập thể dục thể thao giúp bệnh nhân giảm cân, cải thiện tình trạng kháng insulin. Nên tập thể thao tối tiểu 150 phút mỗi tuần với cường độ từ trung bình trở lên. Trừ các trường hợp đặc biệt (như người cao tuổi, người có bệnh mạch vành…) sẽ có hướng dẫn tập thể dục riêng.
Thuốc điều trị đái tháo đường type 2
Insulin
Insulin mà chúng ta sử dụng là Insulin ngoại sinh, được sản xuất bằng công nghệ tái tổ hợp, được sử dụng để thay thế insulin nội sinh vốn đã bị giảm tiết (đái tháo đường type 2 giai đoạn sau) hoặc đề kháng bởi các tế bào. Insulin được chỉ định cho đái tháo đường type 2 ở những bệnh nhân giai đoạn cuối, khi mà các thuốc dùng hạ đường huyết khác không còn tạo ra đáp ứng đủ nữa.
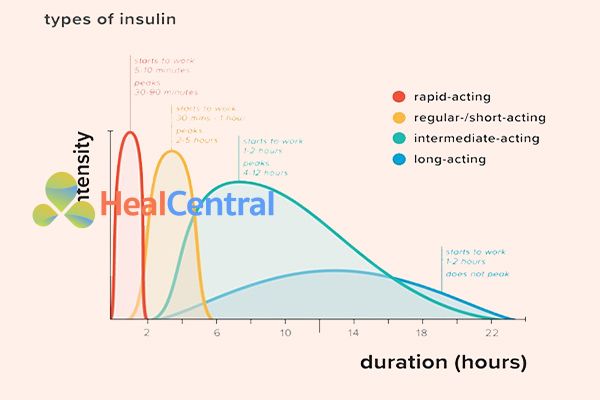
Insulin có nhiều loại. Có loại tác dụng nhanh, có loại tác dụng ngắn, có loại tác dụng trung gian và cũng có loại tác dụng chậm, kéo dài cả ngày. Sử dụng loại nào tùy vào chỉ định của bác sĩ, chế độ ăn uống và sinh hoạt của bệnh nhân. Insulin có thể tồn tại dưới dạng đơn thành phần hoặc kết hợp các loại Insulin với nhau.
Tác dụng phụ thường gặp là dị ứng và hạ đường huyết.
Biguanide
Nhóm này hiện nay chỉ còn duy nhất một thuốc được sử dụng là Metformin. Đây thường là thuốc được chỉ định đầu tiên cho đái tháo đường type 2. Thuốc này đặc biệt tốt cho bệnh nhân thừa cân và béo phì vì nó giúp giảm cân.
Metformin cải thiện sự đề kháng insulin ở các tế bào ngoại vi, ngoài ra nó cũng ức chế việc giải phóng glucose từ gan vào máu. Metformin cũng có tác động tốt đến các thông số lipid máu. Thuốc có hiệu lực tốt, thể hiện ở việc giảm HbA1c có thể lên tới 2%.
Các tác dụng phụ đặc trưng của Metformin là gây rối loạn tiêu hóa (tiêu chảy) và nhiễm toan lactic (tác dụng phụ hiếm gặp). Metformin ít gây hạ đường huyết quá mức.
Sulfonylurea
Đây là một nhóm thuốc lớn. Cơ chế tác dụng của nó là kích thích các tế bào β đảo tụy bài tiết insulin.
Thuốc thường được sử dụng phối hợp với Metformin trong điều trị đái tháo đường type 2. Cũng như Metformin, các sulfonylurea có thể làm giảm HbA1c tới 2%.
Tác dụng phụ của nó là có thể gây hạ đường huyết quá mức và gây tăng cân. Vì gây tăng cân nên nó được ưu tiên sử dụng cho các bệnh nhân đái tháo đường type 2 có thể trạng gầy.
Các đại diện của nhóm thuốc này: Glibenclamide, Gliclazide, Tolbutamide…
Meglitinide
Các thuốc thuộc nhóm này cũng kích thích các tế bào β đảo tụy bài tiết insulin nhưng không thuộc nhóm sulfonylurea, lý do là bởi các thuốc nhóm này tuy cùng gắn lên một receptor tương tự như receptor của các sulfonylurea, nhưng vị trí gắn là khác nhau. Hiệu lực của các thuốc nhóm này kém hơn các sulfonylurea, đồng thời các tác dụng phụ cũng ít hơn.
Các đại diện của nhóm: Repaglinide, Nateglinide, Mitiglinide.
Thuốc ức chế α-glucosidase
Các thuốc nhóm này ức chế enzyme α-glucosidase tại ruột, ngăn cản sự thủy phân đường đôi thành đường đơn. Thuốc không làm giảm glucose máu mà chỉ có tác dụng chống tăng glucose sau ăn mà thôi.
Khi sử dụng, cần uống thuốc đầu bữa ăn, sau miếng đầu tiên. Nếu uống thuốc sau bữa ăn thì thuốc không còn tác dụng gì nữa, vì khi đó đường trong thức ăn đã được hấp thu hầu hết.
Thuốc duy nhất được sử dụng trên thị trường Việt Nam hiện nay là Acarbose.
Tác dụng phụ phổ biến nhất của Acarbose là tiêu chảy. Lý do là bởi Acarbose cũng là một đường, khi xuống đến ruột già, nó bị các vi khuẩn đường ruột lên men và phân hủy, gây tiêu chảy.
Thiazolidinedione
Đây là các thuốc làm giảm đề kháng insulin thông qua hoạt hóa thụ thể PPAR-γ. Ban đầu khi mới được tung ra thị trường, nó cho thấy tác dụng hạ đường huyết rất tốt. Tuy nhiên, sau này người ta thấy thuốc làm tăng nguy cơ ung thư bàng quang, nguy cơ suy tim. Do đó, các thuốc nhóm này đã bị ngừng phát triển và thu hồi gần hết, hiện nay chỉ còn một thuốc là Pioglitazone còn lưu hành ở một số nước. Ở Việt Nam hiện tại cũng không thấy sử dụng nhóm thuốc này nữa.
Thuốc chủ vận thụ thể GLP-1
GLP-1 là một incretin được tiết ra các từ các tế bào L ở hồi tràng và đại tràng, có nhiều tác dụng sinh lý, trong đó có tác dụng hạ đường huyết do kích thích tăng tiết insulin và ức chế bài tiết glucagon.
Các thuốc nhóm này nhìn chung đều có cấu trúc peptide, tương tự như GLP-1, nhưng trong phân tử đều có những điều chỉnh nhỏ để kéo dài thời gian tác dụng nhưng vẫn giữ được hoạt tính như GLP-1.
Phân loại các thuốc nhóm này theo thời gian tác dụng thì ta có 2 nhóm:
Thời gian tác dụng ngắn (≤ 24 giờ): Exenatide (Byetta), Lixisenatide.
Thời gian tác dụng dài (> 24 giờ): Exenatide (Bydureon), Liraglutide, Dulaglutide, Albiglutide.
Các tác dụng phụ phổ biến là rối loạn tiêu hóa: buồn nôn, nôn, tiêu chảy.
Thuốc ức chế DPP-4
Các thuốc nhóm này đều ức chế một enzyme có tên là Dipeptidyl Peptidase-4, enzyme này chịu trách nhiệm phá hủy các incretin. Ức chế enzyme này giúp kéo dài tác dụng của các incretin nội sinh trong cơ thể.
Các đại diện trong nhóm: Sitagliptin, Vildagliptin, Alogliptin…
Thuốc ức chế SGLT2
Các thuốc nhóm này ức chế kênh đồng vận chuyển natri-glucose ở ống lượn gần, làm tăng bài tiết glucose theo đường nước tiểu, từ đó làm giảm glucose máu.
Các thuốc nhóm này là các thuốc mới ra đời gần nhất trong điều trị đái tháo đường type 2. Tuy giá thành khá đắt, nhưng chúng lại cho thấy các kết quả rất tốt trong các thử nghiệm lâm sàng.
Các đại diện của nhóm thuốc này: Dapagliflozin, Canagliflozin.
Các tác dụng phụ phổ biến của nhóm thuốc này là nhiễm khuẩn tiết niệu (do môi trường nước tiểu có nhiều glucose), đa niệu thẩm thấu, và các tác dụng phụ do có thể ức chế cả kênh SGLT1 ở não.
Các thuốc dự phòng biến cố tim mạch
Đây là các thuốc không có tác dụng hạ đường huyết, nhưng lại có vai trò cực kỳ quan trọng trong dự phòng các biến cố mạch máu lớn, giảm tỷ lệ tử vong và đảm bảo chất lượng cuộc sống cho người bệnh. Các nhóm thuốc được sử dụng bao gồm:
Thuốc điều trị rối loạn lipid máu: Ưu tiên nhất là sử dụng nhóm thuốc statins (Lovastatin, Simvastatin, Atorvastatin…) do các hiệu quả của nó trên dự phòng các biến cố tim mạch. Nếu statin đơn độc không đủ để kiểm soát các thông số lipid hoặc bệnh nhân không thể sử dụng được (do tác dụng phụ), các bác sĩ có thể chuyển sang các thuốc khác như các fibrates (Fenofibrate, Gemfibrozil), nhựa gắn acid mật (Cholestyramine, Colestipol), Ezetimibe…
Thuốc chống kết tập tiểu cầu: Các thuốc này dùng để dự phòng nguyên phát hoặc thứ phát nhồi máu cơ tim. Các thuốc hay dùng nhất là Aspirin và Clopidogrel.
Thuốc hạ huyết áp: Đây là nhóm thuốc đa dạng và gồm rất nhiều thuốc, nhưng các thuốc hạ huyết áp thường được sử dụng trong đái tháo đường nhiều nhất là các thuốc ức chế men chuyển angiotensin (ACEIs: Captopril, Enalapril, Lisinopril, Fosinopril…) và thuốc chẹn thụ thể angiotensin (ARBs: Losartan, Valsartan, Candesartan, Irbesartan…). Các thuốc này đặc biệt được ưu tiên khi bệnh nhân có biến chứng trên thận, suy thận mạn, có protein niệu. Chống chỉ định cho hẹp động mạch thận hai bên. Nếu huyết áp chưa được kiểm soát đầy đủ, nên xem xét dùng thêm thuốc lợi tiểu (như thiazides) và thuốc chẹn kênh calcium (CCBs: Nifedipine, Amlodipine, Felodipine…).
Phác đồ điều trị đái tháo đường type 2 tóm tắt theo ADA 2020
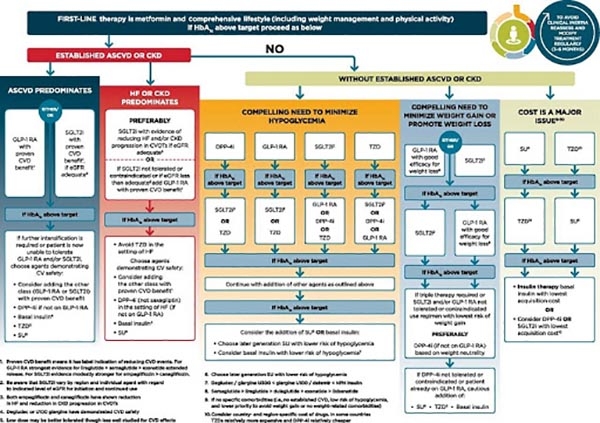
Khởi đầu luôn là đơn trị liệu với Metformin và quản lý lối sống (kiểm soát cân nặng và hoạt động thể lực).
Guideline mới này của ADA khuyến cáo ở những bệnh nhân có nguy cơ hoặc đã mắc các bệnh tim mạch hoặc bệnh thận mạn tính, thuốc chủ vận thụ thể GLP-1 hoặc thuốc ức chế SGLT2 đều đem lại lợi ích đáng kể. Thuốc chủ vận thụ thể GLP-1 làm giảm các biến cố tim mạch lớn ở bệnh nhân có bệnh mạch vành, còn thuốc ức chế SGLT2 làm giảm nguy cơ suy tim (thận trọng với bệnh nhân suy giảm chức năng thận).
Nếu không có các yếu tố nguy cơ trên nhưng HbA1c chưa đạt được mục tiêu:
Cần hạn chế tối thiểu hạ đường huyết: Dùng thêm một trong bốn nhóm là thuốc ức chế DPP-4, thuốc chủ vận thụ thể GLP-1, thuốc ức chế SGLT2 hoặc thiazolidinedione. Nếu không đạt được HbA1c mục tiêu, lần lượt phối hợp thêm các thuốc như hướng dẫn trên hình, trong đó đến bước cuối cùng phải cân nhắc thêm sulfonylurea (thế hệ mới) hoặc Insulin nền (loại ít gây hạ đường huyết quá mức).
Cần hạn chế tăng cân hoặc ưu tiên giảm cân: Ưu tiên phối hợp thêm thuốc chủ vận thụ thể GLP-1 hoặc thuốc ức chế SGLT2. Nếu không đạt được HbA1c mục tiêu, phối hợp thêm thuốc còn lại trong hai thuốc trên. Nếu vẫn không đạt được HbA1c mục tiêu, cân nhắc dùng thêm các thuốc ít gây tăng cân nhất (ưu tiên thuốc ức chế DPP-4 khi không sử dụng thuốc chủ vận thụ thể GLP-1).
Cần tối thiểu chi phí điều trị: Chọn một trong hai thuốc sulfonylureas hoặc thiazolidinedione. Nếu không đạt được HbA1c mục tiêu, phối hợp thêm thuốc còn lại trong hai thuốc trên. Nếu vẫn không đạt được HbA1c mục tiêu, cân nhắc dùng thêm Insulin nền chi phí rẻ nhất (hoặc các thuốc ức chế DPP-4 hoặc thuốc ức chế SGLT2 rẻ nhất).
Phòng ngừa đái tháo đường type 2

Để phòng ngừa, nên duy trì một chế độ ăn uống và sinh hoạt lành mạnh, hợp lý.
Hạn chế ăn các loại thực phẩm chứa nhiều đường đơn giản, thay vào đó ưu tiên các loại thực phẩm chứa các loại đường phức tạp.
Không hút thuốc lá, hạn chế uống rượu bia.
Hạn chế tiêu thụ đồ ăn đã chế biến sẵn, hạn chế các loại thức ăn chứa nhiều chất béo chuyển hóa. Lượng chất béo nên cân bằng giữa loại nguồn gốc từ động vật và thực vật.
Ăn nhạt theo giới hạn của WHO (không quá 5 g muối/ngày).
Bổ sung nguồn protein từ đa dạng từ động vật (các loại thịt, cá, trứng, sữa) và thực vật (các loại đậu, đỗ…).
Nên ăn chia thành nhiều bữa nhỏ trong ngày.
Tập thể dục thể thao thường xuyên. Duy trì BMI ở mức bình thường.
Thận trọng trong sử dụng các thuốc có thể dẫn đến đái tháo đường.
Tài liệu tham khảo
Abdulfatai B. Olokoba, Olusegun A. Obateru, and Lateefat B. Olokoba, Type 2 Diabetes Mellitus: A Review of Current Trends,
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3464757/
Mohammad Asif, The prevention and control the type-2 diabetes by changing lifestyle and dietary pattern,
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3977406/