Tác giả: Bác sĩ Nguyễn Thành Luân – Khoa hồi sức tích cực bệnh viện Hoàn Mỹ Cửu Long.
Đại cương về choáng
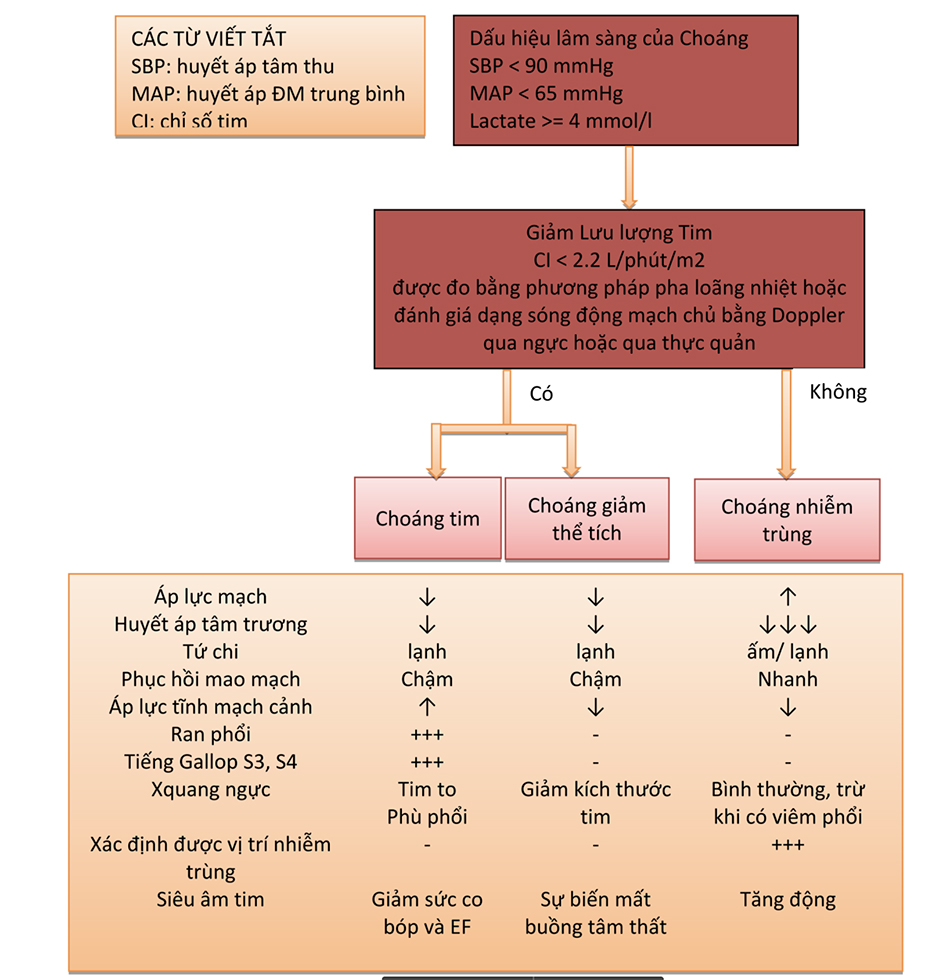
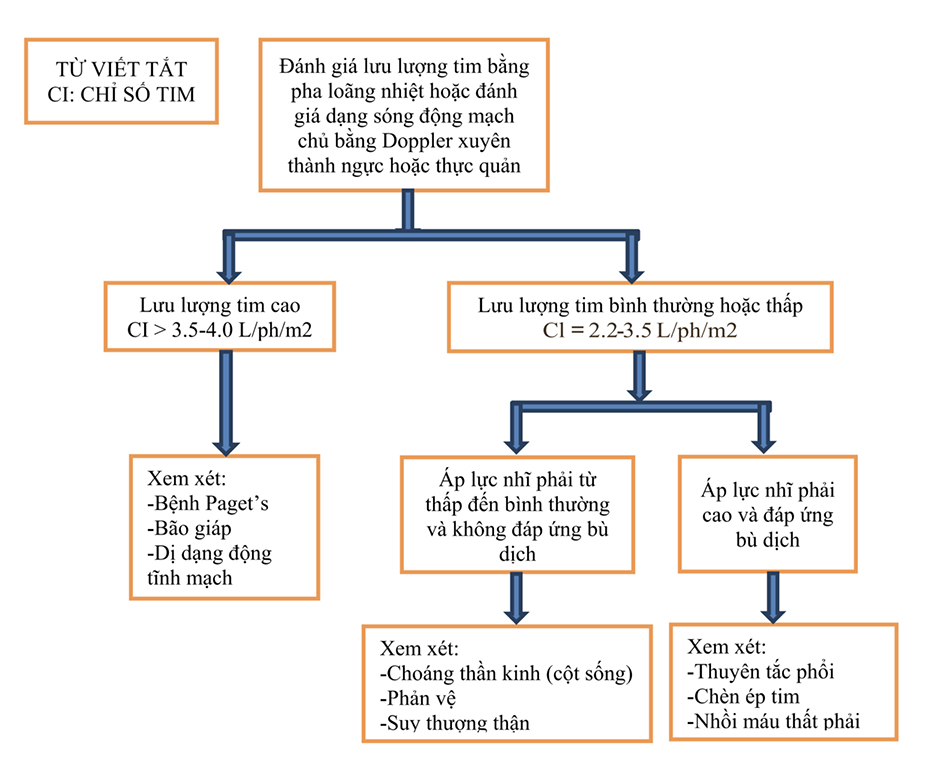
Choáng là một vấn đề thường gặp trong ICU, cần được chẩn đoán và điều trị ngay lập tức. Choáng thường được định nghĩa bằng một sự kết hợp của các thông số huyết động (huyết áp động mạch trung bình < 60 mm Hg, huyết áp tâm thu < 90 mm Hg), các dấu hiệu lâm sàng (thay đổi tri giác, giảm lượng nước tiểu), và các giá trị xét nghiệm bất thường (lactate máu cao, toan chuyển hóa). Bước đầu tiên là để xác định nguyên nhân của choáng, vì mỗi tình trạng sẽ cần những can thiệp khác nhau. Mục đích chung của điều trị là khôi phục giảm tưới máu mô càng nhanh càng tốt nhằm duy trì chức năng cơ quan. Bảng 1.1 và Lưu đồ 1.1 và 1.2 cung cấp một cách tiếp cận để xác định nguyên nhân chính của choáng. Quản lý chuyên biệt các tình trạng choáng khác nhau được thể hiện trong các chương tiếp theo. Đánh giá sớm với siêu âm tim, đánh giá dạng sóng động mạch chủ qua thực quản, đặt catheter tim phải sẽ cho phép xác định nguyên nhân của choáng và sẽ hỗ trợ cho việc quản lý.

| BẢNG 1.1 Các Kiểu Huyết Động Liên Quan với Các Tình Trạng Choáng Cụ Thể (a) | ||||||||
| Loại Choáng | CI | SVR | PVR | SVO2 | RAP | RVP | PAP | PAOP |
| Choáng tim (ví dụ, nhồi máu cơ tim hoặc chèn ép tim | ↓ | ↑ | N | ↓ | ↑ | ↑ | ↑ | ↑ |
| Choáng giảm thể tích (ví dụ, mất máu, giảm nặng thể tích nội mạch | ↓ | ↑ | N | ↓ | ↓ | ↓ | ↓ | ↓ |
| Choáng phân bố (ví dụ, choáng nhiễm trùng, phản vệ) | N-↑ | ↓ | N | N-↑ | N-↓ | N-↓ | N-↓ | N-↓ |
| Choáng do tắc nghẽn (ví dụ, thuyên tắc phổi) | ↓ | N-↑ | ↑ | N-↓ | ↑ | ↑ | ↑ | N-↓ |
a Sự cân bằng của RAP, PAOP, PAP tâm trương và RVP tâm trương chỉ ra tình trạng chèn ép tim. CI, cardiac index (chỉ số tim); SVR, systemic vascular resistance (kháng lực mạch máu hệ thống); PVR, pulmonary vascular resistance (kháng lực mạch máu phổi); SVO2, mixed venous oxygen saturation (độ bảo hòa oxy tĩnh mạch trộn); RAP, right atrial pressure (áp lực nhĩ phải); RVP, right ventricular pressure (áp lực thất phải); PAP, pulmonary artery pressure (áp lực động mạch phổi); PAOP, pulmonary artery occlusion pressure (áp lực động mạch phổi bít); ↑, tăng; ↓, giảm; N, bình thường.
Các nguyên nhân chính của choáng
Choáng giảm thể tích
Choáng giảm thể tích xảy ra do hậu quả của giảm thể tích máu tuần hoàn, thường gặp nhất là chảy máu cấp. Nó cũng có thể là kết quả của sự sụt giảm thể tích nội mạch liên quan đến nhiệt hoặc sự thoát dịch vào trong ổ bụng. Bảng 2.1 cung cấp một sự phân loại choáng giảm thể tích dựa trên lượng thể tích máu toàn phần bị mất. Nói chung, lượng máu toàn phần mất càng lớn thì nguy cơ tử vong càng cao. Tuy nhiên, điều quan trọng cần lưu ý là các yếu tố khác có thể ảnh hưởng đến kết cục của choáng giảm thể tích bao gồm tuổi tác, các bệnh nền đồng mắc (ví dụ, bệnh tim mạch), và sự hồi sức dịch nhanh chóng và đầy đủ.
Nhiễm toan lactic xảy ra trong quá trình choáng giảm thể tích do sự tưới máu mô không đủ. Độ lớn của sự gia tăng lactate máu tương quan với tỷ lệ tử vong trong choáng giảm thể tích và có thể là dấu hiệu sớm của giảm tưới máu mô, mặc dù các dấu hiệu sinh tồn có vẻ gần như bình thường. Việc điều trị nhiễm toan lactic phụ thuộc vào sự phục hồi giảm tưới máu cơ quan. Điều này được phản ánh trong phương trình cung cấp oxy mô được trình bày ở đây. Tối ưu hóa việc cung cấp oxy cho các mô đòi hỏi một nồng độ hemoglobin đủ để mang oxy đến mô. Ngoài ra, tiền tải tâm thất là một yếu tố quyết định quan trọng của lưu lượng tim. Việc cung cấp thể tích nội mạch đầy đủ sẽ đảm bảo rằng thể tích nhát bóp và lưu lượng tim được tối ưu hóa để đáp ứng nhu cầu oxy mô và các chất dinh dưỡng khác. Nếu, mặc dù tiền tải đầy đủ, mà lưu lượng tim không đủ cho nhu cầu của mô, thì dobutamine có thể được sử dụng để tăng thêm lưu lượng tim và cung cấp oxy.
| Bảng 2.1 Phân loại Choáng giảm thể tích | ||
| Mức độ | Lượng máu toàn phần mất (%) | Sinh bệnh học |
| Nhẹ (còn bù) | <20 | Co mạch ngoại biên để duy trì lưu lượng máu đến các cơ quan quan trọng (não và tim) |
| Vừa | 20–40 | Giảm tưới máu các cơ quan như thận, ruột và tụy |
| Nặng (mất bù) | >40 | Giảm tưới máu não và tim |
| Bang 2.2 Các Liệu pháp Bổ sung cho Choáng giảm thể tích | |
| Liệu pháp | Cơ sở lý luận |
| Kiểm soát đường thở | Nhằm cung cấp trao đổi khí thích hợp trong phổi và để ngăn ngừa hít sặc. |
| Theo dõi huyết động/tim | Để xác định loạn nhịp tim và hồi sức dịch chưa đầy đủ (Lưu đồ 2.1). |
| Dùng FFP/ tiểu cầu | Cần thiết vì tác dụng pha loãng của dịch tinh thể và truyền máu cũng vì sự mất máu đang tiếp diễn PT và aPTT nên được điều chỉnh và số lượng tiểu cầu nền giữ >50,000/mm3 khi chảy máu đang tiếp diễn. |
| Yếu tố VII được hoạt hóa và/hoặc chất chống ly giải fibrin (tranexamic acid) | Nên được xem xét trong bối cảnh sự chảy máu tiếp diễn lan tràn hoặc không phẫu thuật khi các bất thường về đông máu đã được điều chỉnh. |
| Calcium chloride, magnesium chloride | Để phục hồi sự giảm calci ion hóa máu và giảm magne máu do citrate trong máu truyền liên kết với calci ion hóa và magne. |
| Kỹ thuật làm ấm (ví dụ, dịch ấm, đắp chăn, sưởi đèn, trùm kín đầu, làm ẩm ấm không khí, rửa nóng khoang cơ thể) | Hạ thân nhiệt là một hệ quả phổ biến của truyền máu lượng lớn có thể góp phần vào rối loạn chức năng tim và bất thường đông máu. |
| Theo dõi và điều trị các biến chứng có liên quan đến truyền máu bao gồm tổn thương phổi cấp (TRALI) và các phản ứng khi truyền máu | Các biện pháp này trung gian về mặt miễn dịch, đòi hỏi phải sử dụng thông khí cơ học thích hợp với áp lực dương cuối thì thở ra đối với TRALI và thuốc giãn phế quản và corticosteroids cho co thắt phế quản nặng, phù dưới thanh môn và sốc phản vệ. |
| Kháng sinh | Khi vết thương hở không sạch hoặc nhiễm thì dùng kháng sinh để phòng ngừa và điều trị nhiễm trùng. |
| Corticosteroids | Đối với bệnh nhân được cho là có tổn thương thượng thận và những bệnh nhân không có khả năng tăng đáp ứng với stress một cách thích hợp. |
ḊO2 = CaO2 × CO.
CaO2 = (Hb × 1.34 × SaO2 ) + 0.0031 PaO2.
CO = SV × HR.
Trong đó ḊO2 = cung cấp oxy, CaO2 = lượng oxy máu động mạch, CO = lưu lượng tim, Hb = nồng độ hemoglobin, SaO2 = độ bão hòa oxy hemoglobin động mạch, PaO2 = phân áp riêng phần oxy máu động mạch, SV = thể tích nhát bóp, và HR = tần số tim.
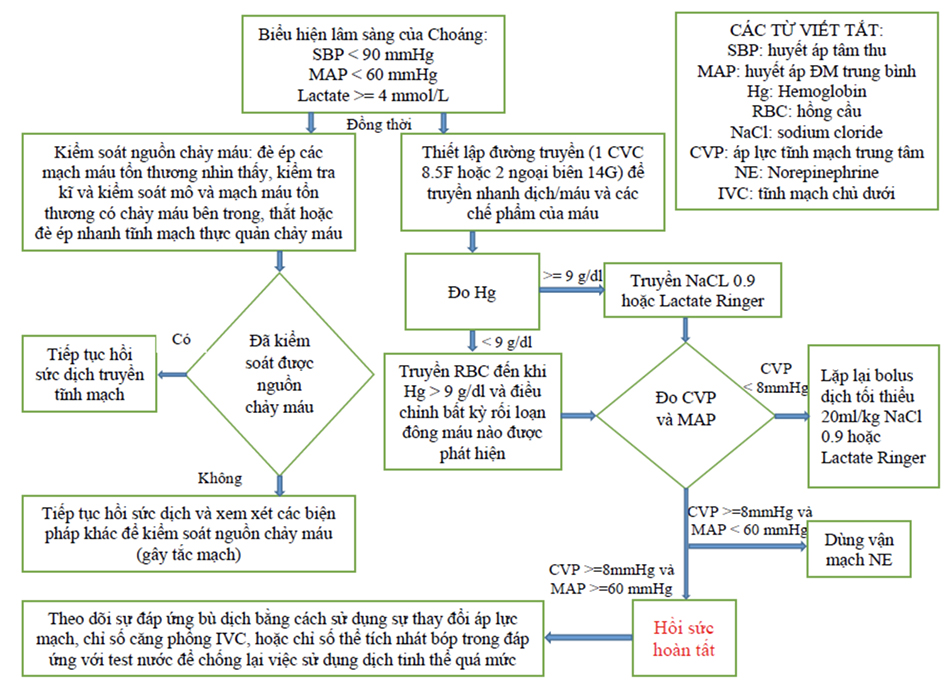
Các mục tiêu điều trị trong choáng giảm thể tích là kiểm soát nguồn chảy máu và có sự thay thế thể tích nội mạch vừa đủ. Việc kiểm soát nguồn chảy máu có thể đơn giản như đè ép lên vết thương hở chảy máu, hoặc có thể phẫu thuật thám sát khẩn cấp để xác định và kiểm soát nguồn chảy máu từ một chấn thương trong ổ bụng hoặc trong lòng ngực. Gây thuyên tắc mạch máu của một mạch máu đang chảy máu cũng có thể có lợi trong chảy máu do chấn thương mà không phải trải qua can thiệp phẫu thuật (ví dụ, gãy xương chậu nhiều vị trí với chảy máu đang tiếp diễn). Do đó, hầu hết các giai đoạn của choáng giảm thể tích được quản lý bởi các chuyên gia chấn thương, thường là trong bối cảnh phòng cấp cứu. Tuy nhiên, tất cả các bác sĩ lâm sàng chăm sóc cho bệnh nhân nặng nên có khả năng nhận ra các biểu hiện lâm sàng sớm của choáng giảm thể tích và để điều trị dịch ban đầu thích hợp.
Một lưu đồ cho việc quản lý dịch của choáng giảm thể tích được cung cấp trong Lưu đồ 2.1. Tối thiểu 2 đường truyền tĩnh mạch ngoại biên lớn (14 – 16G hoặc lớn hơn) và/hoặc catheter tĩnh mạch trung tâm 8,5F nên được đặt để cho phép truyền dịch và sản phẩm của máu nhanh. Một thiết bị cơ học giúp truyền nhanh hơn cũng nên được sử dụng để giảm thời gian cần thiết cho mỗi đơn vị máu hoặc mỗi lít dịch tinh thể được truyền. Ở bệnh nhân chảy máu liên tục, ban đầu dùng từ 2 – 4 lít dịch tinh thể (0,9 NaCl hoặc dung dịch lactated Ringer’s) và nên truyền máu nhóm O. Hầu hết các bệnh viện sẽ sử dụng bốn đơn vị máu O Rh+ cho nam giới và phụ nữ không ở tuổi sinh đẻ và máu O Rh- cho những phụ nữ trong độ tuổi sinh đẻ. Nhóm máu cụ thể được sử dụng thường sau bốn đơn vị đầu tiên không phân biệt nhóm máu. Mục tiêu của liệu pháp truyền máu trong thời gian chảy máu liên tục là duy trì trị số hemoglobin trên 8 g/dL.
Ngoài việc truyền dịch tinh thể và hồng cầu ban đầu, các liệu pháp khác sẽ được yêu cầu ở những bệnh nhân bị choáng giảm thể tích. Chúng được tóm tắt trong Bảng 2.2 và là đặc biệt quan trọng đối với những bệnh nhân cần truyền máu lượng lớn hoặc những bệnh nhân bị mất máu đang tiếp diễn.
Gợi ý đọc thêm:
- Ausset S, Glassberg E, Nadler R, et al. Tranexamic acid as part of remote damage-control resuscitation in the prehospital setting: a critical appraisal of the medical literature and available alternatives. J Trauma Acute Care Surg. 2015;78(6 suppl 1):S70–S75. Reviews the evidence supporting the use of various hemorrhage control therapies to include tranexamic acid.
- Chatrath V, Khetarpal R, Ahuja J. Fluid management in patients with trauma: restrictive versus liberal approach. J Anaesthesiol Clin Pharmacol. 2015;31(3):308–316. Provides up-to-date recommendations for fluid resuscitation in patients with hemorrhagic shock.
- Duchesne JC, McSwain NE Jr, Cotton BA, et al. Damage control resuscitation: the new face of damage control. J Trauma. 2010;69(4):976–990. A concise review on strategies for optimizing damage control resuscitation in trauma.
- Holcomb JB, Tilley BC, Baraniuk S, et al. Transfusion of plasma, platelets, and red blood cells in a 1:1:1 vs a 1:1:2 ratio and mortality in patients with severe trauma: the PROPPR randomized clinical trial. JAMA. 2015;313(5):471–482. Results from a trial showing no mortality benefit, but more patients in the 1:1:1 group achieved hemostasis and fewer experienced death due to exsanguination by 24 hours. Even though there was an increased use of plasma and platelets transfused in the 1:1:1 group, no other safety differences were identified between the two groups.
Nhiễm trùng huyết và sốc nhiễm trùng
Nhiễm trùng huyết là một rối loạn chức năng cơ quan đe dọa tính mạng gây ra bởi một đáp ứng của cơ thể không được điều hòa do nhiễm trùng. Tại Mỹ, mỗi năm có khoảng 750.000 trường hợp nhiễm trùng huyết. Tỷ lệ tử vong liên quan đến nhiễm trùng huyết từ 30% đến 50%, với tỷ lệ tử vong gia tăng theo tuổi. Mặc dù phức tạp nhưng sinh bệnh học của nhiễm trùng huyết liên quan đến một loạt các con đường tương tác bao gồm kích thích miễn dịch, ức chế miễn dịch, tăng đông máu, và giảm ly giải fibrin. Quản lý tim mạch đóng một vai trò quan trọng trong việc điều trị nhiễm trùng huyết và sốc nhiễm trùng. Tụt huyết áp xảy ra do suy giảm sự co mạch bởi cơ trơn mạch máu dẫn đến dãn mạch ngoại biên. Hồi sức tim mạch đã được chứng minh là một yếu tố quyết định quan trọng của sự sống còn ở những bệnh nhân sốc nhiễm trùng. Ngoài việc quản lý tim mạch, thì việc điều trị kháng sinh ban đầu thích hợp cho bệnh nhân nhiễm trùng huyết cũng có vẻ là yếu tố quan trọng quyết định kết cục bệnh nhân. Bảng 3.1 cung cấp các định nghĩa đồng thuận mới về nhiễm trùng huyết và sốc nhiễm trùng.
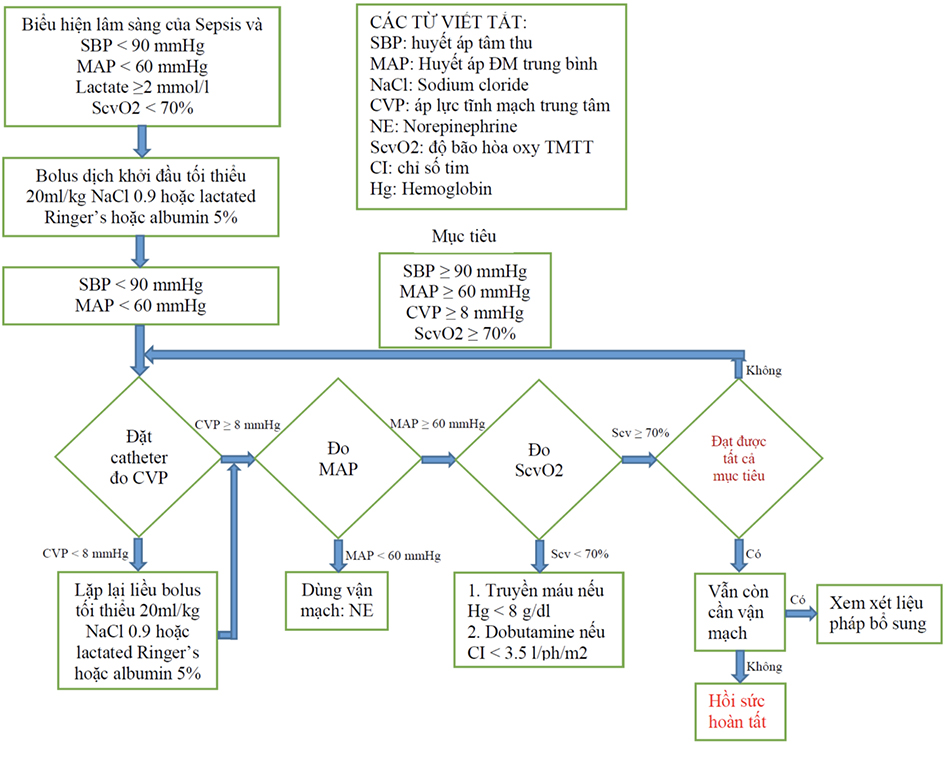
Sự rối loạn phức tạp về sinh lý bệnh do nhiễm trùng huyết và sốc nhiễm trùng đã được hiểu biết nhiều hơn. Thật không may, hiện nay không có chất nào hướng mục tiêu vào các con đường liên quan đến sốc nhiễm trùng. Bảng 3.2 nêu bật các loại thuốc hỗ trợ thường được sử dụng nhất trong sốc nhiễm trùng. Thách thức đối với các bác sĩ lâm sàng là sự tích hợp các liệu pháp dược lý này để mang lại lợi ích về sống còn được công nhận, đưa vào thực hành chăm sóc tích cực. SSC (Surviving Sepsis Campaign) đã hợp tác với Institute for Healthcare Improvement để tạo ra “Nhóm công việc cần làm cho bệnh nhân nhiễm trùng huyết” (Sepsis Bundles), được thiết kế với trọng tâm là tối ưu hóa thời gian, trình tự và các mục tiêu của những thành tố cho từng bệnh nhân cụ thể như được mô tả trong Hướng dẫn của SSC. Các lợi ích do việc sử dụng các phác đồ điều trị toàn diện kết hợp ổn định huyết động theo mục tiêu, điều trị kháng sinh thích hợp sớm, và các liệu pháp bổ sung ban đầu tại phòng cấp cứu rồi được tiếp tục trong ICU đã được báo cáo trong một số thử nghiệm theo thời gian trước đó (Lưu đồ 3.1 và 3.2). Tuy nhiên, nhiều thử nghiệm gần đây đánh giá liệu pháp hướng mục tiêu trong sốc nhiễm trùng đã cho thấy không có lợi ích so với thực hành tiêu chuẩn hiện tại bao gồm việc dùng kháng sinh tĩnh mạch và hồi sức dịch đầy đủ. Một vấn đề quan trọng với những thử nghiệm mới này là thực hành tiêu chuẩn hiện tại đã phát triển qua nhiều năm kết hợp nhiều yếu tố hồi sức sớm theo mục tiêu của sốc nhiễm trùng.
Ý nghĩa của hồi sức dịch sớm, tích cực, và ổn định huyết động đã được chứng minh trong một thử nghiệm ngẫu nhiên, có đối chứng, đơn trung tâm trên bệnh nhân đến phòng cấp cứu có các dấu hiệu của sốc nhiễm trùng, được Rivers và sộng sự công bố. Sử dụng dịch tinh thể, truyền khối hồng cầu, thuốc vận mạch, và tăng co bóp dựa trên sự theo dõi tích cực thể tích nội mạch và một dấu hiệu của oxy mô trong vòng 6 giờ sau khi đến phòng cấp cứu đã giúp giảm tỷ lệ tử vong 16% ở ngày 28. Sự khác biệt chính trong điều trị giữa nhóm can thiệp và nhóm chứng là thể tích dịch truyền nhận được, số bệnh nhân truyền khối hồng cầu, sử dụng dobutamine và có nhóm nghiên cứu chuyên biệt (các chuyên gia xử trí bệnh nhân) trong 6 giờ đầu của chăm sóc.
| Bảng 3.1 Định nghĩa Đồng thuận về Nhiễm trùng huyết | |
| Nhiễm trùng huyết | Rối loạn chức năng cơ quan đe dọa tính mạng gây ra bởi một đáp ứng của cơ thể không được điều hòa do nhiễm trùng. |
| Rối loạn chức năng cơ quan | Sự gia tăng điểm suy đa cơ quan do nhiễm trùng (SOFA) ≥ 2 |
| Sốc nhiễm trùng | Cần thuốc vận mạch để duy trì huyết áp trung bình ≥ 65 mm Hg và lactate > 2 mmol/L khi không có thiếu thể tích |
| Nhiễm trùng huyết có kết cục xấu (ít nhất có 2 trong các điều sau) | Quick SOFA:
|
Việc hoàn tất các con đường điều trị bắt chước các can thiệp đã định sẵn, các thủ thuật được thực hiện cẩn thận bởi Rivers và cộng sự đã được đưa vào thực hành trong bối cảnh lâm sàng. Micek và cộng sự sử dụng các bộ công cụ có sẵn đã chuẩn hóa mà nó tập trung vào việc quản lý dịch truyền và liệu pháp kháng khuẩn ban đầu phù hợp cho nhiễm trùng huyết và sốc nhiễm trùng. Bệnh nhân được quản lý theo cách này có nhiều khả năng nhận được dịch truyền > 20 mL/kg trọng lượng cơ thể trước khi dùng thuốc vận mạch, và do đó ít có khả năng cần thuốc vận mạch tại thời điểm chuyển sang ICU. Bệnh nhân được quản lý bằng cách tiếp cận này cũng có nhiều khả năng được điều trị bằng phác đồ kháng sinh ban đầu thích hợp. Vì kết quả của việc quản lý tích cực được bắt đầu ở phòng cấp cứu và được tiếp tục ở ICU, nên bệnh nhân được quản lý thông qua các bộ công cụ của nhiễm trùng huyết có thời gian nằm viện ngắn hơn đáng kể và nguy cơ tử vong ở ngày 28 thấp hơn. Các kết quả tương tự đã được báo cáo từ một nghiên cứu đa trung tâm được điều phối bởi Nhóm SSC và được hỗ trợ bởi một phân tích gộp được thực hiện gần đây.
| Bảng 3.2 Các Thuốc Thường dùng trong Sốc nhiễm trùng | ||||
| CO | MAP | SVR | ||
| I. Thuốc vận mạch | ||||
| Norepinephrine | 0.05 – 0.5 mcg/kg/ph | –/+ | ++ | +++ |
| Dopamine | 5-20 mcg/kg/ph | ++ | + | ++ |
| Epinephrine | 0.05 – 2 mcg/kg/ph | ++ | ++ | +++ |
| Phenylephrine | 2-10 mcg/kg/ph | 0 | ++ | +++ |
| Vasopressin | 0.04 units/ph | 0 | +++ | +++ |
| II. Thuốc tăng co bóp | ||||
| Dobutamine | 2.5–10 mcg/kg/ph | +++ | –/+ | –/0 |
| III. Corticosteroids (a) | ||||
| Hydrocortisone (+/– fludrocortisone 50 mcg mỗi ngày) | 50 mg mỗi 6 giờ | |||
| IV. Quản lý kháng sinh
(xem Lưu đồ 3.2) |
||||
a Những lợi ích của corticosteroids trong sốc nhiễm trùng chỉ giới hạn ở bệnh nhân sốc nhiễm trùng phụ thuộc thuốc vận mạch mặc dù bù đủ dịch. CO, lưu lượng tim; MAP, huyết áp động mạch trung bình; SVR, kháng lực mạch máu hệ thống.
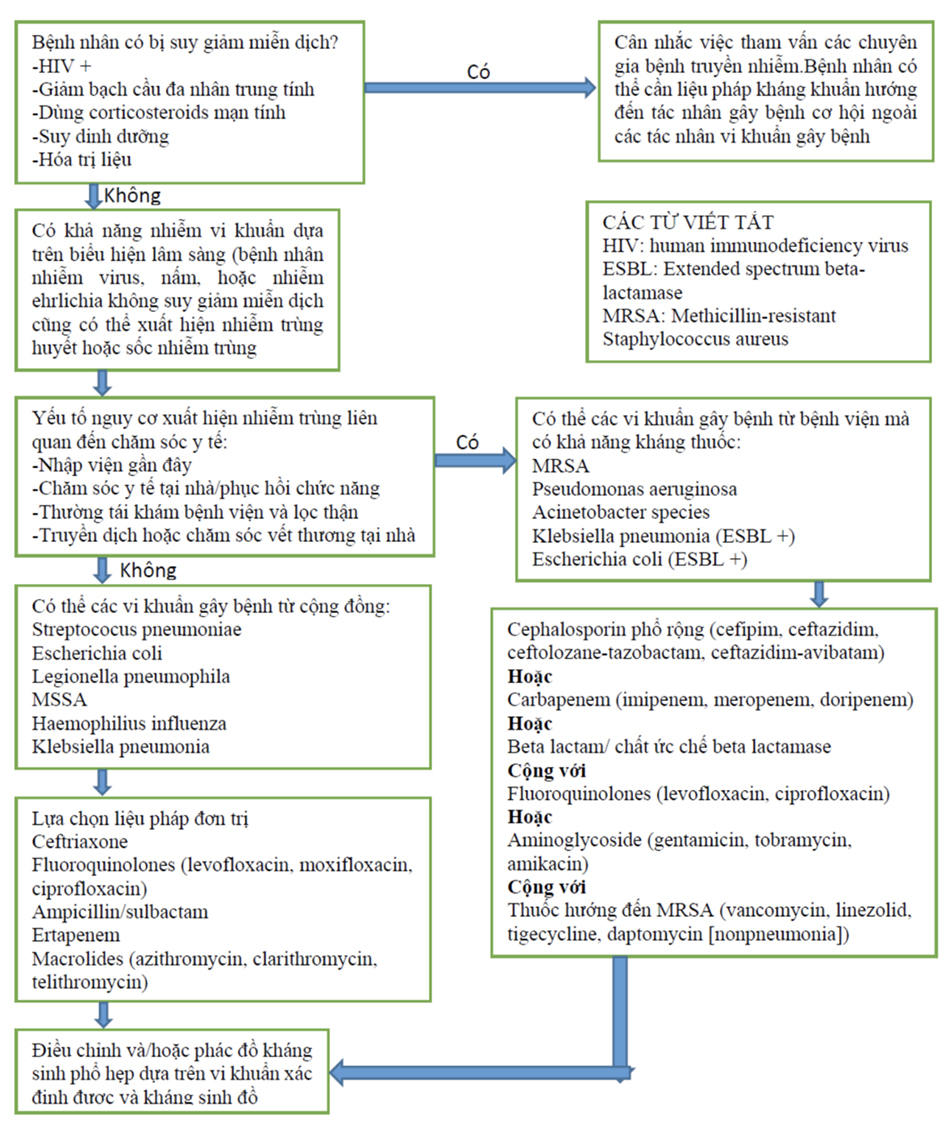
Các thử nghiệm ProMISe, ARISE, và ProCESS đều thất bại trong việc chứng minh hồi sức sốc nhiễm trùng theo phác đồ hướng mục tiêu cải s thiện được kết cục. Điều quan trọng là việc nhận ra rằng các bệnh nhân trong ba thử nghiệm này không mắc bệnh giống như những bệnh nhân trong thử nghiệm ban đầu của Rivers, được biểu hiện bằng tỷ lệ tử vong thấp hơn trong nhóm chứng (29%, 19%, 19%, tương ứng với 46% trong thử nghiệm của Rivers) và độ bão hòa oxy tĩnh mạch trung tâm cao hơn (ProMISe 74%, ARISE 76% vs. Rivers 49%). Kết quả là, những thử nghiệm này không loại trừ lợi ích về sống còn của hồi sức sớm hướng mục tiêu (EGDT) ở bệnh nhân bị sốc nhiễm trùng.
Tóm lại, việc quản lý ban đầu của bệnh nhân sốc nhiễm trùng dường như là quan trọng trong việc quyết định kết cục. Sự đặt ra các bộ công cụ được chuẩn hóa dành cho bác sĩ, hoặc một số cách tiếp cận kịp thời có hệ thống khác, để quản lý bệnh nhân nhiễm trùng nặng dường như nâng cao việc cung cấp liên tục các liệu pháp được khuyến cáo và kết quả là có thể cải thiện kết cục của bệnh nhân. Việc cung cấp các con đường điều trị dựa trên bằng chứng thường không có rủi ro thêm vào và thường kết hợp với ít hoặc không tốn nhiều chi phí, việc thực hiện nó phải trở thành tiêu chuẩn chăm sóc cho việc quản lý sốc nhiễm trùng. Hơn nữa, kinh nghiệm lâm sàng mới đây gợi ý rằng việc đạt được cân bằng dịch âm sau giai đoạn hồi sức ban đầu, và sự ổn định của bệnh nhân sốc nhiễm trùng, tạo ra thêm lợi ích về sống còn.
Gợi ý đọc thêm:
- ARISE Investigators; ANZICS Clinical Trials Group, Peake SL, et al. Goal-directed resuscitation for patients with early septic shock. N Engl J Med. 2014;371(16):1496–1506. The Australia/New Zealand trial examining goal-directed therapy of septic shock.
- Chen C, Kollef MH. Conservative fluid therapy in septic shock: an example of targeted therapeutic minimization. Crit Care. 2014;18(4):481.
A meta-analysis reviewing the evidence in support of goal-directed therapy for septic shock. - Dellinger RP, Levy MM, Rhodes A, et al; Surviving Sepsis Campaign Guidelines Committee including the Pediatric Subgroup. Surviving sepsis campaign: international guidelines for management of severe sepsis and septic shock: 2012. Crit Care Med. 2013;41(2):580–637. Evidence-based recommendations for the initial resuscitation and treatment of patients with septic shock and sepsis.
- Levy MM, Dellinger RP, Townsend SR, et al. The Surviving Sepsis Campaign: results of an international guideline-based performance improvement program targeting severe sepsis. Intensive Care Med. 2010;36(2):222–231. LƯU ĐỒ 3.2 Quản lý Kháng sinh trong Nhiễm trùng huyết và Sốc nhiễm trùng A multicenter experience instituting an algorithm to improve the outcomes of patients with sepsis.
- Martin-Loeches I, Levy MM, Artigas A. Management of severe sepsis: advances, challenges, and current status.Drug Des Devel Ther. 2015;9:2079– 2088. Discusses the current approaches to the management of septic shock including controversial issues such as corticosteroids and innovative therapies.
- Micek ST, Roubinian N, Heuring T, et al. Before-after study of a standardized hospital order set for the management of septic shock.Crit Care Med. 2006;34(11):2707–2713. A before-after study demonstrating improvements in 28-day mortality and length of stay for patients with septic shock managed with a standardized order set in the emergency department.
- Micek ST, Welch EC, Khan J, et al. Empiric combination antibiotic therapy is associated with improved outcome against sepsis due to gram-negative bacteria: a retrospective analysis. Antimicrob Agents Chemother. 2010;54(5):1742–1748. Discusses importance of combination antibiotic therapy to appropriately treat resistant pathogens.
- Mouncey PR, Osborn TM, Power GS, et al; ProMISe Trial Investigators. Trial of early, goal-directed resuscitation for septic shockN. Engl J Med. 2015;372(14):1301–1311. The UK trial examining goal-directed therapy of septic shock.
- ProCESS Investigators, Yealy DM, Kellum JA, et al. A randomized trial of protocol-based care for early septic shock.N Engl J Med. 2014;370(18):1683–1693. The US trial examining goal-directed therapy of septic shock.
- Rivers E, Nguyen B, Havstad S, et al; Early Goal-Directed Therapy Collaborative Group. Early goal-directed therapy in the treatment of sepsis and septic shock. N Engl J Med. 2001;345:1368–1377. Randomized trial demonstrating the survival benefit of a goal-directed approach to the initial resuscitation of patients with sepsis and septic shock.
- Singer M, Deutschman CS, Seymour CW, et al. The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)J.AMA. 2016;315(8):801–810. Highlights the new consensus definition of sepsis and septic shock.
Sốc tim
Sốc tim xảy ra khi có sự tuần hoàn không đủ và gây nguy hại cho sự tưới máu cơ quan chủ yếu do rối loạn chức năng tim. Lưu lượng tim thấp, mặc dù áp lực đổ đầy không thấp hoặc thậm chí cao là đặc điểm của định nghĩa sốc tim. Nếu không được điều trị, điều này dẫn đến suy giảm cung cấp oxy toàn thân để đáp ứng tiêu thụ oxy, gây ra giảm tưới máu mô, dẫn đến suy đa cơ quan và tử vong. Sốc tim được đặc trưng bởi tụt huyết áp kéo dài (huyết áp tâm thu [SBP] <90 mm Hg ít nhất 30 phút) trong bối cảnh của giảm lưu lượng tim (thường <1,8 L/phút/m2 nếu không hỗ trợ và <2,2 L/phút/ m2 nếu có hỗ trợ) mặc dù tiền tải thất trái (LV) đầy đủ (áp lực cuối tâm trương thất trái > 18 mm Hg và/hoặc áp lực động mạch phổi bít > 15 mm Hg). Lạnh, nổi bông ở các chi; thay đổi tri giác; và thiểu niệu là những biểu hiện lâm sàng của giảm tưới máu toàn thân. Những dấu hiệu này không phải lúc nào cũng xuất hiện, tuy nhiên, điều quan trọng cần lưu ý là lưu lượng tim thấp và tụt huyết áp nhẹ không phải là sốc tim mà không có bằng chứng của giảm tưới máu cơ quan đích. Tỷ lệ tử vong do sốc tim vẫn còn cao mặc dù có những tiến bộ trong các phương pháp hỗ trợ huyết động và tái thông mạch máu. Trong số các bệnh nhân nhập viện do nhồi máu cơ tim cấp (AMI) biến chứng sốc tim, tỷ lệ tử vong 30 ngày còn khoảng từ 40% đến 50%, mặc dù có sự gia tăng tỷ lệ tái thông mạch máu sớm nhờ can thiệp mạch vành qua da tiên phát (PCI) và những tiến bộ trong hỗ trợ cơ học tạm thời.
Nguyên nhân
Sốc tim có thể xảy ra ở bệnh nhân mất bù với bệnh cơ tim có từ lâu hoặc có thể là do của một quá trình cấp tính. Được biết có nhiều nguyên nhân của tổn thương tim có thể dẫn đến sốc về mặt sinh lý học, với rối loạn chức năng cơ tim cấp trong bối cảnh AMI là phổ biến nhất (xem Bảng 4.1). Tỷ lệ sốc tim trong bối cảnh AMI được báo cáo gần đây xảy ra ở 5% đến 8% bệnh nhân, con số này lên đến 20% trong quá khứ. Bệnh nhân mà tiến triển sốc tim trong AMI thường có tổn thương cơ tim rộng ở thành trước thất trái do thiếu máu cục bộ (> 40% cơ tim) hoặc có bệnh mạch vành (CAD) nhiều nhánh. Tính nghiêm trọng của sốc do nhồi máu thất trái thường liên quan đến mất số lượng cơ tim có chức năng. Các biến chứng của AMI, chẳng hạn như loạn nhịp tim, thủng vách liên thất, rối loạn chức năng cơ nhú, hoặc vỡ cơ tim gây chèn ép màng ngoài tim, cũng có thể kích hoạt khởi phát sốc. Sốc có nhiều khả năng xảy ra ở những bệnh nhân cao tuổi (> 70 tuổi), tiền sử đái tháo đường, nhồi máu cơ tim (MI) từ trước, hoặc được biết suy tim sung huyết.
| Bảng 4.1 Các Nguyên nhân của Sốc Tim |
Nhồi máu cơ tim cấp:
|
Bệnh cơ tim/ suy tim sung huyết nặng:
|
| Viêm cơ tim cấp (nhiễm trùng, ngộ độc/thuốc, thải ghép) |
| Sự đụng giập cơ tim |
| Quá liều thuốc ức chế beta hoặc chẹn kênh calci |
Suy van cấp tính/ nặng:
|
Sự tắt nghẽn dòng thoát thất trái:
|
Sự tắt nghẽn đổ đầy thất:
|
Ngoài ra, sốc tim còn được tìm thấy trong bối cảnh bệnh cơ tim nặng nề do phì đại, bệnh cơ tim do căng thẳng (stress), viêm cơ tim cấp, bệnh van tim nặng, và thiếu máu cục bộ, bệnh cơ tim dãn hoặc chu sinh. Sốc tim do suy tim mất bù cấp trên nền mạn cũng đang tăng lên, với một tỷ lệ báo cáo là 4% trong dân số này.
Sinh bệnh học
Sốc tim thường xảy ra khi rối loạn chức năng cơ tim vượt quá một ngưỡng giới hạn của tổn thương tim hoặc từ một MI diện rộng đơn thuần (thường được cho là liên quan đến > 40% cơ tim), một số lượng cơ tim bị tổn thương được tích lũy từ nhiều lần nhồi máu, hoặc từ tổn thương cơ tim lan tỏa từ các yếu tố thúc đẩy. Trong sốc tim có sự gia tăng nhu cầu oxy cơ tim do áp lực thất cuối tâm trương cao cùng với việc giảm cung cấp oxy do tụt huyết áp và giảm lưu lượng tim. Điều này tạo ra một vòng xoắn nội tại kéo dài của thiếu máu cục bộ tiến triển và rối loạn chức năng tim, mà có thể đỉnh điểm sau cùng là tử vong. Phương pháp điều trị sốc tim là cố gắng làm gián đoạn vòng xoắn này ở các bước khác nhau trong sinh lý bệnh của rối loạn này (Lưu đồ 4.1).
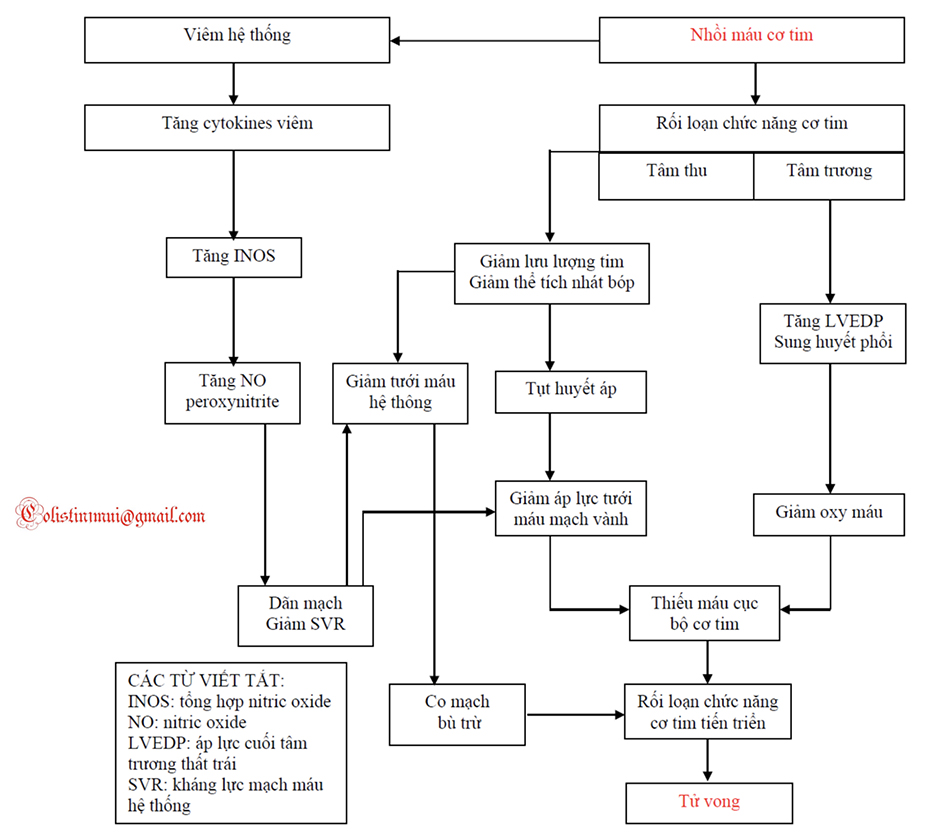
Điều quan trọng cần lưu ý là sốc có thể tiến triển ngay cả khi LV EF không bị suy giảm nặng nề (> 30%), gợi ý rằng có những yếu tố khác góp phần vào sự tiến triển của giảm tưới máu cơ quan đích. Quan điểm này bắt đầu được hỗ trợ thêm từ dữ liệu chứng minh trong nhiều trường hợp AMI có sốc, kháng lực mạch máu hệ thống (SVR) có thể thấp không tưởng, như là hậu quả có liên quan đến SIRS. Phản ứng này được bắt đầu bởi hoại tử cơ tim và giảm tưới máu và có liên quan đến nồng độ cao của các cytokines và nitric oxide toàn thân/mạch máu, mà nó có cả tác dụng giảm co bóp và dãn mạch, góp phần làm giảm tưới máu cơ quan đích.
Các đặc điểm của bệnh nhân
Sốc có nhiều khả năng tiến triển trong bối bảnh AMI ở những bệnh nhân lớn tuổi, nữ giới, và những người có nhiều bệnh đồng mắc hơn (tiểu đường, CAD trước đây, tiền sử bệnh mạch máu não, tiền sử suy thận và suy tim trước đây). Sốc tim có thể làm phức tạp STEMI hoặc non-STEMI và nó phổ biến hơn ở những bệnh nhân MI thành trước. Bằng chụp động mạch vành, động mạch vành xuống trái trước thường là mạch máu thủ phạm, nhưng bệnh nhân sốc tim thường có CAD nhiều nhánh. Các dấu hiệu và triệu chứng của sốc tim thường tiến triển sau khi nhập viện (trung bình, 6.2 giờ sau khi khởi đầu triệu chứng MI) và phần lớn bệnh nhân tiến triển sốc trong vòng 24 giờ đầu của AMI. Một số ít hơn đáng kể (~ 25%) ở bệnh nhân có thể tiến triển sốc tim sau 24 giờ, khả năng do thiếu máu cục bộ tái phát. Cần lưu ý rằng một nhóm nhỏ bệnh nhân sốc tim có lưu lượng tim kém và có bằng chứng của giảm tưới máu hệ thống nhưng không có tụt huyết áp đã được mô tả. Những bệnh nhân sốc tim với huyết áp bình thường này có tỷ lệ tử vong thấp hơn so với những bệnh nhân sốc tim có tụt huyết áp (43% so với 66%, tương ứng) nhưng nguy cơ tử vong của họ vẫn cao hơn nhiều so với những bệnh nhân AMI không có giảm tưới máu.
Sự đánh giá và chẩn đoán
Nhanh chóng nhận ra sốc tim là điều cần thiết cho việc quản lý, khi điều trị kịp thời và thích hợp có thể làm giảm đáng kể tỷ lệ tử vong. Bệnh nhân có huyết áp thấp (BP) (<90 mm Hg) nên được đánh giá nhanh chóng để phát hiện mạch nghịch thường (gợi ý chèn ép tim), các dấu hiệu của suy tim sung huyết (áp lực tĩnh mạch cảnh cao, phù phổi, và ngựa phi S3), và bằng chứng của giảm tưới máu cơ quan đích (lạnh, nổi bông các chi; mạch yếu; thay đổi trạng thái tri giác; và giảm lượng nước tiểu). Cần tiến hành kiểm tra tim cẩn thận để đánh giá sự hiện diện của bệnh lý van tim hoặc biến các chứng cơ học. Điều quan trọng cần lưu ý là trong bối cảnh lưu lượng tim thấp, âm thổi của hở van hai lá, suy hoặc hẹp động mạch chủ nghiêm trọng có thể bị giảm hoặc hầu như không nghe được, do đó hình ảnh nhanh chóng bằng siêu âm tim là cần thiết. Một điện tâm đồ nên được đo mà không gây ra sự chậm trễ để tìm kiếm bằng chứng của thiếu máu cục bộ cấp hoặc nhồi máu, và để hỗ trợ trong phân loại cho tái tưới máu khẩn cấp khi được chỉ định. Các dấu hiệu sinh học tim trong huyết thanh nên được đo ở thời điểm vào viện và được lặp lại để giúp chẩn đoán tổn thương cơ tim cấp tính ngay cả khi điện tâm đồ không thể chẩn đoán được. Siêu âm tim nhanh chóng là bắt buộc và nên được thực hiện càng sớm càng tốt để đánh giá rối loạn chức năng thất trái (LV) hay thất phải (RV), bệnh lý van tim và loại trừ các biến chứng cơ học do AMI (đứt cơ trụ, vỡ thành tâm thất và thông liên thất) hoặc chèn ép tim, việc cung cấp liệu pháp đầu tiên cho các tình trạng như vậy đòi hỏi phải điều trị xâm lấn ngay lập tức, chẳng hạn như can thiệp phẫu thuật cấp cứu.
Khi nguyên nhân vẫn chưa rõ ràng, đặt catheter động mạch phổi tại giường có thể giúp ích trong việc phân biệt sốc tim với các loại sốc khác. Tuy nhiên, trong trường hợp sốc do nghi ngờ thiếu máu cục bộ hoặc nhồi máu cơ tim cấp, các tình huống như vậy không nên trì hoãn đánh giá dứt khoát bằng cách đặt ống thông tim trái và chụp động mạch vành. Ngoài việc hỗ trợ chẩn đoán, theo dõi catheter động mạch phổi có thể giúp hướng dẫn sử dụng thuốc vận mạch và tăng co bóp và phán đoán tính ổn định của huyết động, cho phép sớm hỗ trợ bổ sung khi cần thiết. Điều này đặc biệt có lợi để hướng dẫn điều trị ở những bệnh nhân có bệnh cơ tim và suy tim mạn trước đây, là những bệnh nhân có sốc “hỗn hợp” (sốc tim, sốc nhiễm trùng, và sốc giảm thể tích).
Điều trị
Điều trị Thuốc ban đầu
Ảnh hưởng chính của sốc tim, ngoại trừ khi có các biến chứng cơ học nói trên, là giảm chức năng LV. Bệnh nhân bị sốc tim cần can thiệp tức thì để ổn định huyết động của họ và làm gián đoạn vòng xoắn của giảm tưới máu mô. Điều này có thể hạn chế sự phát triển của suy đa cơ quan và tổn thương cơ quan không thể đảo ngược (Lưu đồ 4.2). Những bệnh nhân này thường cần mức độ chăm sóc đặc biệt của việc theo dõi với đường truyền tĩnh mạch trung tâm, theo dõi liên tục huyết áp động mạch và lượng nước tiểu, và thường thở máy. Nói chung điều quan trọng là bệnh nhân được điều trị trong môi trường bệnh viện, nơi có các lựa chọn quản lý tiên tiến, chẳng hạn như PCI, thiết bị hỗ trợ tuần hoàn cơ học và phẫu thuật tim luôn được sẵn sàng. Quản lý tối ưu sốc tim là hướng trực tiếp đến nguyên nhân tổn thương cơ tim, một khái niệm cực kỳ quan trọng được thảo luận trong các phần sau.
Sốc tim do AMI
Tương tự như bất kỳ bệnh nhân nào có hội chứng mạch vành cấp tính, bệnh nhân sốc tim mà có bằng chứng của thiếu máu cục bộ hoặc nhồi máu cấp nên dùng aspirin đủ liều và xem xét sớm thuốc chẹn thụ thể adenosine diphosphate (ADP), trừ khi chống chỉ định. Thienopyridines có thể hoãn sử dụng cho đến khi xác định được giải phẫu mạch vành và việc có thể cần can thiệp phẫu thuật cấp cứu hay không, do khả năng làm tăng chảy máu trong quá trình phẫu thuật. Một khi kế hoạch được thực hiện để tiến hành PCI, thienopyridines nên được dùng càng sớm càng tốt. Thuốc chẹn beta và thuốc ức chế men chuyển angiotensin (ACE) nên tránh sử dụng cho đến khi đạt được sự ổn định huyết động. Trong trường hợp không có sung huyết phổi quá mức, như được thấy trong sốc do nhồi máu và suy RV, dịch hồi sức có thể giúp đảo ngược tình trạng tụt huyết áp và duy trì tưới máu đầy đủ. Tụt huyết áp hệ thống ban đầu có thể cần điều trị bằng thuốc vận mạch, mặc dù liều thấp nhất cần để hỗ trợ tưới máu cơ quan nên được sử dụng vì các thuốc này có thể làm tăng hậu tải và tăng nhu cầu oxy cơ tim. Các bằng chứng hướng dẫn lựa chọn thuốc vận mạch đầu tiên trong sốc tim còn hạn chế, tuy nhiên, cả norepinephrine (liều khởi đầu, 1 đến 40 mcg/phút) và dopamine (liều khởi đầu, 5 đến 20 mcg/kg/phút) có thể được sử dụng và hiệu chỉnh theo tác dụng huyết động. Tùy thuộc vào liều lượng, dopamine có cả tác dụng co bóp và vận mạch và có thể cải thiện tưới máu thận theo lý thuyết bằng cách dãn mạch mạc treo ở liều thấp. Nhược điểm của việc sử dụng dopamine là tần số nhịp tim nhanh có thể xảy ra. Đáng chú ý, dopamine có liên quan với tỷ lệ các tác dụng phụ cao hơn đáng kể và tử vong 28 ngày so với norepinephrine trong phân tích dưới nhóm gần đây ở 280 bệnh nhân sốc tim được điều trị ngẫu nhiên. Các lựa chọn khác bao gồm sự kết hợp của một thuốc tăng co bóp, chẳng hạn như dobutamine, với norepinephrine để cải thiện lưu lượng tim. Nói chung, nên tránh milrinone trong giai đoạn cấp của sốc tim do nó có khả năng gây tụt huyết áp nặng và ít đào thải với rối loạn chức năng thận. Như đã đề cập trước, AMI có sốc tim có thể liên quan với SIRS và SVR tương đối thấp. Trong bối cảnh này, các biện pháp truyền thống điều trị sốc tim, chẳng hạn như tăng co bóp, tăng SVR và tăng lưu lượng tim có thể không phải lúc nào cũng có lợi. Nếu bệnh nhân tiến triển tụt huyết áp không hồi phục mặc dù sử dụng thuốc vận mạch và tăng co bóp, các thiết bị hỗ trợ tuần hoàn cơ học tạm thời có thể cần thiết (chi tiết bên dưới).
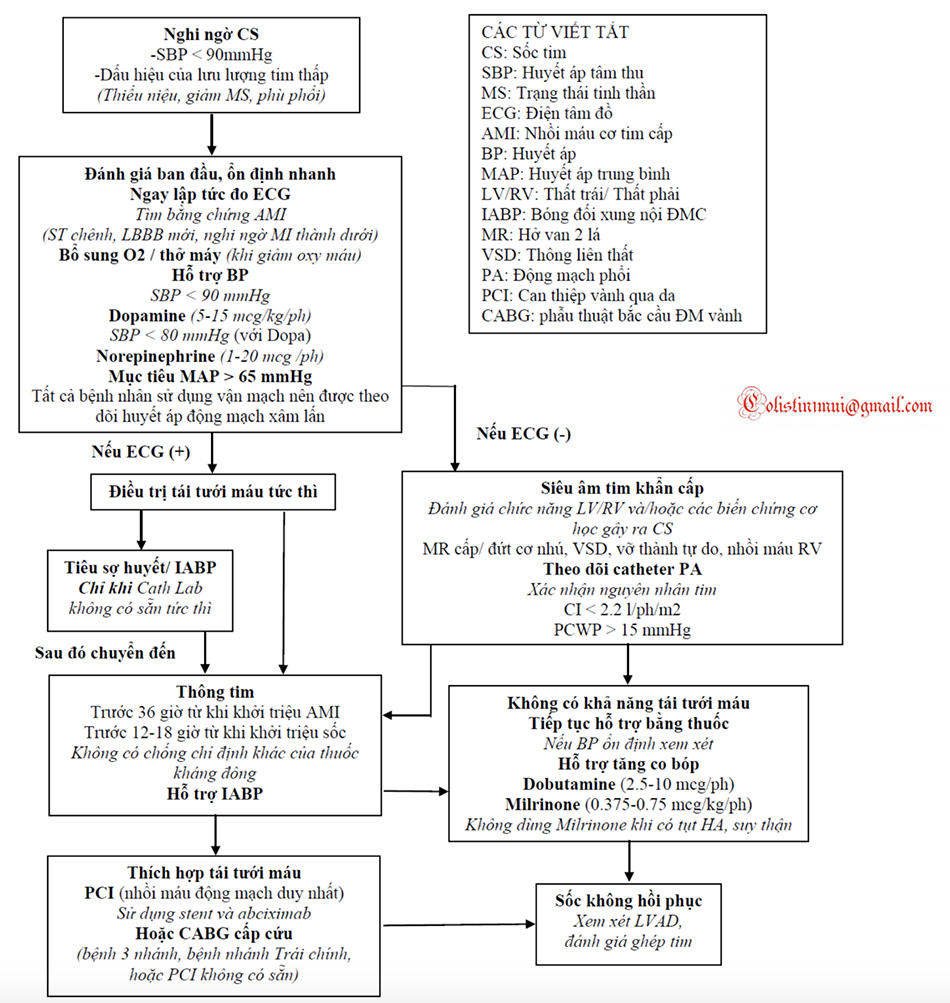
Một khái niệm cơ bản hiện tại về điều trị sốc tim ở bệnh nhân tắc CAD và AMI là sự công nhận rằng tái tưới máu sớm là chìa khóa để giảm tỷ lệ tử vong. Bệnh nhân có bằng chứng của một hội chứng mạch vành cấp và sốc tim nên được giới thiệu cho đặt ống thông tim trái khẩn cấp và tái tưới máu nếu giải phẫu mạch vành cho phép. Kết quả từ thử nghiệm ngẫu nhiên SHOCK so sánh sự tái tưới máu sớm với điều trị bảo tồn cho thấy bệnh nhân <75 tuổi với AMI và sốc tim làm giảm tương đối nguy cơ tử vong ~ 20% so với PCI sớm hoặc phẫu thuật bắc cầu động mạch vành, được định nghĩa là tái tưới máu trong vòng 2 ngày sau khi khởi phát. Do đó, các hướng dẫn hiện tại khuyến cáo tái tưới máu sớm, khi khả thi, cho những bệnh nhân khởi phát AMI trong vòng 36 giờ. Đáng chú ý, 36% bệnh nhân trong thử nghiệm SHOCK đã trải qua tái tưới máu được phẫu thuật bắc cầu động mạch vành, một quan sát phản ánh sự phức tạp và khó lường của CAD ở những bệnh nhân nguy cơ cao này. Dữ liệu không ngẫu nhiên cho thấy cũng có thể có lợi từ việc tái tưới máu sớm ở bệnh nhân> 75 tuổi. Hướng dẫn hiện tại khuyến cáo rằng những bệnh nhân như vậy nên được xem xét cho tái tưới máu sớm dựa trên từng trường hợp cụ thể. Các thử nghiệm ngẫu nhiên về tái tưới máu cho STEMI đã gợi ý rằng việc tái tưới máu bằng thuốc tiêu sợi huyết đơn trị liệu là kém hiệu quả hơn so với PCI tiên phát khi có sốc tim. Do đó, PCI kịp thời là phương pháp tái tưới máu thích hợp hơn, nếu có sẵn, cho bệnh nhân bị AMI và sốc tim. Sự trì hoãn tái tưới máu có liên quan với sự gia tăng đáng kể tỷ lệ tử vong ngay cả trong một khung thời gian ngắn chỉ vài phút đến vài giờ. Vì thế, đối với những bệnh nhân không thể trải qua can thiệp mạch vành kịp thời, có dữ liệu hạn chế rằng tiêu sợi huyết kết hợp với bóng đối xung nội động mạch chủ có thể mang lại lợi ích cho bệnh nhân như một biện pháp tạm thời để tái thông mạch máu.
Sốc tim trong bối cảnh bệnh cơ tim
Sự kết hợp của cải thiện khả năng điều trị suy tim, tái thông mạch máu nhanh sau MI, và việc sử dụng máy khử rung tim từ bên trong, đã dẫn đến sự gia tăng rõ ràng số lượng bệnh nhân suy tim tiến triển và mạn tính. Những bệnh nhân này có nguy cơ của sự suy giảm chức năng tim và có thể xuất hiện sốc tim. Bệnh tim thiếu máu cục bộ xấu đi, nhiễm trùng, rối loạn nhịp tim, thuyên tắc phổi, hoặc sự tiến triển của bệnh cơ tim nền của họ có thể thúc đẩy sự suy sụp chức năng tim ở những bệnh nhân này. Trên lâm sàng, những bệnh nhân này thường có bằng chứng rối loạn chức năng đa cơ quan, bao gồm xét nghiệm chức năng gan cao (LFTs), tăng creatinin, giảm lượng nước tiểu và nhiễm toan lactic. Họ cũng có bằng chứng tăng SVR và LƯU ĐỒ 4.2 Quản lý bệnh nhân Nghi ngờ Sốc Tim giảm tưới máu với các chi lạnh, buồn nôn và nôn, cũng như tình trạng tinh thần thay đổi. Bệnh nhân sốc tim do suy tim tiến triển thường có huyết áp thấp, lưu lượng tim thấp, và SVR cao, trái ngược với một số trường hợp sốc do AMI khi SVR có thể không gia tăng do đáp ứng SIRS.
Quản lý sớm nên tập trung vào việc sử dụng các inotropes như dobutamine (2,5 đến 10 mcg/phút) hoặc milrinone (0,375-0,75 mcg/kg/phút, có hoặc không có liều tải 50 mcg/kg) để phục hồi tưới máu. Cả hai thuốc này làm tăng khả năng co bóp và có tác dụng dãn mạch (milrinone > dobutamine). Bởi vì có khả năng gây dãn mạch ngoại biên, dobutamine và milrinone nên được sử dụng thận trọng ở bệnh nhân tụt huyết áp đáng kể (SBP <80 mm Hg). Trong trường hợp này, sự kết hợp với norepinephrine hoặc epinephrine có thể có lợi để duy trì BP và tưới máu. Như đã nói ở trên, milrinone cũng nên được sử dụng thận trọng hơn ở những bệnh nhân có chức năng thận xấu đi do khả năng tích tụ của các chất chuyển hóa gây hoạt mạch mà nó làm rối loạn nhịp tim và tụt huyết áp.
Trong sốc tim do bệnh cơ tim phì đại với rối loạn chức năng tâm trương nặng nề và tắc nghẽn dòng ra đòi hỏi phải duy trì hậu tải để ngăn ngừa sự xấu đi của tắc nghẽn dòng ra và tụt huyết áp. Điều này dẫn đến một điều dường như nghịch lý là tránh dùng thuốc tăng co bóp và bóng đối xung nội động mạch chủ (như mô tả dưới đây) bởi vì các thuốc tăng co bóp và bơm bóng sẽ làm giảm hậu tải và tăng sức co cơ, gây ra tắc nghẽn dòng chảy xấu thêm và vì thế gây tụt huyết áp. Do đó, các phương pháp này nên được tránh trong bệnh cơ tim phì đại với rối loạn chức năng tâm trương nặng và thuốc co mạch ngoại biên chọn lọc như phenylephrine nên là lựa chọn vận mạch khi những bệnh nhân này có sốc.
Chèn ép Tim
Chèn ép tim đại diện cho một nguyên nhân duy nhất gây sốc trong đó sự đè nén bên ngoài của tim làm hạn chế đáng kể đổ đầy và giới hạn lưu lượng tim. Bởi vì nó được đảo ngược nhanh chóng bằng chọc dịch màng tim, nên sự nhận ra kịp thời là rất cần thiết. Chèn ép tim vẫn là một chẩn đoán lâm sàng. Các dấu hiệu lâm sàng quan trọng khi khám bao gồm sự xuất hiện của mạch nghịch thường nghiêm trọng (trong đó thì hít vào SBP giảm quá ~10 mm Hg), tĩnh mạch cổ nổi, và tiếng tim mờ. Nguyên nhân phổ biến nhất là tràn dịch màng ngoài tim đáng kể, mặc dù có nhiều nguyên nhân không thường gặp hơn gây giảm đổ đầy – chẳng hạn như huyết khối cục bộ đè ép tâm nhĩ trái sau phẫu thuật tim – cũng có thể. Siêu âm tim có thể tìm thấy những đặc điểm kinh điển của một tràn dịch màng ngoài tim với bằng chứng chèn ép tim phải ở thì tâm trương và sự biến đổi theo hô hấp nhiều hơn trong vận tốc dòng chảy hai lá được đo bằng Doppler. Khi có tụt huyết áp, truyền dịch nhanh có thể giúp duy trì BP, nhưng loại bỏ dịch màng ngoài tim thủ phạm bằng cách dẫn lưu màng ngoài tim qua da hoặc phẫu thuật giải áp là điều trị dứt khoát. Nếu chẩn đoán chưa rõ ràng, thì catheter động mạch phổi có thể giúp ích để xác nhận bằng chứng huyết động học của chèn ép, được gợi ý bởi sự cân bằng áp lực nhĩ phải (RA) cao, áp lực tâm trương thất phải cao, áp lực tâm trương động mạch phổi cao và áp lực động mạch phổi bít cao.
Hỗ trợ cơ học cho Sốc Tim
Ngoài các biện pháp dược lý, việc điều trị với các thiết bị hỗ trợ tuần hoàn cơ học (MCS) nên được xem xét trong các dạng nặng hơn của suy tuần hoàn. Mục đích của MCS là hỗ trợ cho suy tim và duy trì tưới máu khi phương pháp dược lý thất bại. MCS nên được sử dụng trong sốc tim kháng trị để ngăn ngừa sự tiến triển của suy đa cơ quan. Lý tưởng là hỗ trợ cơ học tạm thời được sử dụng như một cầu nối để phục hồi hoặc đợi chờ các liệu pháp lâu dài hơn như phẫu thuật cấy ghép thiết bị hỗ trợ thất trái (LVAD) hoặc ghép tim. Ở bệnh nhân ngừng tim, MCS cho phép điều trị nguyên nhân nền trong khi duy trì tưới máu đầy đủ. Có rất nhiều lựa chọn cho MCS tạm thời, bao gồm bóng đối xung nội động mạch chủ (IABP), Impella TM, và oxy hóa màng ngoài cơ thể (ECMO), có thể được sử dụng ở những bệnh nhân sốc tim và sẽ được thảo luận chi tiết trong phần sau.
Các Thiết bị hỗ trợ tuần hoàn trong Sốc tim
Bóng đối xung nội động mạch chủ. IABP là loại MCS được nghiên cứu và sử dụng rộng rãi nhất cho sốc tim. Thiết bị được đặt thông qua một tiếp cận động mạch, thường là động mạch đùi, vào động mạch chủ xuống. Trong suốt kỳ tâm trương, bóng phồng lên với khí helium, làm tăng áp lực tâm trương và tăng tưới máu mạch vành. Trong kỳ tâm thu, bóng xẹp xuống nhanh, tạo ra một khoảng trống không tạm thời làm giảm hậu tải và cải thiện sự tống máu của LV. Bóng đối xung là phương pháp duy nhất giúp tăng áp lực động mạch chủ trung tâm và tưới máu cơ quan quan trọng (bao gồm lưu lượng máu mạch vành) đồng thời giảm hậu tải và nhu cầu oxy cơ tim. Hỗ trợ IABP sớm có thể mang lại lợi ích như một cầu nối để tái thông mạch máu, để phục hồi sau sự choáng váng cơ tim thoáng qua, hoặc trên đường đến các thiết bị hỗ trợ chuyên sâu hơn hoặc ghép tim. Nó nên được cân nhắc là một can thiệp sớm cho bệnh nhân sốc tim, mà họ không có những chống chỉ định sau đây: suy động mạch chủ nặng, bệnh mạch máu ngoại biên nặng, bóc tách động mạch chủ, cơ địa dễ chảy máu hoặc nhiễm trùng huyết. Các biến chứng bao gồm chảy máu, tổn thương mạch máu (thiếu máu cục bộ chi), giảm tiểu cầu và nhiễm trùng.
Hiện nay, IABP sử dụng trong sốc tim đã bị giảm từ khuyến cáo class I xuống khuyến cáo class IIb trong các hướng dẫn của Mỹ và một khuyến cáo class III trong các hướng dẫn của châu Âu. Lý do chính của sự thay đổi này là kết quả của thử nghiệm SHOCK II, được công bố vào năm 2012. SHOCK II là một thử nghiệm ngẫu nhiên có đối chứng với 600 bệnh nhân sốc tim làm phức tạp AMI, được dự tính trải qua tái thông mạch máu sớm và được điều trị bằng thuốc tối ưu (OMT), được phân ngẫu nhiên vào nhóm IABP (301 bệnh nhân) so với không có IABP (299 bệnh nhân). Không có sự khác biệt giữa các nhóm về tử vong 30 ngày, kết cục chính. Các kết cục phụ, chẳng hạn như thời gian để ổn định huyết động, thời gian nằm ICU, nhiễm toan lactic, chức năng thận, liều thuốc vận mạch và thời gian điều trị, cũng tương tự nhau giữa các nhóm. Mặt khác, nhóm IABP có tỷ lệ chảy máu lớn, biến chứng thiếu máu cục bộ ngoại biên, đột quỵ và nhiễm trùng huyết tương tự so với nhóm chứng, vì thế các thông số an toàn là như nhau. Do đó, hiện tại không có đủ dữ liệu để hỗ trợ mạnh mẽ hoặc từ chối việc sử dụng IABP trong những trường hợp sốc nghiêm trọng không hồi phục làm phức tạp AMI. Điều quan trọng cần lưu ý là bệnh nhân được nghiên cứu rất nặng nề, với nhiều bệnh đồng mắc và tất cả đều có bệnh tim thiếu máu cục bộ, làm cho tử vong nói chung rất cao và do đó khó hơn để thấy được bất kỳ tác dụng có lợi nào của can thiệp. Các nghiên cứu sâu hơn có thể cần thiết để đánh giá việc sử dụng IABP ở những bệnh nhân chưa bị sốc không hồi phục và có ít bệnh đồng mắc hơn.
Các thiết bị hỗ trợ Tâm thất qua da và phẫu thuật
Khi hỗ trợ OMT và IABP mà vẫn không đủ để ổn định sự tưới máu cơ quan quan trọng, thì các hình thức hỗ trợ tiên tiến hơn có thể cần thiết và cần được cân nhắc trước khi tổn thương cơ quan đích không thể đảo ngược xảy ra. Các LVADs tạm thời có thể được đặt vào bằng phẫu thuật hoặc qua da và cung cấp sự cải thiện lưu lượng tim và giảm gánh LV. Trong một bệnh nhân sốc tim thích hợp, một LVAD tạm thời được sử dụng để làm “cầu nối” đợi bệnh nhân phục hồi hoặc một điều trị dứt khoát như một LVAD vĩnh viễn hoặc ghép tim đúng vị trí. Các LVADs xuyên van qua da (ImpellaTM 2.5 và 5.0; Abiomed, Inc.) và thiết bị hỗ trợ tâm thất từ động mạch đùi đến nhĩ trái qua da (TandemHeartTM; CardiacAssist, Inc.) có thể được dung nạp tốt hơn ở bệnh nhân không đủ ổn định để phẫu thuật cấy ghép thiết bị. ImpellaTM hoạt động theo nguyên lý của vít Archimedes. Một ống thông lớn với một máy bơm nhỏ tạo sức đẩy được đặt qua da vào động mạch đùi và được đưa qua van động mạch chủ. Đầu vào ở ống thông xa nằm ở tâm thất trái và thiết bị có thể bơm liên tục tới 2,5 đến 5,0 lít máu mỗi phút (tùy thuộc vào kích thước ống thông) vào động mạch chủ lên. Hệ thống TandemHeartTM bao gồm một ống thông tĩnh mạch lớn được đặt vào tâm nhĩ trái qua lỗ đâm xuyên vách để rút máu được oxy hóa và một ống thông động mạch được đặt trong động mạch đùi để trả máu, với sự can thiệp của bơm ly tâm ngoài cơ thể có thể cung cấp dòng máu lên đến 5,0 lít mỗi phút.
Trong khi kinh nghiệm với các LVADs tạm thời đang tiến bộ, thì ảnh hưởng của nó đến kết cục lâm sàng ở những bệnh nhân sốc tim vẫn còn hạn chế. Trong một so sánh ngẫu nhiên nhỏ chỉ có 26 bệnh nhân, một ImpellaTM 2,5 được đặt qua da tốt hơn so với IABP, có liên quan với việc cải thiện các chỉ số huyết động, trong khi không có sự khác biệt về tỷ lệ tử vong 30 ngày (mặc dù nghiên cứu không đủ mạnh để đánh giá sự khác biệt về kết cục này). Gần đây, ImpellaTM so với IABP, làm giảm tỷ lệ tử vong ở bệnh nhân STEMI được điều trị bằng PCI trong kết quả của thử nghiệm IMPRESS ở bệnh nhân sốc tim nặng đã được công bố. Thử nghiệm IMPRESS là một thử nghiệm ngẫu nhiên có đối chứng trên 48 bệnh nhân sốc tim nặng làm phức tạp AMI được phân ngẫu nhiên vào nhóm ImpellaTM CP (n = 24) hoặc IABP (n = 24). Không có sự khác biệt trong về kết cục chính là tử vong 30 ngày giữa các nhóm. Tỷ lệ tử vong sáu tháng cũng rất cao tương tự giữa các nhóm ở mức 50%. Vì vậy, mặc dù rất hay về mặt lý thuyết, nhưng dữ liệu kết cục tốt hơn nữa ủng hộ sử dụng các thiết bị này trong sốc tim là cần thiết. Chống chỉ định để đặt Impella TM bao gồm hở van động mạch chủ, phình/ bóc tách động mạch chủ, bệnh mạch máu ngoại biên nặng, cơ địa dễ chảy máu, huyết khối LV, và nhiễm trùng huyết. Các biến chứng liên quan đến thiết bị bao gồm chảy máu, tổn thương mạch máu, các biến cố huyết khối, và nhiễm trùng đã đặt ra những thách thức liên tục cho việc quản lý dân số bệnh nhân nặng này.
Hỗ trợ sự sống ngoài cơ thể và oxy hóa màng ngoài cơ thể.
ECMO là một dạng biến đổi của tim phổi nhân tạo được thiết kế để hỗ trợ cả chức năng tim và phổi. Những cải tiến về công nghệ đã làm cho kỹ thuật này dễ tiếp cận hơn và việc sử dụng nó đã tăng lên mạnh mẽ trong vài năm qua, đặc biệt là ở những bệnh nhân bị sốc không hồi phục hoặc ngừng tuần hoàn.
ECMO liên quan đến việc sử dụng một máy bơm ly tâm để đưa máu từ hệ thống tĩnh mạch của bệnh nhân thông qua một hệ thống oxy hóa bằng màng bên ngoài, sau đó đưa máu trở lại hệ thống động mạch của bệnh nhân. ECMO tĩnh-động mạch (VA) được thiết lập cấu hình để sử dụng cho sốc tim. Đối với các ECMO ngoại biên thì vị trí của các ống thông (cannulation) thường là động mạch đùi và tĩnh mạch đùi hoặc tĩnh mạch cảnh trong. ECMO trung tâm cần phải cắt một phần xương ức để đặt catheter tĩnh mạch vào trong RA hoặc tĩnh mạch chủ với ống thông động mạch trong động mạch chủ. Ngoài việc hỗ trợ trao đổi khí, VA ECMO có thể làm tăng lưu lượng tim và thường cung cấp sự hỗ trợ lên đến 5 lít/ phút. Ưu điểm của ECMO so với các thiết bị hỗ trợ tạm thời khác bao gồm khả năng oxy hóa máu ở trạng thái giảm oxy máu và cung cấp hỗ trợ cho cả thất trái và phải. ECMO ngoại biên có thể được đặt tại giường, làm cho nó rất có ích trong trường hợp ngừng tuần hoàn. Các biến chứng bao gồm nguy cơ thiếu máu cục bộ chi, chảy máu và tán huyết. Theo hướng dẫn của AHA về hồi sức tim phổi, ECMO là hợp lý để thực hiện và lợi ích của nó vượt quá nguy cơ trong bối cảnh ngừng tim hoặc sốc do một tình trạng có thể đảo ngược, chẳng hạn như viêm cơ tim. Điều quan trọng cần lưu ý là tuần hoàn của VA ECMO “vượt qua” tim và do đó việc đưa máu được oxy hóa vào động mạch chủ lên gây ra tăng hậu tải LV. Sự gia tăng hậu tải ngăn chặn tống máu thất trái hiệu quả dẫn đến quẩn máu trong tâm thất và áp lực đổ đầy LV cao, có thể dẫn đến sự hình thành huyết khối và phù phổi, tương ứng. Kết quả là, việc làm giảm tải cho LV bằng một đường thoát LV có thể là cần thiết. Đường thoát LV có thể được đặt qua da, chẳng hạn như một Impella TM, hoặc phẫu thuật thông qua LA trung tâm hoặc ống thông LV. Việc sử dụng một đường thoát LV là rất quan trọng khi khả năng co bóp và đập của LV đã giảm đáng kể (ví dụ, van động mạch chủ gần như đóng chặt).
KẾT LUẬN
Sốc tim là một tình trạng xảy ra như là một hệ quả của rối loạn chức năng tim sâu sắc dẫn đến giảm tưới máu đa cơ quan. Nguyên nhân phổ biến nhất gây sốc tim là tổn thương tim đáng kể trong bối cảnh AMI. Tỷ lệ tử vong vẫn còn cao trong giai đoạn cấp của sốc và việc chẩn đoán kịp thời và điều trị thích hợp là tối quan trọng để cải thiện cơ hội sống còn. Cần siêu âm tim tại giường càng sớm càng tốt để đánh giá các biến chứng cơ học gây sốc, chẳng hạn như bất thường van tim cấp tính, vỡ thành tự do, thông liên thất (VSD), chèn ép tim, vv. Việc sử dụng PCI sớm cho AMI cải thiện kết cục, do đó chẩn đoán nhanh chóng và giới thiệu cho đặt ống thông tim trái là cần thiết. Quản lý tối ưu đòi hỏi sự phát hiện sớm và điều trị bằng thuốc tích cực với các thuốc vận mạch và tăng co bóp. Với các trường hợp đặc biệt của sốc tim cần có các chiến lược điều trị riêng biệt, chẳng hạn như: Nhồi máu RV – hồi sức dịch, tạo nhịp tim qua mạch máu Bệnh cơ tim phì đại – hồi sức dịch và phenylephrine Chèn ép tim – hồi sức dịch và dẫn lưu màng ngoài tim cấp cứu Trong trường hợp sốc nặng và không hồi phục, hỗ trợ cơ học tạm thời với IABP, Impella TM và/hoặc ECMO nên được coi là cầu nối đợi chờ điều trị lâu dài hơn như LVADs hoặc ghép tim.
Gợi ý đọc thêm:
- Cave DM, Gazmuri RJ, Otto CW, et al. Part 7: CPR techniques and devices: 2010 American heart association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care. Circulation. 2010;122(18 suppl 3):S720–S728.
- Cheng JM, den Uil CA, Hoeks SE, et al. Percutaneous left ventricular assist devices vs. intra-aortic balloon counterpulsation for treatment of cardiogenic shock: a meta-analysis of controlled trials. Eur Heart J. 2009;30(17):2102–2108.
- De Backer D, Biston P, Devriendt J, et al. Comparison of dopamine and norepinephrine in the treatment of shock. N Engl J Med. 2010;362(9):779–789. Results of the randomized SOAP II trial showing higher adverse event rates and 28-day mortality associated with dopamine use among the subgroup of patients with cardiogenic shock.
- Gilotra NA, Stevens GR. Temporary mechanical circulatory support: a review of the options, indications, and outcomes. Clin Med Insights Cardiol. 2015;8(suppl 1):75–85. Review of currently used temporary mechanical assist devices in the treatment of cardiogenic shock.
- Hochman JS. Cardiogenic shock complicating acute myocardial infarction: expanding the paradigm. Circulation. 2003;107(24):2998–3002. A review of cardiogenic shock including newer information regarding pathophysiology and management.
- Hochman JS, Sleeper LA, Webb JG, et al. Early revascularization in acute myocardial infarction complicated by cardiogenic shock. SHOCK Investigators. Should we emergently revascularize occluded coronaries for cardiogenic shock. N Engl J Med. 1999;341(9):625–634. Published results of the landmark SHOCK trial showing reduced mortality for patients (less than age 75) randomized to a strategy of early revascularization versus conservative management.
- Hollenberg SM, Kavinsky CJ, Parrillo JE. Cardiogenic shock. Ann Intern Med. 1999;131(1):47–59. A general review of cardiogenic shock and evidence-based management.
- Ouweneel DM, Eriksen E, Sjauw KD, et al. Impella CP versus intra-aortic balloon pump in acute myocardial infarction complicated by cardiogenic shock: The IMPRESS trial. J Am Coll Cardiol. 2016; doi: 10. 1016/j.jacc. 10.022. Study comparing Impella versus IABP in the management of cardiogenic shock complicating AMI.
- Reynolds HR, Hochman JS. Cardiogenic shock: Current concepts and improving outcomes. Circulation. 2008;117(5):686–697.
- Seyfarth M, Sibbing D, Bauer I, et al. A randomized clinical trial to evaluate the safety and efficacy of a percutaneous left ventricular assist device versus intra-aortic balloon pumping for treatment of cardiogenic shock caused by myocardial infarction. J Am Coll Cardiol. 2008;52(19):1584– 1588. Two articles regarding use of percutaneous left ventricular assist devices compared with IABP counterpulsation in the management of cardiogenic shock.
- Thiele H, Zeymer U, Werdan K, et al; IABP-SHOCK II Trial Investigators. N Engl J Med. 2012;367(14):1287–1296. The published results of SHOCK II trial.
- Various Authors. J Am Coll Cardiol. 2000;36(3, suppl 1). JACC supplement with several publications on clinically relevant substudies from the SHOCK trial and Registry.
Sốc phản vệ
Phản vệ ám chỉ các đặc điểm và biểu hiện lâm sàng đe dọa tính mạng của phản ứng quá nhạy cảm tức thì qua trung gian immunoglobulin E (IgE), liên quan đến sự thoái hóa (mất hạt) của tế bào mast và basophil làm phóng thích histamine, tryptase, prostaglandins, và leukotrienes, xảy ra sau sự tiếp xúc với những chất khác nhau. Phản ứng giống phản vệ thì không thể phân biệt được về mặt lâm sàng với phản vệ nhưng nó không qua trung gian IgE. Người ta cho rằng nó là hậu quả của sự thoái hóa tế bào mast trực tiếp độc lập với IgE hoặc do sự thay đổi trong chuyển hóa của arachidonic acid. Các chất gây kích hoạt phản vệ và phản ứng giống phản vệ khác nhau và được thể hiện trong Bảng 5.1.
Phản ứng có thể tiến triển trong vòng vài phút nhưng thường <1 giờ sau khi tiếp xúc với một chất gây kích hoạt. Phản ứng nhanh hơn xảy ra khi tiếp xúc không phải đường tiêu hóa. Các triệu chứng ban đầu bao gồm đỏ bừng, ngứa và cảm giác như sắp chết. Đặc điểm của các biểu hiện lâm sàng tùy theo mức độ nghiêm trọng khác nhau phát triển liên quan đến da, mắt, đường hô hấp và tiêu hóa, hệ tim mạch và hệ thần kinh trung ương, như được liệt kê trong Bảng 5.2. Sự suy sụp tim mạch (sốc) xảy ra trong khoảng 30% trường hợp và do (a) giảm thể tích tuần hoàn do tăng tính thấm thành mạch và mất thể tích nội mạch, (b) tụt huyết áp do dãn mạch ngoại biên, (c) sự suy sụp cơ tim và (d) nhịp tim chậm. Có tới 50% bệnh nhân mô tả các triệu chứng hô hấp, có thể tiến triển thành suy hô hấp do phù nề đường hô hấp trên nặng, co thắt phế quản nặng, phù phổi do tim và không do tim. Phản ứng muộn xảy ra lên đến 20% bệnh nhân, đặc trưng bởi sự xuất hiện lần thứ hai của các triệu chứng từ 1 đến 8 giờ sau phản ứng ban đầu (mặc dù lên đến 72 giờ đã được báo cáo).
Chẩn đoán là lâm sàng và chẩn đoán phân biệt rộng rải có liên quan bao gồm mề đay, tình trạng cơn hen, hội chứng “đỏ da” (vancomycin), scromboidosis (hợp chất giống histamine trong cá bị hư hỏng như cá ngừ, cá thu, cá heo nục và cá biển), carcinoid, u tế bào ưa chrom tuyến thượng thận, bệnh tế bào mast, uống monosodium glutamate, và các cơn hoảng loạn (bệnh lý thần kinh). Nồng độ huyết thanh của tryptase (đặc biệt là phân nhóm beta) và histamine, khi gia tăng sẽ hỗ trợ chẩn đoán. Nồng độ tryptase tăng lên từ 1-6 giờ sau sự cố, còn nồng độ histamine huyết thanh giảm trong vòng 30 đến 60 phút. Nồng độ n-methyl histamine trong nước tiểu 24 giờ so với một mức nền sau này có thể là một sự thay thế chấp nhận. Bệnh nhân nên được hỏi về việc tiếp xúc với những yếu tố khởi phát tiềm năng, nhưng lên đến 60% trường hợp không có chất nào được xác định.
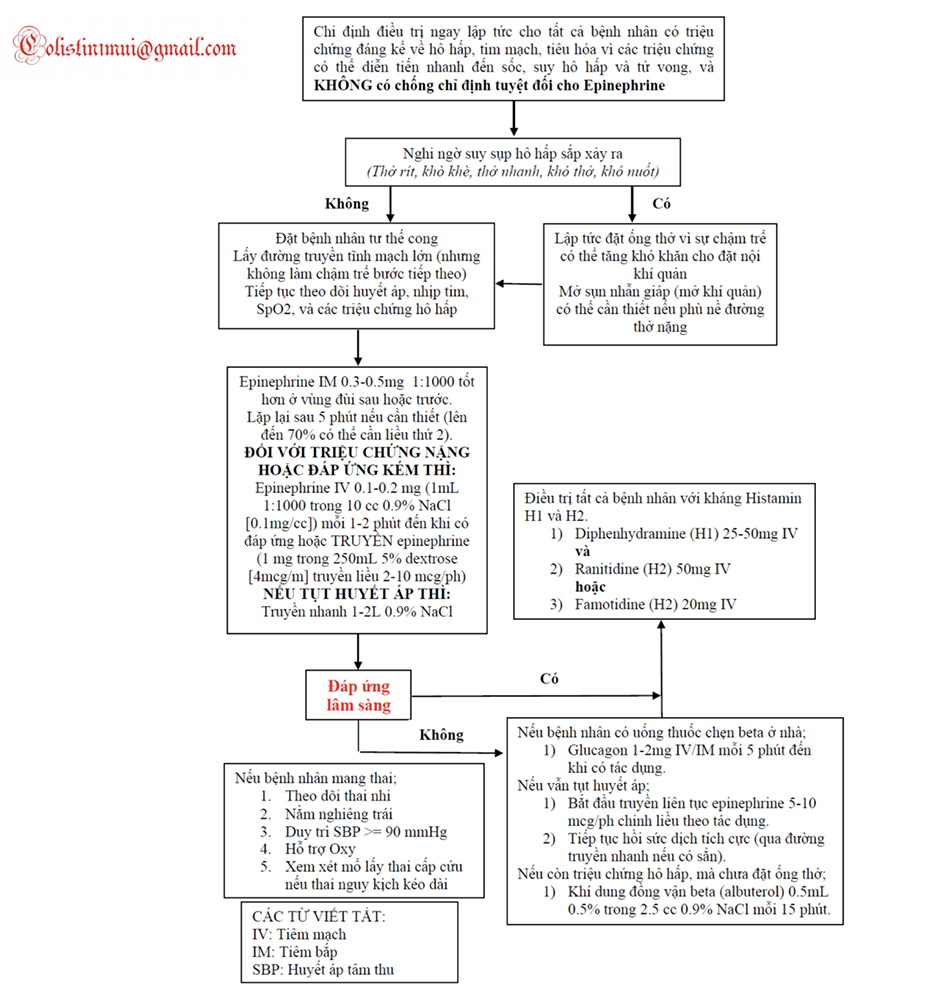
Điều trị được thể hiện trong Lưu đồ 5.1 và được dựa trên các khuyến cáo chung của các trường Đại học và Học viện về Dị ứng, Hen suyễn và Miễn dịch học tại Mỹ. Điều trị bằng thuốc liên quan đến epinephrine để đảo ngược sự ảnh hưởng đến hô hấp và tim mạch và ngăn chặn ảnh hưởng của histamine với thuốc chẹn thụ thể histamine 1 và 2. Không có chống chỉ định cho việc sử dụng epinephrine, và nhiều nghiên cứu đã chỉ ra rằng nó không được sử dụng đúng mức trong điều trị cấp cứu, mà sự chậm trễ dẫn đến sốc và suy hô hấp. Trong một nghiên cứu của Korenblat và cộng sự, 70% bệnh nhân có triệu chứng nặng cần ít nhất hai lần tiêm epinephrine. Epinephrine tiêm bắp có ít biến chứng hơn trong một số nghiên cứu so với tiêm mạch. Steroid tiêm mạch không có vai trò trong điều trị cấp phản vệ nhưng có thể phòng ngừa phản ứng muộn (pha 2) có thể xảy ra đến 72 giờ sau biểu hiện ban đầu. Steroid được dùng với liều khởi đầu từ 1-2 mg/kg methylprednisolone tiêm mạch, hoặc tương đương, và tiếp tục trong tối đa 4 ngày (tiêm tĩnh mạch hoặc uống). Khi xuất viện, bệnh nhân nên được giới thiệu đến một chuyên gia dị ứng để kiểm tra và theo dõi và được cung cấp thuốc tự tiêm epinephrine tại nhà (EpiPen).
| Bảng 5.1 Các Nguyên nhân của Phản vệ (Các chất được kết hợp với cơ chế liên quan thường gặp nhất) |
Phản vệ (trung gian IgE):
|
Phản ứng giống phản vệ (trực tiếp thoái hóa tế bào mast, chuyển hóa AA bị thay đổi):
|
IgE, immunoglobulin E; AA, arachidonic acid.
| Bảng 5.2 Các Biểu hiện Lâm sàng của Phản vệ và các Xét nghiệm |
| Biểu hiện lâm sàng |
Mắt:
Da:
Tim mạch:
Hô hấp:
Tiêu hóa:
Thần kinh:
Các xét nghiệm:
|
Gợi ý đọc thêm:
- Campbell RL, Bellolio MF, Knutson BD, et al. Epinephrine in anaphylaxis: higher risk of cardiovascular complications and overdose after administration of intravenous bolus epinephrine compared with intramuscular epinephrine. J Allergy Clin Immunol Pract. 2015;3:76–80. An observational cohort study showing that patients who received intravenous bolus epinephrine administration were more likely to experience an overdose and adverse cardiovascular complications.
- Fleming JT, Clark S, Camargo CA Jr, et al. Early treatment of food-induced anaphylaxis with epinephrine is associated with a lower risk of hospitalization. J Allergy Clin Immunol Pract. 2015;3:57–62. Retrospective review of 384 emergency department visits for food-induced anaphylaxis demonstrating that those individuals receiving epinephrine therapy prior to emergency department arrival were less likely to require hospitalization.
- Korenblat P, Lundie MJ, Dankner RE, et al. A retrospective study of epinephrine administration for anaphylaxis: how many doses are needed?Allergy Asthma Proc. 1999;20:383–386. Retrospective review of 105 anaphylactic episodes to determine the level of severity and corresponding number of epinephrine injections required for symptom reversal.
- Lieberman P, Nicklas RA, Oppenheimer J, et al. The diagnosis and management of anaphylaxis practice parameter: 2010 update.J Allergy Clin Immunol. 2010;126:477–480. Joint recommendations on the definition, causes, manifestations, diagnosis, and treatment for patients with anaphylaxis and anaphylactoid reactions.
Sốc do các nguyên nhân cơ học
Sốc cơ học có thể được cô động lại bằng một loạt các hội chứng mà nó tạo ra sự mất đi cấp tính của diện tích mặt cắt mạch máu phổi, hoặc do tắc nghẽn trực tiếp mạch máu phổi hoặc do bị co mạch bởi các chất trung gian hoạt mạch. Kết quả cuối cùng là sự gia tăng cấp tính của kháng lực mạch máu phổi (PVR), dẫn đến căng thất phải (RV), suy thất phải và sốc. Sốc cơ học cũng được gọi là sốc tắc nghẽn; các thuật ngữ này được sử dụng thay thế cho nhau trong tài liệu. Chèn ép tim, được thảo luận trong Chương 4, cũng có thể được coi là một nguyên nhân cơ học của sốc. Tuy nhiên, sinh lý bệnh của nó khác với các loại sốc khác được thảo luận ở đây. Mặc dù các nguyên nhân khác nhau của sốc được thảo luận trong các phần riêng biệt của quyển sổ tay này, điều quan trọng là phải nhận ra việc một số loại sốc có thể xuất hiện cùng một lúc.
Sự thảo luận này sẽ tập trung vào bốn nguyên nhân chính gây sốc cơ học: (1) thuyên tắc phổi (PE) lớn, (2) thuyên tắc khí, (3) thuyên tắc mỡ, và (4) thuyên tắc dịch ối. Mức độ tổn thương về huyết động bị gây ra bởi bất kỳ nguyên nhân sốc cơ học nào đều được xác định bởi (1) độ lớn mạch máu động mạch phổi bị tắc nghẽn và/hoặc co mạch, (2) Năng lực và dự trữ thất phải, và (3) bệnh tim phổi (CPD) trước đó. Ví dụ, một thuyên tắc phổi từng đoạn thường có khả năng sống sót ở một bệnh nhân hậu sản khỏe mạnh nhưng có thể gây ra sốc cơ học ở bệnh nhân tăng áp động mạch phổi có trước và chức năng RV đã suy giảm nhất định.
Tuần hoàn phổi bình thường là một vòng tuần hoàn có dung tích cao, kháng lực thấp. Nói chung, thất phải không thể bù đắp triệt để cho áp lực động mạch phổi trung bình (mPAP) lớn hơn 40 mmHg. Vì vậy, việc tìm thấy các giá trị mPAP lớn hơn 40 mmHg mà không có dấu hiệu lâm sàng của suy RV gợi ý đến một nguyên nhân bán cấp hoặc mạn tính gây tăng áp động mạch phổi. Khi không có CPD từ trước, sự gia tăng hậu tải RV và mPAP tỷ lệ thuận với độ lớn của mạch máu phổi bị tắc nghẽn và/hoặc co mạch. Những phát hiện siêu âm tim của rối loạn chức năng RV cấp có thể được minh chứng sau khi giảm 25% – 30% diện tích mặt cắt mạch máu phổi. Tuy nhiên, mức độ tắc nghẽn cần thiết để gây ra rối loạn huyết động và sốc có thể thấp hơn nhiều ở bệnh nhân có CPD đã từ trước.
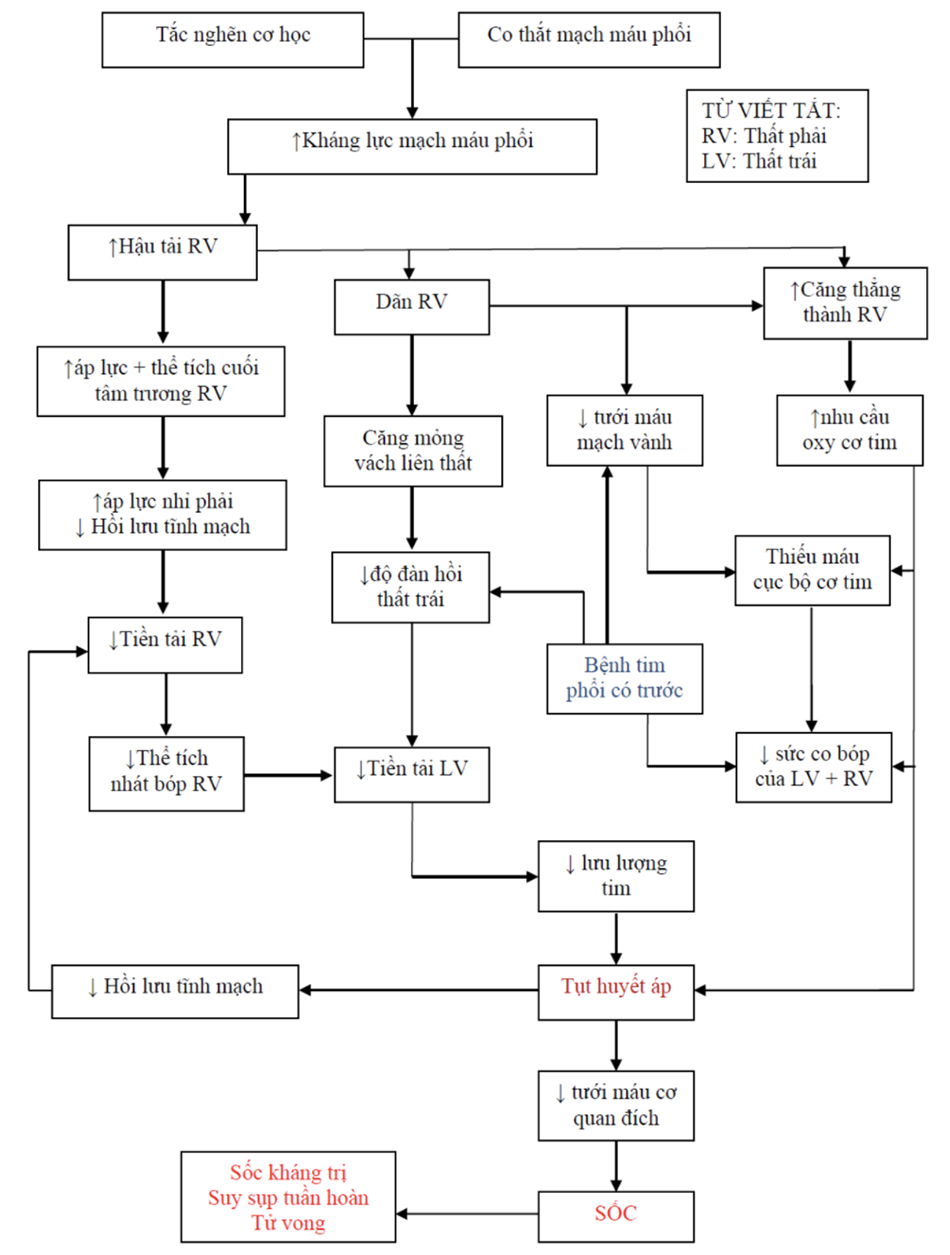
Nếu không có sự can thiệp tích cực, sự tăng cao cấp tính của PVR vượt quá khả năng bù trừ RV dẫn đến một chuỗi các sự kiện có hại rồi kết thúc bằng sốc kháng trị, suy sụp tuần hoàn và tử vong. Lưu đồ 6.1 minh họa đặc tính phụ thuộc lẫn nhau của nhiều yếu tố góp phần gây sốc tắc nghẽn. Quản lý thành công các hội chứng sốc cơ học đòi hỏi sự nhận ra sớm và nhanh chóng bắt đầu các biện pháp hỗ trợ để khôi phục tính ổn định huyết động và ngăn ngừa rối loạn chức năng cơ quan đích.
Các đặc điểm lâm sàng thường gặp ở các tình trạng sốc cơ học bao gồm nhịp tim nhanh, tụt huyết áp, và dấu hiệu thiếu tưới máu cơ quan đích (tức là, giảm lượng nước tiểu, các chi lạnh và nổi bông, và trạng thái tinh thần thay đổi). Khám lâm sàng sẽ phát hiện các dấu hiệu suy RV mất bù, bao gồm tĩnh mạch cảnh nổi phồng, âm thổi trào ngược (hở) van ba lá, tiếng đóng van động mạch phổi P2 nổi bậc, phản hồi gan-tĩnh mạch cảnh, và dấu hiệu của Kussmaul. Bất tương hợp thông khí – tưới máu gây ra thiếu oxy máu và thở nhanh. Trong những trường hợp cực kỳ nặng nề thì rung thất, hoạt động điện vô mạch, hoặc vô tâm thu có thể xuất hiện ngay từ đầu. Về chẩn đoán, nhịp nhanh xoang thường thấy trên EKG, có hoặc không có thay đổi gợi ý về sự căng RV và thiếu máu cục bộ cơ tim. Dấu hiệu siêu âm tim của rối loạn chức năng RV, bao gồm dãn RV, giảm động, hở ba lá, và mỏng vách liên thất, cũng có thể xuất hiện. Các đặc điểm cận lâm sàng thường gặp bao gồm hạ natri máu, tăng BNP, và các dấu hiệu của tổn thương cơ tim (troponin T hoặc I). Các phần sau đây thảo luận về những đặc điểm đặc biệt chỉ có trong bốn hội chứng sốc cơ học thường gặp về sinh lý bệnh và quản lý. Bảng 6.1 nêu ra một danh sách các yếu tố nguy cơ và trình bày các dấu hiệu và triệu chứng cho mỗi hội chứng.
Thuyên tắc phổi
Thuyên tắc huyết khối tĩnh mạch (VTE) là một biến chứng thường gặp ở bệnh nhân nội-ngoại khoa đặc biệt nặng. Hầu hết các bệnh nhân ICU có nhiều yếu tố nguy cơ chính đối với VTE, bao gồm chấn thương, bất động kéo dài, bệnh lý ác tính và các thiết bị xâm lấn trong mạch máu. Các nghiên cứu lâm sàng trong ICU nội khoa đã cho thấy có đến 1/2 số bệnh nhân không được điều trị dự phòng huyết khối tĩnh mạch sâu, cuối cùng sẽ tiến triển VTE tại một số thời điểm trong quá trình nằm viện của họ. Khoảng 5% – 10% bệnh nhân VTE phát triển PE, với khoảng 10% số trường hợp này gây ra PE lớn hoặc ảnh hưởng huyết động đáng kể. Sự xuất hiện của sốc trong bối cảnh PE có liên quan đến tỷ lệ tử vong tăng gấp 5-7 lần. Bệnh nhân có ngừng tim phổi có tỷ lệ tử vong hơn 65%.
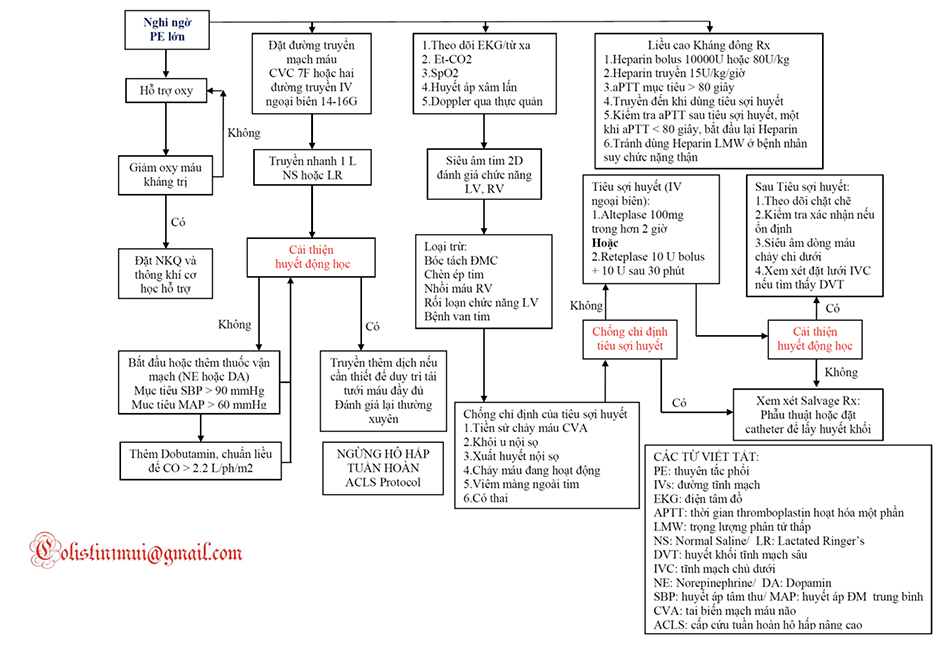
Siêu âm tim 2D tại giường là một công cụ chẩn đoán có ích để đánh giá tình trạng huyết động của bệnh nhân nghi ngờ PE lớn. Các chẩn đoán phân biệt, như bệnh cơ tim, bệnh van tim, chèn ép tim, bóc tách động mạch chủ, có thể được loại trừ nhanh chóng. Dấu hiệu McConnell, là một dấu hiệu siêu âm tim điển hình của PE lớn, được đặc trưng bởi giảm động toàn bộ RV nhưng vùng mỏm tim tương đối bình thường. Điều trị ban đầu không nên bị trì hoãn để xác định các xét nghiệm chẩn đoán. Điều trị nên tập trung vào (1) khôi phục ổn định huyết động, (2) duy trì oxy hóa máu đầy đủ, và (3) giảm sự ảnh hưởng của cục máu đông và phòng ngừa tái phát thuyên tắc. Một lưu đồ quản lý đối với PE lớn được thể hiện trong Lưu đồ 6.2.
Nhiều thử nghiệm ngẫu nhiên có đối chứng đã cho thấy vai trò của liệu pháp tiêu sợi huyết so với kháng đông bằng heparin không phân đoạn hoặc trọng lượng phân tử thấp như điều trị ban đầu PE. Ở những bệnh nhân không ổn định huyết động, liệu pháp tiêu sợi huyết có liên quan đến việc phục hồi chức năng RV nhanh hơn và cải thiện tình trạng huyết động. Trong số những bệnh nhân bị thuyên tắc phổi “trung bình nặng”, việc sử dụng nửa liều tPA giúp giảm tỷ lệ mắc tăng áp phổi sau 28 tháng theo dõi. Ngoài ra, một phân tích gộp gần đây cho thấy giảm tỷ lệ tử vong do mọi nguyên nhân có liên quan đến việc sử dụng kết hợp điều trị kháng đông và tiêu sợi huyết khi so sánh với việc sử dụng thuốc kháng đông đơn độc. Nguy cơ chảy máu lớn tăng lên với tiêu sợi huyết, mặc dù sự liên quan này chỉ có ý nghĩa ở những bệnh nhân trên 65 tuổi. Theo đó, ở những bệnh nhân thuyên tắc phổi trung bình nặng mà không có chống chỉ định tuyệt đối tiêu sợi huyết, thì việc sử dụng sớm tiêu sợi huyết nên được xem xét. Ở những người huyết động không ổn định, và không có chống chỉ định, thì điều này nên được cân nhắc thậm chí là mạnh mẽ hơn nữa. Đối với bệnh nhân có chống chỉ định lớn đối với tiêu sợi huyết hoặc không đáp ứng với tiêu sợi huyết bằng thuốc, thì có thể cố gắng lấy huyết khối bằng catheter hoặc phẫu thuật. Mặc dù LƯU ĐỒ 6.1 Sinh bệnh học của Sốc tắc nghẽn BẢNG 6.1 không có thử nghiệm ngẫu nhiên, có đối chứng nào đánh giá hiệu quả của ECMO, nhưng việc sử dụng oxy hóa màng ngoài cơ thể (ECMO) ở bệnh nhân huyết động không ổn định sau khi PE cấp trong một tổng quan hệ thống gần đây cho thấy một tỉ lệ sống sót chung đến 70%, chỉ ra một lựa chọn điều trị chuyên biệt được sử dụng để giải quyết thuyên tắc. Trong khi chờ đợi thêm dữ liệu để hướng dẫn đưa ra quyết định, thì liệu pháp này nên được xem xét ở những bệnh nhân sốc nặng do thuyên tắc phổi. Một khi huyết động ổn định được khôi phục, chẩn đoán xác định có thể được xác nhận bằng CTA hoặc chụp mạch máu phổi. Đánh giá huyết khối bằng siêu âm Doppler dòng máu chảy nên được thực hiện rồi xem xét đặt lưới lọc tĩnh mạch chủ dưới ở bệnh nhân có chức năng tim tương đối ổn và nguy cơ huyết khối cao.
| Bảng 6.1 Các Yếu tố nguy cơ và Biểu hiện thường gặp của Sốc do nguyên nhân Cơ học | ||
| Yếu tố nguy cơ | Dấu hiệu và triệu chứng thường gặp | |
| Thuyên tắc phổi lớn |
|
|
| Hội chứng chuyên tắc khí |
|
|
| Hội chứng thuyên tắc mỡ |
|
|
| Hội chứng thuyên tắc dịch ối |
|
|
Thuyên tắc khí
Hội chứng thuyên tắc khí (AES) xảy ra khi khí đi vào tuần hoàn động mạch hoặc tĩnh mạch, được hút vào do chênh lệch áp lực hoặc thông qua tiêm truyền trực tiếp. Thuyên tắc động mạch do khí có thể xảy ra thông qua các shunts giải phẫu (ví dụ, lỗ bầu dọc không đóng lại, dị dạng mạch máu), dùng chất dãn mạch phổi, hoặc khi khả năng lọc của tuần hoàn phổi không đáp ứng nổi một lượng lớn khí vào tuần hoàn tĩnh mạch. Thật vậy, mỗi trường hợp thuyên tắc khí tĩnh mạch là một trường hợp tiềm ẩn của thuyên tắc khí động mạch. AES động mạch thường không gây sốc cơ học. Tuy nhiên, khí đi vào tuần hoàn mạch vành có thể gây thiếu máu cục bộ cơ tim và sốc tim.
Khí đi vào tuần hoàn tĩnh mạch khi áp lực trong lồng ngực âm với sự xuất hiện của một tĩnh mạch trung tâm hoặc ngoại biên hở, hoặc nếu tĩnh mạch hở được nâng lên cao hơn nhĩ phải. Ngay cả một chênh lệch áp lực nhỏ khoảng –5 cm H2O là đủ để cho phép khí đi vào tuần hoàn tĩnh mạch lên tới 100 mL/giây thông qua một đường truyền tĩnh mạch ngoại biên 14-G. Trong bối cảnh giảm thể tích và giảm áp lực tĩnh mạch trung tâm, hoặc khi môi trường bên ngoài mạch máu dưới áp lực dương (ví dụ, phun CO2 trong phẫu thuật nội soi), thì nguy cơ thuyên tắc khí tĩnh mạch cũng tăng lên đáng kể. Các nghiên cứu trên động vật đã chỉ ra rằng thuyên tắc khí thể tích lớn và đột ngột là tử vong. Mặt khác, việc thuyên tắc khí thể tích nhỏ, liên tục, chậm có thể sống sót, ngay cả khi thể tích khí tích tụ lớn. Ở người, liều gây chết ước tính trong AES tĩnh mạch là khoảng 200 đến 300 mL, và lên đến 500 mL nếu khí đi vào từ từ. Tuy nhiên, thuyên tắc cấp tính một lượng ít, chừng 50 mL khí có thể là đủ để gây ra suy sụp huyết động.
AES tĩnh mạch tạo ra sốc cơ học chủ yếu thông qua sự tắt nghẽn đường ra RV. Mức độ nghiêm trọng của bất thường trao đổi khí và huyết động phụ thuộc vào (1) tổng thể tích khí bị đưa vào, (2) tốc độ khí đi vào tuần hoàn động mạch phổi, (3) CPD đã có từ trước, và (4) độ nặng của phản ứng viêm được kích hoạt bởi khí lưu thông trong tuần hoàn phổi. Không giống như thuyên tắc chất rắn như huyết khối hoặc mỡ, khí đi vào tuần hoàn động mạch phổi được loại bỏ liên tục bằng cách khuếch tán qua các mao mạch phế nang. Do đó, nếu đường vào của khí bị loại bỏ, và nếu năng lực RV có khả năng bù cho PVR cao, thì sốc cơ học do AES gây ra sẽ được giải quyết khi khí gây thuyên tắc được làm sạch.
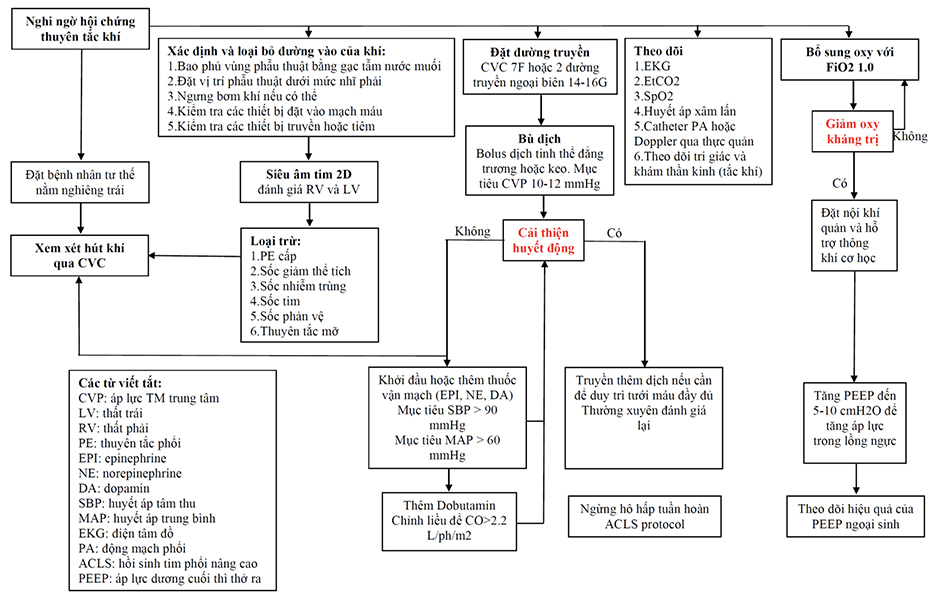
AES nên được xem xét như là chẩn đoán phân biệt cho bệnh nhân có biểu hiện huyết động không ổn định cấp tính và bất thường trao đổi khí trong bối cảnh lâm sàng thích hợp. Bảng 6.1 liệt kê các yếu tố nguy cơ thường găp của AES. Sốc cơ học do AES có thể khó để phân biệt với nguyên nhân khác gây sốc. Nếu thuyên tắc khí động mạch xảy ra và không khí đi vào tuần hoàn động mạch vành, thì sốc tim được thêm vào bối cảnh đó. Đánh giá sớm chức năng huyết động bằng cách sử dụng siêu âm tim 2D, Doppler qua thực quản hoặc catheter PA có thể xác định nguyên nhân chủ yếu gây sốc. Điều trị AES là hỗ trợ và nên tập trung vào (1) loại bỏ các đường vào của khí, (2) khôi phục lại sự ổn định huyết động, và (3) thúc đẩy đào thải khí đã vào. Lưu đồ 6.3 cho thấy cách quản lý AES.
Mặc dù không có dữ liệu thử nghiệm lâm sàng ngẫu nhiên, nhưng hút khí từ RV thông qua một catheter tĩnh mạch trung tâm đã được báo cáo, loại bỏ tới 50% khí gây thuyên tắc, tạo ra sự cải thiện huyết động nhanh chóng. Bệnh nhân được đặt ở vị trí nằm nghiêng bên trái, nâng RV lên cao hơn đường ra của nó và thúc đẩy không khí bị cuốn vào di chuyển trở lại RV. Một catheter tĩnh mạch trung tâm sau đó được đặt với đầu catheter nằm ở vị trí khoảng 2 cm bên dưới chổ nối tĩnh mạch chủ trên/nhĩ phải, và không khí được hút ra qua đầu xa. Trong bối cảnh ngừng tim phổi kháng trị, thì mở ngực khẩn cấp, xoa bóp tim và hút khí trực tiếp qua tâm thất phải có thể là phương án cuối cùng để nổ lực.
Phòng ngừa thuyên tắc khí trong quá trình phẫu thuật và thủ thuật nội khoa nên được nhấn mạnh và đặt ra thông qua việc đuổi khí đầy đủ, vị trí bệnh nhân thích hợp, tránh tổn thương do áp lực không khí, và giữ lại các phương thức thích hợp để đặt và loại bỏ đường truyền mạch máu. Những bệnh nhân có nguy cơ cao AES cần được theo dõi chặt chẽ qua thán đồ hoặc siêu âm Doppler vùng trước tim để phát hiện sự thuyên tắc khí trong quá trình phẫu thuật. Phát hiện sớm và điều trị hỗ trợ kịp thời AES có thể cải thiện mạnh mẽ kết cục.
Thuyên tắc mỡ
Hội chứng thuyên tắc mỡ (FES) xảy ra khi chất mỡ từ tủy xương hoại tử hoặc tế bào mỡ được phóng thích vào tuần hoàn tĩnh mạch sau chấn thương hoặc tổn thương mô, gây tắc nghẽn cơ học giường mạch máu phổi và kích hoạt phản ứng viêm toàn thân. Khoảng 90% trường hợp FES xảy ra sau chấn thương cùn (mông) dẫn đến gãy xương ở xương chậu và xương dài. Nguy cơ tiến triển FES tăng lên với độ nặng của chấn thương và số lượng xương chứa nhiều tủy có liên quan.
Sinh bệnh học của FES vẫn chưa được hiểu đầy đủ. Các nghiên cứu cho thấy mỡ lưu thông trong mẫu máu thu được từ bệnh nhân trải qua phẫu thuật chỉnh hình. Quan sát này gợi ý sự hiện diện của mỡ trong tuần hoàn là cần thiết nhưng không đủ để tạo ra FES. Độ nặng của sốc cơ học do FES có thể phụ thuộc vào nhiều yếu tố, bao gồm (1) tổng thể tích và tốc độ thuyên tắc mỡ, (2) khả năng miễn dịch với chất tắc nghẽn, (3) cường độ đáp ứng viêm của chủ thể và (4) CPD đã có từ trước.
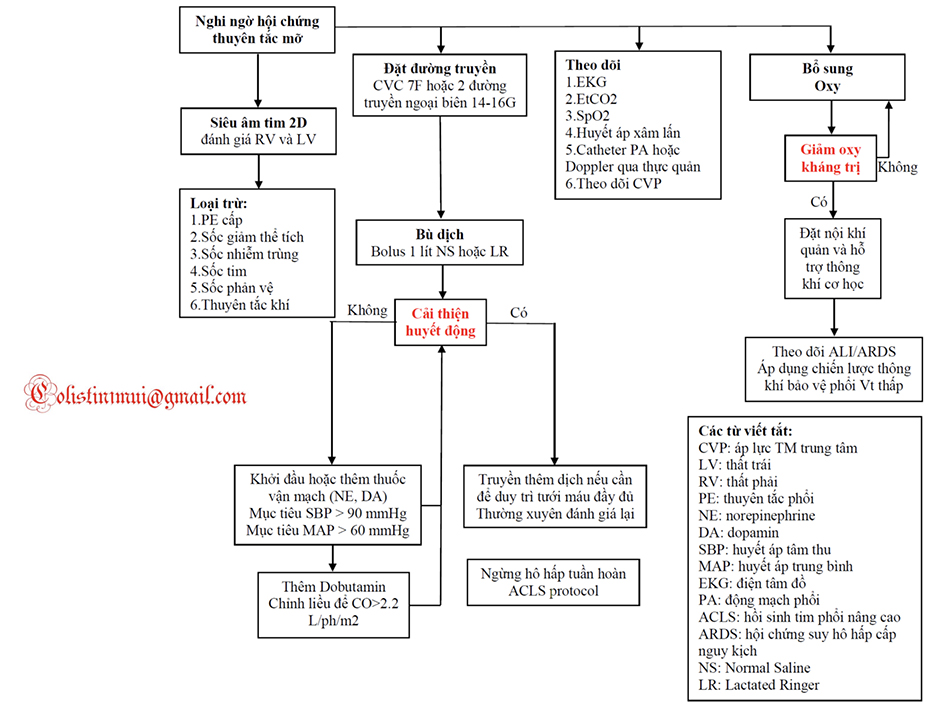
Sốc trong giai đoạn đầu của FES chủ yếu là do tắc nghẽn cơ học của mạch máu phổi gây ra suy RV. Trong vòng từ 24-72 giờ kể từ khi khởi phát, các chất chuyển hóa acid béo không độc hại gây ra viêm hệ thống, tổn thương phổi cấp và rối loạn chức năng cơ quan đích với các rối loạn huyết động tương tự như thấy trong sốc nhiễm khuẩn. Một bộ ba kinh điển của các đặc điểm lâm sàng bao gồm giảm oxy, rối loạn chức năng thần kinh, và ban xuất huyết liên quan đến thân trên và nách có thể được tìm thấy ở một số bệnh nhân. Không có xét nghiệm chẩn đoán chuyên biệt nào có sẵn cho FES. Điều trị là hỗ trợ và nên tập trung vào (1) khôi phục sự ổn định huyết động và (2) duy trì oxy hóa đầy đủ để tránh rối loạn chức năng cơ quan đích. Có một số bằng chứng cho việc sử dụng corticosteroids dự phòng ở những bệnh nhân có nguy cơ cao FES. Tuy nhiên, không có bằng chứng nào hỗ trợ việc sử dụng corticosteroid sau khi FES xảy ra. Lưu đồ quản lý cho FES được thể hiện trong Lưu đồ 6.4. Một chỉ số lâm sàng cao của sự nghi ngờ và đặt ra sớm của chăm sóc hỗ trợ là cần thiết để cải thiện kết cục cho bệnh nhân FES.
Thuyên tắc dịch ối
Hội chứng thuyên tắc dịch ối (AFES) xảy ra khi dịch ối (AF) đi vào tuần hoàn của mẹ trong quá trình chuyển dạ và sinh hoặc trong giai đoạn sau sinh do vỡ cổ tử cung, thành tử cung hoặc màng nhau thai. Các dấu hiệu cổ điển bao gồm sốc khởi phát cấp tính, giảm oxy máu, bệnh não, bệnh đông máu, và đông máu nội mạch lan tỏa. Một biểu hiện tối cấp của AES có thể dẫn đến suy sụp tuần hoàn và tử vong trong vòng vài giờ. Những người còn sống sót của hội chứng tàn phá này thường xuất viện trong tình trạng suy giảm thần kinh nặng nề.
Sinh bệnh học của AFES vẫn chưa được hiểu đầy đủ. Dịch ối chứa hỗn hợp nước không đồng nhất với chất điện giải, kích thích tố và các thành phần của thai nhi. Các thành phần của dịch ối thường được tìm thấy trong mẫu máu từ phụ nữ mang thai không triệu chứng, gợi ý rằng sự xâm nhập của các thành phần dịch ối vào tuần hoàn mẹ là cần nhưng không đủ để gây ra AFES. Sự phát triển của AFES có thể được xác định bởi nhiều yếu tố, bao gồm (1) thể tích tuyệt đối của dịch ối và tốc độ mà nó đi vào mẹ, (2) sự ảnh hưởng của các chất trong dịch ối lên khả năng tạo ra miễn dịch và các đặc tính của chất hoạt mạch (3) đáp ứng miễn dịch của mẹ, và (4) CPD của mẹ có từ trước.
Nguyên nhân sốc do AFES gây ra thường là đa yếu tố và không đồng nhất theo thời gian. Giai đoạn đầu của AFES phụ thuộc vào sự rối loạn chức năng tâm thu thất trái (LV) cấp nặng và sốc tim. Điều này có thể kèm theo rối loạn nhịp tim bao gồm nhịp tim chậm, rung thất, hoạt động điện vô mạch, hoặc thậm chí vô tâm thu. Sự lắng đọng của dịch ối trong tuần hoàn phổi khởi phát sự co thắt mạch phổi dữ dội, suy thất phải và gây ra sốc cơ học. Giai đoạn muộn của AFES, thường xảy ra sau 1 – 2 giờ, thường phức tạp do sốc phân phối gây ra bởi phản ứng viêm toàn thân nghiêm trọng được kích hoạt bởi các thành phần miễn dịch trong dịch ối. Sốc tim và sốc tắc nghẽn có thể dai dẳng vào giai đoạn muộn của AFES, nhưng thường cải thiện theo thời gian. Đông máu nội mạch lan tỏa và bệnh lý đông máu có thể gây ra thêm sốc xuất huyết cho bối cảnh này.
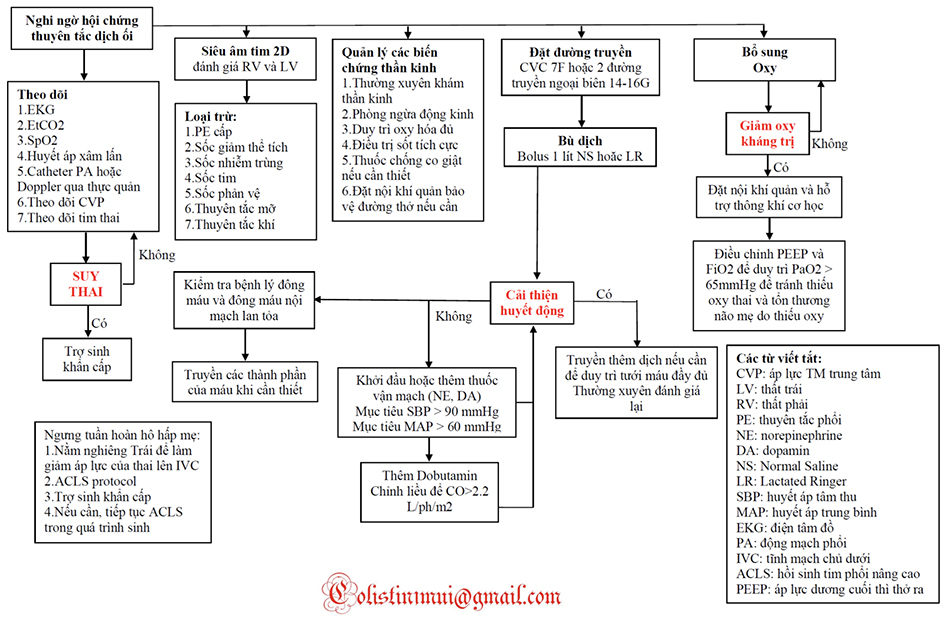
Sự khởi phát cấp tính của kích động, thay đổi trạng thái tinh thần, khó thở, và bất ổn huyết động học ở phụ nữ mang thai hoặc chu sinh nên làm tăng sự nghi ngờ lâm sàng đối với AFES. Không có xét nghiệm chẩn đoán chuyên biệt nào có sẵn để chẩn đoán AFES. Quản lý AFES là hỗ trợ và bao gồm các mục tiêu sau: (1) khôi phục và duy trì sự ổn định huyết động của mẹ, (2) duy trì oxy hóa đầy đủ để ngăn chặn tình trạng thiếu oxy của mẹ và thai nhi, (3) điều chỉnh thiếu máu và bệnh lý đông máu, (4) điều trị các biểu hiện thần kinh, và (5) thúc đẩy thai nhi chào đời. Lưu đồ quản lý cho AFES được thể hiện trong Lưu đồ 6.5. Siêu âm tim 2D tại giường là một phương thức giúp ích cho việc đánh giá nhanh chức năng thất trái và thất phải. Vì nhiều nguyên nhân gây sốc thường mắc phải trong quá trình AFES, nên Doppler qua thực quản hoặc catheter động mạch phổi (PA) sẽ giúp ích cho việc theo dõi tình trạng thay LƯU ĐỒ 6.4 Lưu đồ Quản lý Hội chứng Thuyên tắc Mỡ đổi huyết động và hướng dẫn hồi sức dịch và hiệu chuẩn độ thuốc co mạch và co bóp. Việc quản lý thành công AFES đòi hỏi sự phát hiện sớm, khởi đầu nhanh chóng các biện pháp hỗ trợ và phối hợp chặt chẽ giữa các chuyên gia hồi sức, sản khoa, và gây mê.
Gợi ý đọc thêm:
- Agnelli G, Becattini C. Current concepts: acute pulmonary embolism. N Engl J Med. 2010;363:266–274. Review of diagnostic strategy and management of acute PE, including risk stratification for hemodynamically stable patients with PE.
- Chatterjee S, Chakraborty A, Weinberg I, et al. Thrombolysis for pulmonary embolism and risk of all-cause mortality, major bleeding and intracranial hemorrhage: a meta-analysis. JAMA. 2014;311(23):2414–2421.
- Goldhaber SZ. Echocardiography in the management of pulmonary embolism. Ann Intern Med. 2002;136(9):691–700. Review of common echocardiographic findings in pulmonary embolism.
- Jorens PG, Van Marck E, Snoeckx A, et al. Nonthrombotic pulmonary embolism. Eur Respir J. 2009;34(2):452–474. Review of various nonthrombotic etiologies that can produce mechanical shock.
- Mellor A, Soni N. Fat embolism. Anaesthesia. 2001;56(2):145–154. A review of etiology, diagnosis, and treatment of fat embolism syndrome.
- Mirski MA, Lele AV, Fitzsimmons L, et al. Diagnosis and treatment of vascular air embolism. Anesthesiology. 2007;106(1):164–177.
- Moore J, Baldisseri MR. Amniotic fluid embolism. Crit Care Med. 2005;33(10 suppl):S279–S285. Thorough discussion of pathogenesis, diagnosis, and treatment of the amniotic fluid embolism syndrome.
- Piazza G, Golhaber SZ. The acutely decompensated right ventricle: pathways for diagnosis and management. Chest. 2005;128(3):1836–1852. Overview of the signs and symptoms and general management strategy for acute right ventricular decompensation.
- Sharifi M, Bay C, Skrocki L, et al. Moderate pulmonary embolism treated with thrombolysis (from the “MOPETT” trial). Am J Cardiol. 2013;111(2):273–277.
- Wood KE. Major pulmonary embolism: review of a pathophysiologic approach to the golden hour of hemodynamically significant pulmonary embolism. Chest. 2002;121(3):877–905. Comprehensive review of the pathogenesis, diagnosis, and management of hemodynamically significant pulmonary embolism.
- Yusuff HO, Zochios V, Vuylsteke A. Extracorporeal membrane oxygenation in acute massive pulmonary embolism: a systematic review. Perfusion. 2015;30(8):611–616.





